引导骨再生技术联合颌骨囊肿刮治术治疗牙源性颌骨囊肿的临床疗效观察▲
2021-12-30费亦凡石梦琪黄建涛
陈 轩 支 强 费亦凡 石梦琪 黄建涛
(1 海军军医大学第二附属医院口腔科,上海市 200003,电子邮箱:chen_xuan32@163.com;2 海军军医大学海军特色医学中心口腔科,上海市 200052)
牙源性颌骨囊肿的主要发病人群是青壮年,在发病早期,患者无自觉症状,其特点是慢性无痛性囊肿,随着时间延长,患者逐渐出现牙齿松动、移位,颌面部畸形,咬合关系紊乱,严重者继发牙髓神经感染[1-2]。目前临床上主要采用刮治术治疗牙源性颌骨囊肿,但该手术的创伤面积较大,患者术后容易出现牙切口处无效腔,手术的主要并发症是伤口水肿、渗血,严重时会对患者的颌骨结构、咀嚼功能产生影响[3]。随着生物科学技术的不断发展,骨替代材料在颌骨囊肿术中的应用越来越广,对骨缺损的修复作用也较明显,其技术逐渐成熟[4-5]。目前关于引导骨再生(guided bone regeneration,GBR)技术应用于颌骨囊肿手术修复局部骨缺损中的研究较少。本研究探讨GBR技术联合颌骨囊肿刮治术治疗牙源性颌骨囊肿的临床疗效,为GBR技术的临床应用提供参考。
1 资料与方法
1.1 临床资料 选取2017年2月至2020年2月在海军军医大学第二附属医院就诊的88例牙源性颌骨囊肿患者为研究对象,其中男性63例、女性25例,年龄20~40(28.50±9.98)岁,病程5~20(13.63±5.21)个月,发病部位:上颌骨63例,下颌骨25例。纳入标准:(1)所有患者均符合《开窗治疗颌骨囊性病变的专家共识》[6]中关于颌骨囊肿的诊断标准;(2)颌骨囊肿未对重要血管、神经造成损害者;(3)无病理性骨折患者;(4)所有患者均经过口腔全景片、颌骨三维CT重建检查。排除标准:(1)肝、肾、心、脑等重要器官严重损伤患者;(2)精神异常患者;(3)合并传染病患者;(4)凝血功能异常患者;(5)妊娠期、哺乳期患者;(6)手术不耐受患者。按照随机数字表法将患者分为联合组和对照组,各44例。联合组男性31例,女性13例,年龄20~41(28.50±8.00)岁,病程5~19(11.88±6.50)个月,发病部位:上颌骨32例,下颌骨12例;对照组男性32例,女性12例,年龄21~39(28.45±8.10)岁,病程5~20(11.80±6.45)个月,发病部位:上颌骨31例,下颌骨13例。两组患者的性别、年龄、病程、发病部位比较,差异无统计意义(P>0.05),具有可比性。所有患者及其家属均对本研究知情并签署知情同意书,本研究经过海军军医大学第二附属医院医学伦理委员会批准。
1.2 方法
1.2.1手术方法 根据锥形束CT(cone beam computed tomography,CBCT;检测仪器为口腔颌面锥形束计算机体层摄影设备,厂家:南京普爱医疗设备股份有限公司,型号:PLX3000A)、全景片等影像学资料,确定患者囊肿所在位置和范围后作切口。患者取仰卧位,全麻,上颌骨囊肿患者需要垫肩,下颌骨囊肿患者垫头圈,常规消毒、铺巾。对于直径>3 cm的囊肿选择1期开窗引流术,待囊肿直径<3 cm时根据分组情况给予相应治疗。对照组给予单纯颌骨囊肿刮治术治疗:口内切口,沿牙龈缘做角形或梯形切口,用超声骨刀将囊肿外骨壁切开,显露囊壁组织,将其完全刮除后冲洗囊腔,严密缝合黏骨瓣膜。联合组给予颌骨囊肿刮治术+GBR治疗,颌骨囊肿刮治术步骤同对照组。GBR治疗:术前3 d采集患者自体血放入输血科专用冰箱,待患者囊肿刮净后,以0.05%氯己定溶液+生理盐水交替冲洗囊腔,根据囊腔大小植入适量由1 mg骨粉(海奥骨修复材料,烟台正海生物科技股份有限公司,国械注准20153630391)+1 mL新鲜自体血+1 mg替加环素(江苏奥赛康药业股份有限公司,国药准字:H20133167,规格:50 mg)制成的混合物,将修剪好的大小合适的生物膜(烟台正海生物技术有限公司,型号:ZY-2×3)覆盖在患者颌骨缺损区表面并超出骨缺损边缘2~3 mm,固定生物膜后,缝合伤口。两组患者均将刮除物送至病理科检验。
1.2.2 观察指标(1)手术相关指标:记录两者患者的手术时间、住院时间,采用血栓弹力图检测术中出血量。(2)囊肿体积减小量和囊肿面积减小量:分别于术前、术后3个月、6个月,通过CT影像学检查测量两组患者颌骨囊肿横径、前后径、上下径,连续测量3次取平均值,计算两组患者的囊肿体积和囊肿面积。囊肿体积=4π×a×b×c/3,其中a指颌骨囊肿横径,b指前后径,c指上下径。囊肿面积经CT影像学检查得出。减小量为术后3个月、6个月与术前的差值。(3)分别于术后3个月、6个月,采用CBCT检测两组患者的骨密度、骨质增生厚度。(4)分别于术后3个月、6个月,采用CBCT测量两组患者的颌骨高度、宽度,上颌骨高度为从牙槽嵴顶至上颌窦底的距离,下颌骨高度为从牙槽嵴顶至下颌神经管上缘的距离,宽度为植骨位点的颌骨颊侧至舌侧或腭侧的距离。(5)治疗效果:于术后6个月评价两组患者的治疗效果。治疗效果包括痊愈、显效、无效。痊愈:临床症状消失、囊肿消失、颌骨完全对称,骨密度、骨质增生厚度恢复到正常水平,颌骨高度和宽度提升>30%。显效:临床症状改善、囊肿明显减小,颌骨对称,骨密度、骨质增生厚度逐渐恢复正常,颌骨高度和宽度提升≤30%。无效:临床症状未见明显改善,囊肿体积无变化,颌骨未对称,骨密度、骨质增生厚度无变化,颌骨高度和宽度未见提升。总有效率=(痊愈例数+显效例数)/总例数×100%。(6)疼痛、感染、复发情况:统计两组患者术后6个月疼痛、牙髓神经感染、复发情况。复发判断标准:术后6个月拍摄CBCT,观察患者囊肿体积,如果患者囊肿体积与术前比较无差异或增加则说明患者术后复发。
1.3 统计学分析 采用SPSS 20.0软件进行统计学分析。计量资料以(x±s)表示,两组间比较采用独立样本t检验,组内比较采用配对t检验;计数资料以例数或百分率表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者手术相关指标的比较 与对照组比较,联合组手术时间、住院时间延长,术中出血量增多(P<0.05)。见表1。
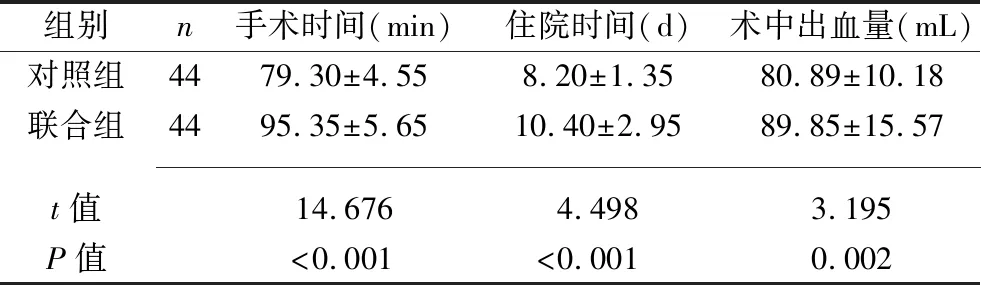
表1 两组患者手术相关指标的比较(x±s)
2.2 两组患者术后囊肿体积减小量、囊肿面积减小量、骨密度、骨质增生厚度的比较 与对照组相比,联合组术后3个月、6个月的囊肿体积减小量、囊肿面积减小量、骨密度、骨质增生厚度均升高(均P<0.05)。与术后3个月比较,两组术后6个月的囊肿体积减小量、囊肿面积减小量、骨密度、骨质增生厚度均升高(均P<0.05)。见表2。
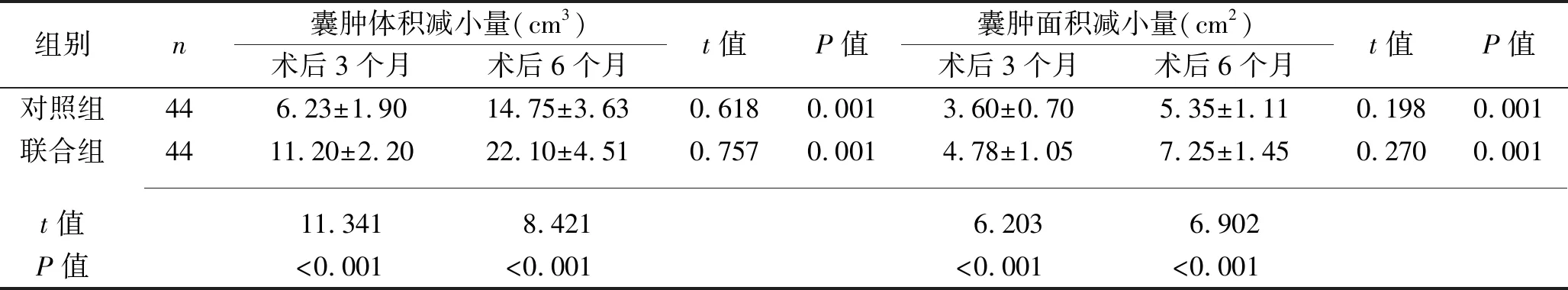
表2 两组患者术后囊肿体积减小量、囊肿面积减小量、骨密度、骨质增生厚度的比较(x±s)
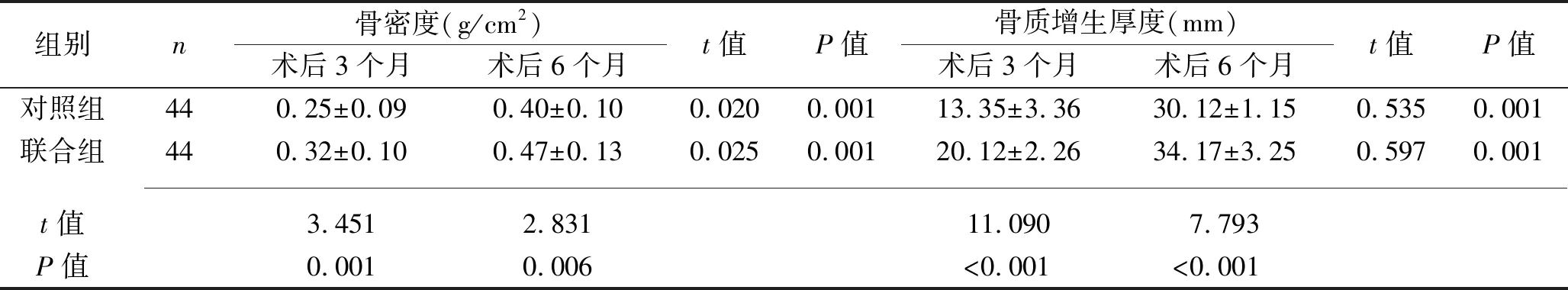
组别n骨密度(g/cm2)术后3个月术后6个月t值P值骨质增生厚度(mm)术后3个月术后6个月t值P值对照组440.25±0.090.40±0.100.0200.00113.35±3.3630.12±1.150.5350.001联合组440.32±0.100.47±0.130.0250.00120.12±2.2634.17±3.250.5970.001 t值3.4512.83111.0907.793P值0.0010.006<0.001<0.001
2.3 两组患者术后颌骨高度、宽度的比较 与对照组相比,联合组术后3个月、6个月的上颌骨高度、下颌骨高度、宽度均升高(均P<0.05)。与术后3个月比较,两组术后6个月的上颌骨高度、下颌骨高度、宽度均升高(均P<0.05)。见表3。
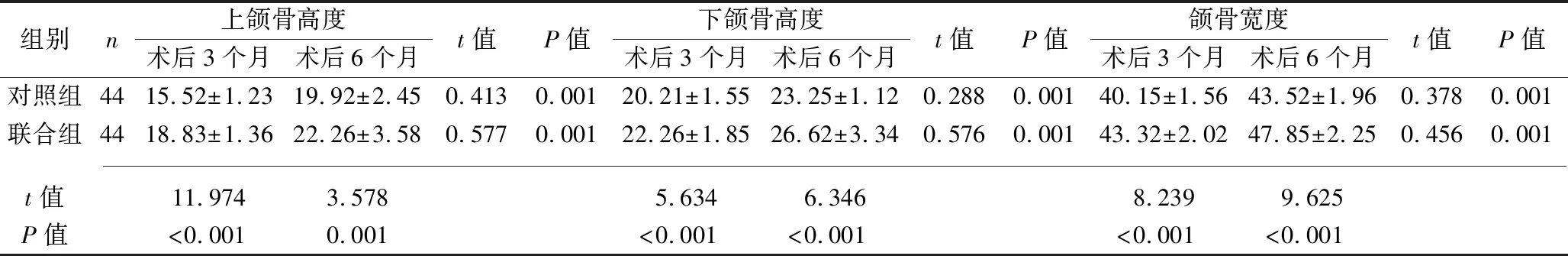
表3 两组患者术后颌骨高度、宽度的比较(x±s,mm)
2.4 两组患者术后6个月治疗效果的比较 联合组术后6个月的治疗总有效率为93.18%,高于对照组的77.27%(χ2=4.423,P=0.036)。见表4。

表4 两组患者术后6个月的治疗效果[n(%)]
2.5 两组患者术后6个月恢复情况的比较 与对照组比较,联合组术后6个月的疼痛发生率、复发率降低(P<0.05),而两组感染发生率差异无统计学意义(P>0.05)。见表5。
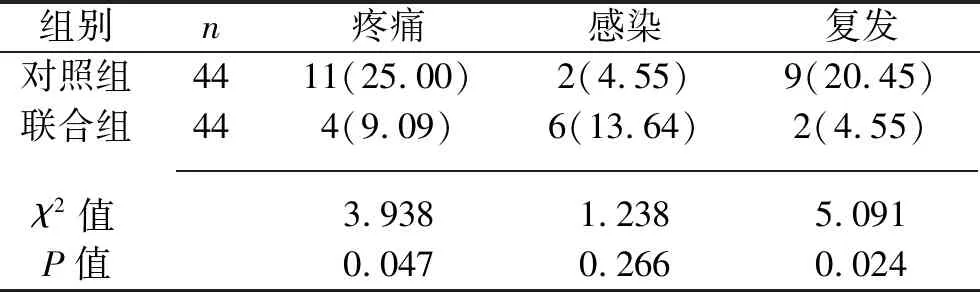
表5 两组患者术后6个月疼痛、感染、复发情况的比较[n(%)]
3 讨 论
牙源性颌骨囊肿的发病位置较为隐匿,在早期一般无明显的临床特征,但如果患者不及时治疗,囊肿会逐渐增大,对患者的肌肉、神经产生一定的压迫,引发神经损伤、面部畸形,病情也随之加重[7]。张新宇等[8]指出,牙源性颌骨囊肿会对患者的面部容貌、咀嚼功能产生严重的影响,尤其是对青少年患者,如果久治不愈,会对患者造成永久性的心理创伤。
囊肿刮治术是临床治疗牙源性颌骨囊肿的常用手术方式之一,该术式一般选择在囊肿表面作切口,充分显露囊肿后,将囊壁从骨面完整地剥离,之后再用磨头将病变周边的骨质去除[9-10]。患者颌面部血管神经分布较为丰富,随着囊肿体积的不断增大,囊肿会压迫其周围的血管和神经,导致严重的并发症[11]。姜新娣等[12]认为,传统的颌骨囊肿术后患者骨修复速度较慢,很难恢复到原有的骨性生理结构以及外形,并且患者术后容易发生伤口感染,从而影响其面容和义齿修复。传统的颌骨缺损修复主要通过植骨术来完成,其中自体骨移植和异体骨移植是主要的手术方式。自体骨移植的效果显著,但其来源有限,取材会导致患者自体损伤,而同种异体骨缺少自身成骨能力,愈合情况受骨传导作用及骨诱导作用的影响[13-14]。杜辉等[15]指出,影响同种异体骨愈合及骨折愈合的主要原因是移植骨抗原性。本研究结果显示,与单纯颌骨囊肿刮治术相比,采用GBR技术联合颌骨囊肿刮治术治疗牙源性颌骨囊肿,患者手术时间延长,术中出血量增多(均P<0.05),这可能是由于GBR技术联合颌骨囊肿刮治术形成的伤口较大,需要进行翻瓣,将病灶充分暴露后才能将囊肿刮除干净,再进行骨粉、生物膜填充,因此手术花费的时间较长,出血量增多,这与刘海涛等[16]的研究结果相似。
GBR生物膜的特点主要体现在对骨组织细胞具有引导骨再生作用,属于一种组织再生的天然基质,直接参与骨折愈合过程[17]。GBR生物膜特有的三维网状结构,具有细胞网状聚集功能,在颌骨囊肿所致的局部骨缺损中修复效果显著,有助于恢复患者的成骨质量和颌骨外形[18-19]。本研究结果显示,GBR技术联合颌骨囊肿刮治术治疗能增加牙源性颌骨囊肿患者的囊肿体积减小量、囊肿面积减小量、骨密度和骨质增生厚度(均P<0.05),促进骨质生长,有助于患者恢复,同时还能提高患者上颌骨高度、下颌骨高度和颌骨宽度(均P<0.05),促进颌骨发育。
有学者指出,GBR技术会限制机体组织的生长,进一步对患者软组织受创区域的血供产生影响,患者术后伤口很容易裂开[20]。范永晶等[21]也指出,刮治术能将患者囊壁组织彻底清除,但有时需要将受累的牙齿拔除,因此对患者的创伤较大,导致出血量增加,严重损伤血管神经,患者感染、复发的风险也较大。本研究结果显示,GBR技术联合颌骨囊肿刮治术治疗牙源性颌骨囊肿,能提高患者的治疗总有效率,降低患者复发的风险,缓解患者疼痛(均P<0.05),从而促进患者的早日康复。这可能是因为,GBR技术联合颌骨囊肿刮治术治疗后患者的复发风险低,患者术后恢复快,因此并发症少,痛苦小。
综上所述,GBR技术联合颌骨囊肿刮治术治疗牙源性颌骨囊肿的效果显著,能有效地缩小囊肿体积和面积,促进骨质生长和颌骨发育,降低复发风险。
