甲状腺微小乳头状癌中央区淋巴结转移影响因素的聚类分析研究
2021-12-20王亚军张小丽
王亚军 康 骅 赵 菁 海 涛 张小丽 蔡 伟
(首都医科大学宣武医院甲状腺乳腺疾病诊疗中心,北京 100053)
甲状腺癌是头颈部最常见的恶性肿瘤,20多年来,发病率在全球范围内呈快速上升,已经成为增长速度最快的恶性肿瘤[1-2]。甲状腺癌中95%以上是甲状腺乳头状癌(papillary thyroid carcinoma, PTC),我国甲状腺乳头状癌也成为最常见的恶性肿瘤之一,居女性恶性肿瘤第5位,尤其小于1 cm的甲状腺微小乳头状癌(papillary thyroid microcarcinoma, PTMC)增长最快,占新增甲状腺癌一半以上[3]。PTMC与PTC的生物学特性相似,如侵犯甲状腺被膜和淋巴结转移,中央区淋巴结是其最易转移的部位[4]。不同临床表现和生物学特性的PTMC发生中央区淋巴结转移的风险存在很大差异[5],因此对PTMC临床表型的分析将有利于评估其发生中央区淋巴结转移的风险,也将对PTMC的临床特征认识更加全面,有利于肿瘤患者的个体化精准治疗。
聚类分析是一种重要的进行临床表型分型的多变量统计方法,主要包括系统聚类、K-均值聚类、两步聚类法等几种统计方法[6]。系统聚类是依据群体中个体间距离的远近逐步将所有数据聚为一类;K-均值法是研究者将数据预分为K组,根据某个距离函数反复计算最终把所有数据分入K个聚类中;两步聚类法是通过构建和修改聚类特征树完成初步归类,再根据一定的统计标准进行聚类并最终确定类别的数量。其中两步聚类法可同时处理连续变量和分类变量,还可自动确定最终的聚类个数,具有自动探索未知领域的能力,具有其他两种聚类方法不可替代的优点[7]。本研究通过对PTMC病例资料进行回顾性分析,选择两步聚类法研究PTMC的临床表型,进一步推断PTMC发生中央区淋巴结转移的相关影响因素,为临床PTMC个性化手术治疗提供理论依据。
1 材料与方法
1.1 研究对象
本研究选择2015年1月至2019年6月就诊于首都医科大学宣武医院甲状腺乳腺疾病诊疗中心的PTC患者 625 例,依据术前临床资料和术后病理结果以及纳入和排除标准,选择明确诊断PTMC的 481 例患者作为研究对象。研究对象入选标准:①患者为初次手术;②年龄16~80岁;③术前临床诊断为甲状腺癌,术后病理证实为甲状腺微小乳头状癌(最大直径≤1 cm),并行甲状腺癌根治术(一侧腺叶及峡部切除,或甲状腺全切,并行区域性淋巴结清扫术)。排除标准:①多发甲状腺乳头状癌中有单个肿瘤直径大于1 cm;②甲状腺癌合并其他头颈部恶性肿瘤;③既往头颈部放射治疗史患者。
1.2 手术方法
所有患者经超声检查提示甲状腺结节为甲状腺影像报告和数据系统(thyroid imaging reporting and data system,TI-RADS)分级4级以上,行甲状腺细针穿刺病理检查,诊断为或可疑诊断甲状腺乳头状癌。所有患者接受全身麻醉下手术,颈部低领横切口或经乳晕腔镜下手术,充分暴露双侧甲状腺后,被膜下多点注射纳米碳悬浮液,每侧腺叶上中下注射2~3个点,每个点0.1 mL,腺体表面充分按摩3~5 min后进行手术。游离锥状叶找黑染的喉前淋巴结,可能0~5枚,再暴露Ⅵ区气管前和肿瘤侧气管旁淋巴结,寻找1~5枚黑染淋巴结,3个部位的淋巴结送术中冰冻病理检查。少数情况喉前或气管前、气管旁未能取出淋巴结则相应部位术中冰冻病理缺如。淋巴结病理检查的同时,行肿瘤侧甲状腺腺叶及峡部切除,以及同侧中央区淋巴结清扫术。上述操作完成的同时,病理科基本上可以回报冰冻病理淋巴结结果。若上述淋巴结术中冰冻结果为阳性,且淋巴结转移数量较多(大于3个),则行对侧腺体切除,反之,则保留对侧腺体。中央区淋巴结清扫范围,上至甲状软骨,下至胸腺后方水平面,内侧至气管食管沟,后方至喉返神经背面,外侧至颈血管鞘前方,包括气管旁、气管前和喉前淋巴结等。如果术前超声提示颈侧部有可疑转移淋巴结,则行细针穿病理检查,如有转移则行功能保留颈淋巴结清扫术。术前细针穿刺可疑的甲状腺癌的患者,则术中纳米碳被膜下注射后切除病变腺叶,送冰冻快速病理进一步诊断后,确定是否送检淋巴结快速病理和切除范围。
1.3 随访
所有患者术后定期复查,左旋甲状腺素片替代及抑制促甲状腺激素(thyroid stimulating hormone,TSH)治疗,术后1个月复查甲状腺功能,调整药量直至TSH达标。淋巴结转移大于3个或腺体外侵犯的高危因素患者行术后131Ⅰ治疗。术后每3~6个月行颈部超声检查及甲状腺功能检查。随访时间24~67个月。
1.4 统计学方法
两步聚类计算方法:由SPSS 21.0 统计软件进行分析,将患者性别、年龄、肿瘤直径、肿瘤是否多发、肿瘤被膜是否受累、颈部淋巴结是否转移、是否合并其他甲状腺良性疾病等7个影响因素作为聚类分析的变量。距离度量采用对数相似值。两步聚类分析方法的实现主要包括以下几个步骤:①对所有数据进行初始归类,自定义最大类别数,通过利用层次方法的平衡迭代规约和聚类(balanced iterative reducing and clustering using hierarchies,BIRCH)算法构建和修改聚类特征树完成初步归类。②解决处理非典型值(异常值)即噪声处理。③对预聚类后经过噪声处理的结果进行再聚类,软件根据一定的统计标准进行自动聚类得到最佳聚类结果。
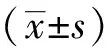
2 结果
2.1 一般资料
本研究从2015年1月至2019年6月入院的625例PTC患者中,依据纳入标准和排除标准,经石蜡切片病理证实和镜下测量肿瘤大小,共诊断PTMC患者 481例,约占总PTC患者77.0%(481/625)。481例PTMC患者中,男性125 例、女性 356例,比例为1 ∶2.85,平均年龄(44.87±12.14)岁;合并甲状腺腺瘤19 例(3.95%)、合并桥本甲状腺炎114例(23.70%)、合并结节性甲状腺炎110 例(22.87%)、合并甲状腺腺瘤和结节性甲状腺炎者9例(1.87%)、合并结节性甲状腺炎和桥本甲状腺炎 4例(0.83%)、合并甲状腺腺瘤和桥本甲状腺炎者 2例(0.42%),无合并症223例。PTMC 患者中 232例行患侧腺叶加峡部切除以及患侧中央区淋巴结清扫术、118例行甲状腺全切除术及患侧中央区淋巴结清扫术、94例行甲状腺全切加双侧中央区淋巴结清扫术、37例行甲状腺切除和中央区淋巴结及颈侧区淋巴结清扫术。PTMC中伴中央区淋巴结转移者 207 例(43.0%);其中中央区淋巴结转移189例、中央区及颈侧区转移18例。481例PTMC患者中37例行中央区及颈侧区淋巴结清扫,颈侧区淋巴结转移阳性率约为3.74%。
2.2 两步聚类分析法对PTMC临床特征的分析
按照临床数据资料的不同特征,将患者“性别”、“肿瘤是否多发”、“肿瘤被膜是否受累”、“颈部淋巴结是否转移”、“是否合并其他甲状腺良性疾病”等作为分类变量,将“年龄”、“肿瘤直径”作为连续变量,输入SPSS 21.0软件的两步聚类算法中,聚类质量结果详见图1。输入7个变量(5个分类变量、2个连续变量),最终将数据聚成3类,聚类质量良好。聚类1中包含 161 个样本(33.89%,161/475),聚类2中包含 202 个样本(42.53%,202/475),聚类3中包含 112 个样本(23.58%,112/475),离群者5个样本,已排除的案例1例。
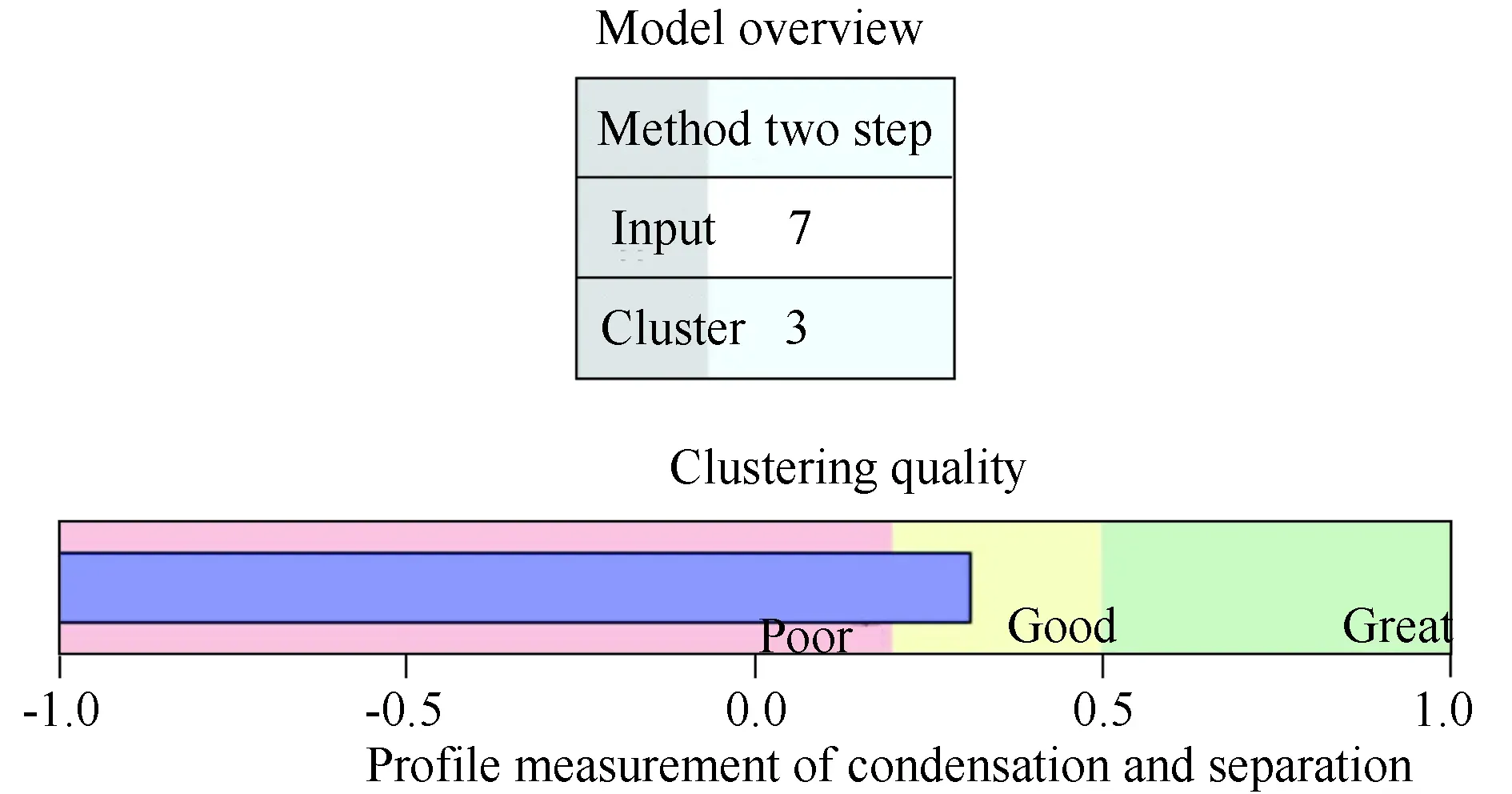
图1 聚类质量结果图Fig.1 Clustering quality results
两步聚类分析法将PTMC患者分为3类,其中类别1中所有患者均无肿瘤累及甲状腺被膜,以单发肿瘤为主(75.74%),肿瘤直径均小于其他两组患者,其淋巴结转移率最低为32.54%;类别2组患者肿瘤直径较大,均有被膜受累,且均为单发肿瘤,其淋巴结转移率为38.61%;类别3组中患者均有甲状腺被膜受累和多发肿瘤(均达到100%),肿瘤直径与类别2组差异不大,而与类别1组有显著差异,其淋巴结转移率高达57.14%,明显高于PTMC中央区淋巴结转移率43.0%,也高于类别1和类别2组。3组不同类别的患者中合并良性甲状腺疾病的发病率有一定差异。3组不同聚类患者的临床表型分析详见表1和图2。
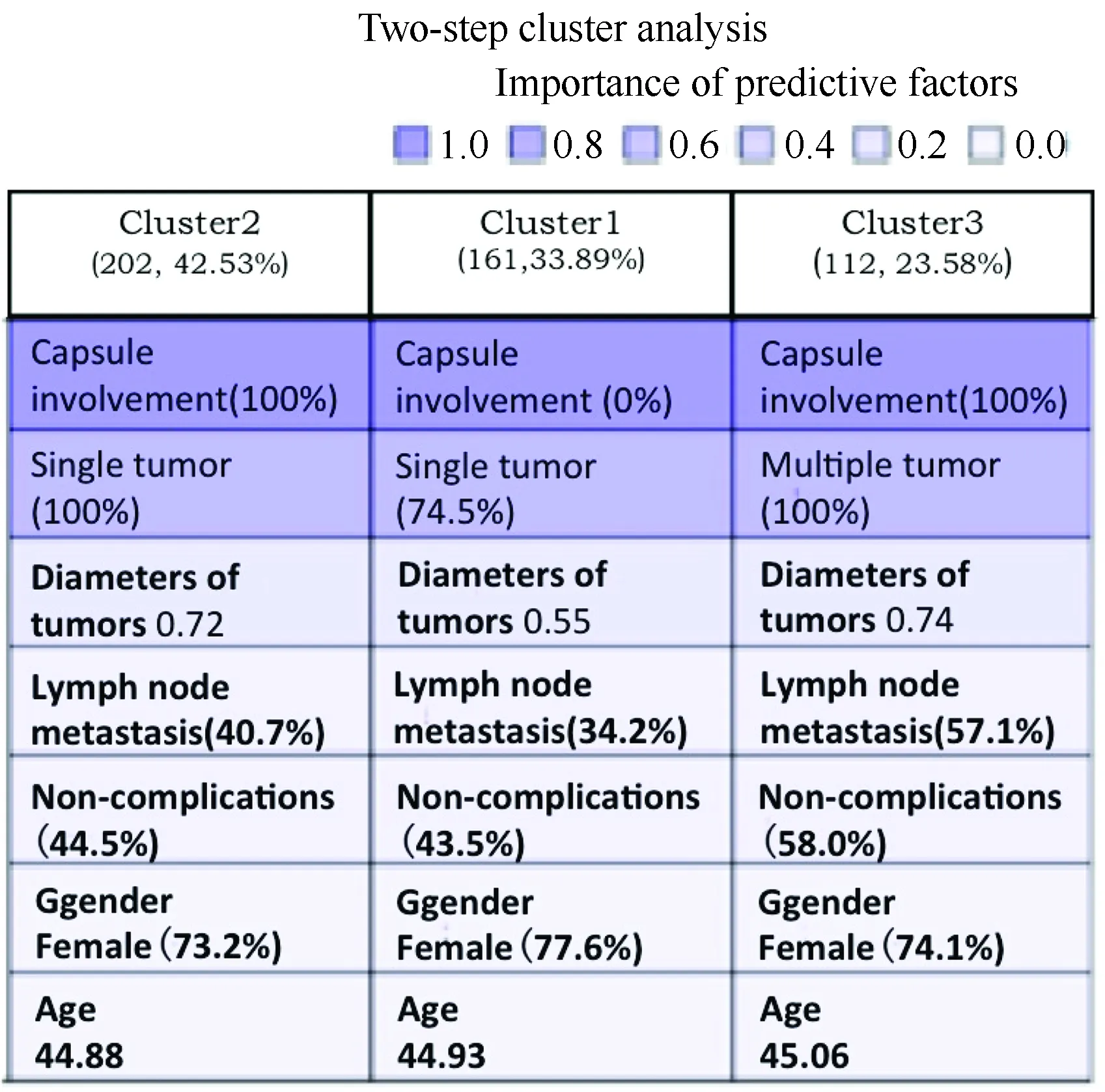
图2 聚类总体分布图Fig.2 Clustering population distribution map
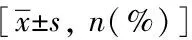
表1 两步聚类分析所得3类患者临床表型特征
图3显示的聚类分析的预测变量重要性的分析结果可以看出,对PTMC进行临床分型的各种因素中,被膜是否受累是最有预测作用的因素,预测作用为100%,其次为肿瘤是否多发,其预测作用达到71%,以上两种因素的预测作用均大于50%,提示这两种因素是决定PTMC临床分型的重要因素。其他因素的预测作用则较弱,肿瘤直径预测作用为14%、淋巴结转移3%、合并症预测作用2%。类别3组患者中均存在被膜受累和多发肿瘤,其淋巴结转移率是57.14%,是3组中淋巴结转移阳性率最高的,提示具有肿瘤累及被膜和多发肿瘤的患者中央区淋巴结转移阳性率高。
2.3 验证中央区淋巴结转移的影响因素
两步聚类分析是一种具有良好自我探索功能的统计方法,以上统计结果显示:具有肿瘤侵犯被膜、多发肿瘤、肿瘤直径较大等因素的 PTMC 发生中央区淋巴结转移的概率高,因此这些因素是影响淋巴结转移的危险因素,但其统计分析结果是否与临床实际相一致还需要进一步验证。将聚类分析中选用的性别、年龄、肿瘤大小、肿瘤数量、被膜受累情况、合并甲状腺良性疾病(桥本甲状腺炎、结节性甲状腺炎、甲状腺腺瘤)等因素与淋巴结转移情况进行单因素相关性分析,结果显示:患者年龄、肿瘤大小、肿瘤数量、甲状腺被膜受累等4个因素与中央区淋巴结转移相关(P<0.05)(表2)。患者性别、是否合并其他甲状腺良性疾病都与淋巴结转移无显著相关性。再将以上4个因素进行多因素二元 Logistic回归分析,结果详见表3,该结果提示患者年龄与中央区淋巴结转移无相关性,肿瘤被膜是否受累、肿瘤数量、肿瘤最大直径与淋巴结转移有相关性。以上结果验证了聚类分析结果提示的肿瘤累及被膜、肿瘤数量及肿瘤大小是影响PTMC中央区淋巴结转移的危险因素。将以上结果结合分析,可见甲状腺被膜是否受累、肿瘤大小、肿瘤数量等因素是PTMC中央区淋巴结转移的影响因素,其中甲状腺被膜受累和多发肿瘤是更重要的预测因素。
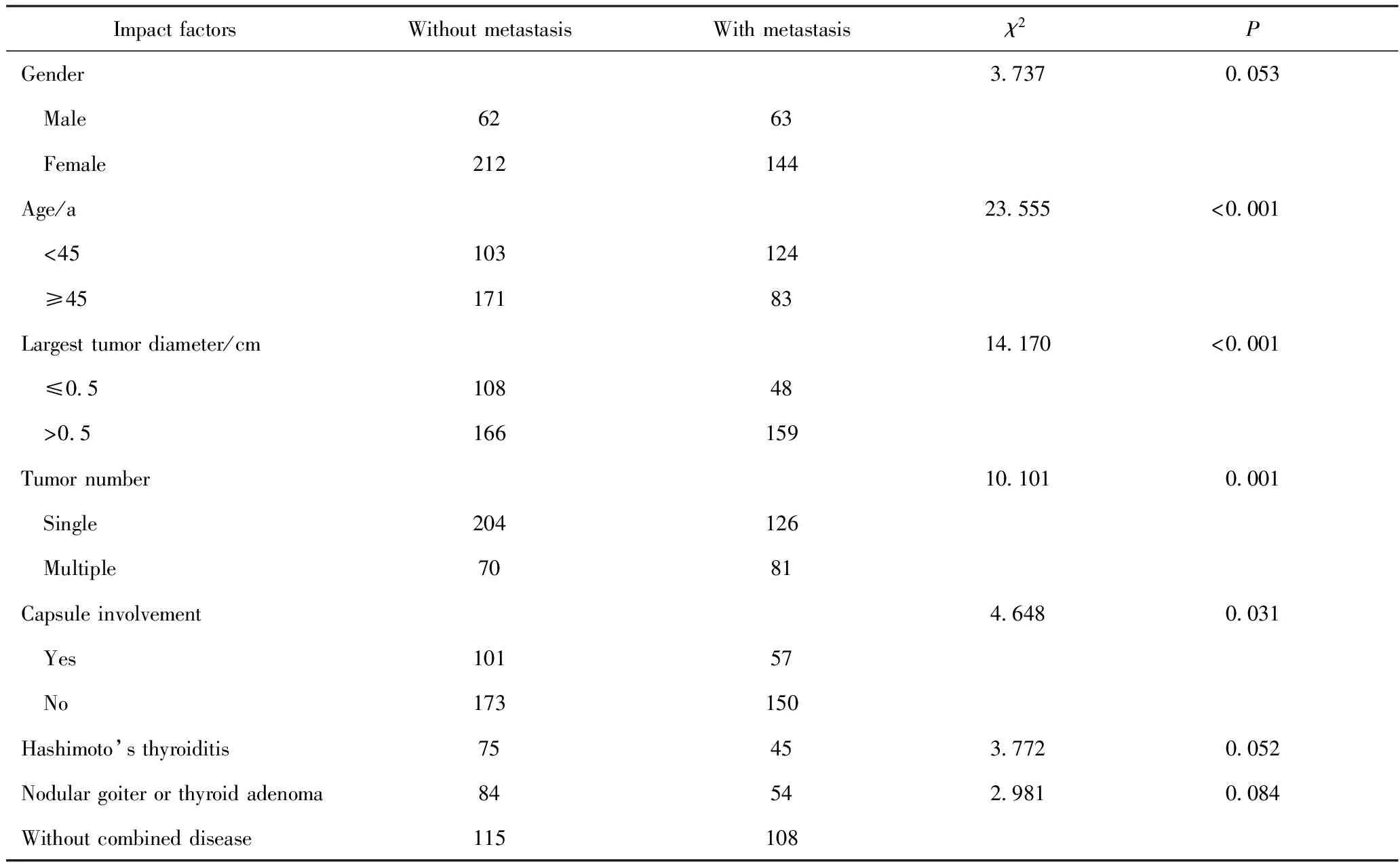
表2 PTMC中央区淋巴结转移单因素分析
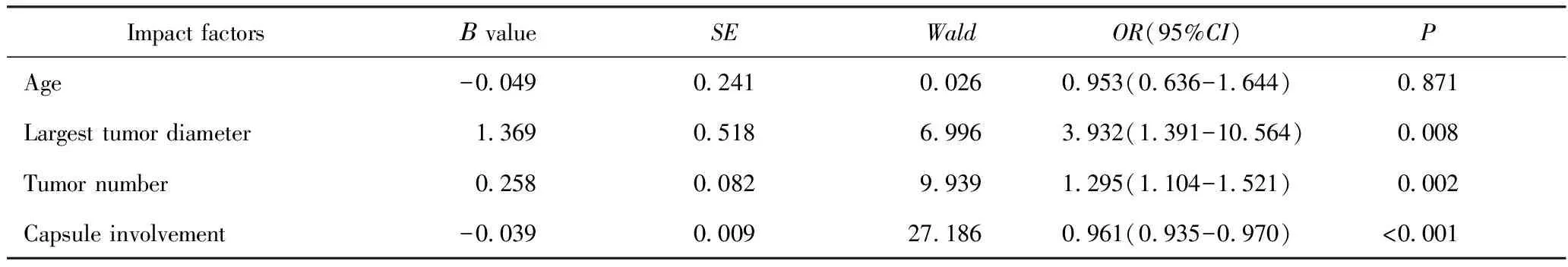
表3 PTMC中央区淋巴结转移多因素相关性分析
3 讨论
PTMC虽然微小,但也具有侵袭性,有局部复发和远处转移的风险,其中淋巴结转移是重要的影响预后的因素[8-11]。PTMC行单纯腺叶切除即可,术前没有淋巴结转移证据的不常规行中央区淋巴结清扫,而术前超声对中央区淋巴结的漏诊率可达50%以上。因此,PTMC淋巴结的准确判断对患者手术方式的选择[12-13]和预后非常重要,术中快速冰冻病理淋巴结检查可以提供很好的依据[14-15]。
性别和年龄与PTMC淋巴结转移有一定的相关性,Oh等[16]研究2 329例中央区淋巴结清扫的PTMC患者,提示年龄<40岁、男性是淋巴结转移的独立危险因素,王朝晖等[17]研究700例PTMC患者也有类似发现。本研究小于45岁、45岁以上淋巴结转移率分别是54.62%(124/227)、32.68%(83/254),差异具有统计学意义;男性患者淋巴结转移率高于女性,分别为 50.40%(63/125)、40.45%(144/356),统计学P值接近0.05。PTMC多发病灶增加淋巴结转移的风险,Zheng等[18]分析3 543例PTMC病例,3个以上病灶明显增加中央区淋巴结转移概率,Kim等[19]分析5 656个病例,认为双侧病灶是颈部中央区淋巴结转移的独立危险因素。本研究也提示多发病灶PTMC淋巴结转移率显著高于单发病灶(53.64%vs38.18%)。PTMC病灶大小与淋巴结转移的关系较为明确,本研究大于5 mm的PTMC淋巴结转移率明显高于5 mm以下者(48.92%vs30.77%),与文献[20]报道一致。有关PTMC病灶大小与淋巴结转移关系的分界值仍有争议,有5、6、8.5 mm不等[21-22]。PTMC被膜侵犯增加淋巴结转移的风险,本研究与多数研究[20,23]一样,认为是独立危险因素。
本研究采用两步聚类分析的方法对 PTMC 患者进行临床亚型分类,从而推论中央区淋巴结转移的相关因素。这一统计方法采用的变量既可以是连续变量,也可以是分类变量,具有快速、智能、准确的优点,适用于大样本及多变量的研究[24]。同时,两步聚类分析方法可预测每个变量在分类中的重要性,本研究结果显示,肿瘤累及甲状腺被膜、肿瘤多发对聚类结果影响最大,而患者性别和年龄对聚类结果影响最小。类别3组中患者中央区淋巴结转移率较其他两组明显升高,且类别3组中患者均存在甲状腺被膜受累和肿瘤多发,因此被膜受累和肿瘤多发是影响淋巴结转移的危险因素。再将这一推论进行验证,可见甲状腺被膜是否受累、肿瘤大小、肿瘤数量等因素是PTMC中央区淋巴结转移的影响因素,其中甲状腺被膜受累和多发肿瘤是更重要的预测因素。
