终池冲洗联合脑室引流治疗重度颅内感染并脑室积脓14 例*
2021-12-13王小刚王伯栋王振刚徐广振朱伟杰
王小刚,王伯栋,王振刚,徐广振,于 峰,朱伟杰
颅内感染是颅脑术后的严重并发症之一,发生率达3%~5%[1],病死率高达27.4%~39.2%[2],为多种颅脑手术后(如重型颅脑损伤术后、脑出血术后、脑室置管外引流术后及终池引流术后)常见并发症;同时颅内感染发生率与术野持续暴露时间长短、手术次数及是否合并糖尿病等基础疾病密切相关[3,4]。颅内感染,尤其是化脓性耐药菌导致的脑室等腔隙内感染,是神经外科的极危重症,一旦发生,往往缺乏快速有效的干预手段,且现有的常规治疗方式效果不佳,严重者发生脑疝甚至快速进展至死亡,预后极差。笔者对2011 年3 月—2019 年12 月收治的14 例重度颅内感染伴有脑室内积脓的患者,采用终池置管冲洗联合脑室穿刺引流治疗方案,成功治愈10 例,死亡3 例,1 例放弃治疗,后期随访患者死亡。现就入组病例的临床资料、治疗体会总结如下。
1 资料与方法
1.1 病例资料入组14 例患者,其中男10 例,女4 例;年龄17~76 岁,平均(46.5±18.2)岁。1 例为社区获得性感染,4 例为颅脑外伤术后,3 例为颅骨缺损修补术后,2 例为脑出血开颅血肿清除术后,2 例为脑积水脑室-腹腔分流术后,1 例为脑室出血穿刺术后,1 例发生于终池引流术后。其中神志清楚1例,嗜睡2 例,朦胧烦躁4 例,浅昏迷3 例,深昏迷4 例;14 例患者均伴有高热、呼吸急促、心动过速、脑膜刺激征阳性等颅内感染相关体征,体温38.0 ℃~40.1 ℃,多表现为持续性高热,其中2 例术后创面出现脑脊液漏。患者临床资料见表1。
1.2 辅助检查及实验室检查CT/MR 检查结果显示,14 例患者均有侧脑室后角铸型(积脓,图1 典型病例),其中6 例合并三脑室积脓,1 例四脑室积脓伴梗阻性脑积水形成;14 例患者脑脊液检查示:白细胞数>1000×106/L,葡萄糖<1.9 mmol/L,并且至少两次以上脑脊液细菌(或真菌)培养均为阳性;其中G+球菌3 例(表皮葡萄球菌3 例),G-杆菌10 例(鲍曼不动杆菌5 例,铜绿假单胞3 例,肺炎克雷伯1例,洋葱伯克霍尔德菌1 例,大肠埃希菌1 例,嗜麦芽窄食单胞菌1 例),真菌2 例(曲霉菌,近平滑念珠菌);其中多重耐药菌8 例,广泛耐药菌6 例。
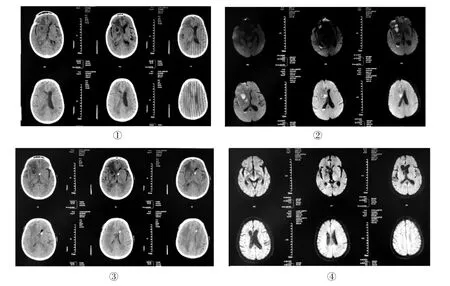
图1 典型病例治疗前后的影像学特征对比
1.3 治疗方法所有患者均在神经外科监护室内接收综合治疗,入院后首先行脑脊液常规、生化及细菌、真菌培养,拔除原“引流管,脑室管,终池管”,对拔除的导管进行细菌、真菌培养,完善术前检查,明确无手术禁忌证后,更换间隙行终池引流治疗,同时行侧脑室穿刺置管术,行冲洗引流治疗,脑室引流7~20 d,脑室拔管后,终池再持续引流7 d,必要时更换间隙再次置管引流,引流期间每天分别行脑室给药早/晚一次,终池管道给药早/晚一次。(鞘内冲洗抗生素见表1,抗生素浓度>2 mg/ml,灌洗速度为1 ml/min,总量为20 ml),并根据药物敏感试验调整敏感抗生素治疗。其中1 例终池置管反复堵管,伴四脑室扩张并积脓,给予内镜下四脑室疏通及置管冲洗,经综合治疗后患者死亡。
2 结果
经过终池置管冲洗联合脑室穿刺引流综合治疗(63.21±49.42)d,成功治愈10 例(治愈标准:影像学复查良好后,MR 检查不能发现脓性液;患者体温正常,颈抵抗阴性;连续3 次脑脊液检查常规正常;3 次脑脊液培养阴性;停止脑室冲洗后,患者无体温异常等改变;先行脑室引流管拔出,间断终池给药后3~5 d,脑脊液培养阴性,最后行终池引流管拔出;拔管后继续静脉使用抗生素2 周),死亡3 例,1例放弃治疗,后期随访,患者死亡;其中1 例死于真菌感染,1 例死于并发心肺功能衰竭,1 例死于脑功能衰竭。出院患者随访3~18 月后,均未见感染复发。格拉斯哥预后评分(glasgow outcome score,GOS)见表1。
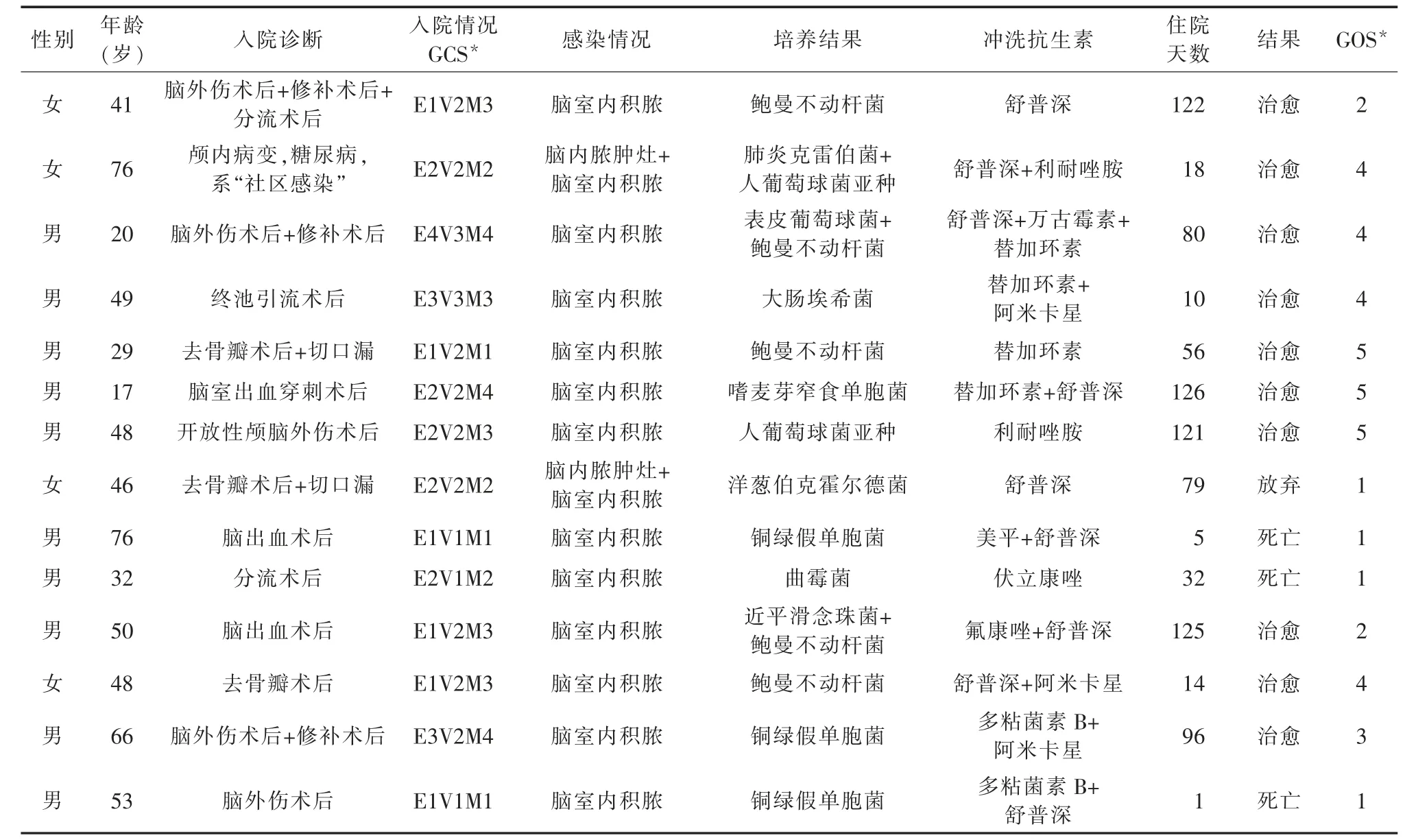
表1 14 例患者基本信息
3 讨论
根据既往文献报道,颅内感染多以革兰阳性菌(G+)为主,然而近年来革兰阴性菌(G-)引起的颅内感染报道比例逐渐上升[5-8],该组14 例中,G+球菌感染仅为3 例,而G-杆菌感染达到13 例,其中鲍曼不动杆菌5 例,铜绿假单胞菌3 例,基本与国内相关报道结果一致。颅内感染病死率高达27.4%~39.2%[2];严重感染者的病死率高达57%[9]。尤其是各种颅脑相关手术后,以及有创操作后放置外引流管的患者,颅内感染的发生率高,并且一旦发生颅内感染,单纯静脉应用抗生素,受血脑屏障影响,难以达到有效杀菌或抑菌浓度[10],特别是脑室内积脓患者,因脓液包裹甚至形成分隔,导致药物难以直接作用于病灶。对于耐药菌感染的患者,其可选用的敏感抗生素少,致死率和致残率高。通过鞘内注射抗生素到达颅内间隙内,既不受血脑屏障影响,药物又可直接作用于感染的蛛网膜下腔、脑组织及脑室,也可通过冲洗来引流脑脊液中的细菌、毒素、炎性介质及蛋白等,减轻中毒症状和脑室系统、蛛网膜下腔的黏连[11],同时起到预防后期脑积水形成的作用[12]。
该组病例采用终池置管行鞘内注射、脑室引流方法,具有以下优点:(1)终池引流管鞘内给药后,通过椎管系统,进入颅底池,直接进入蛛网膜下腔及脑室系统,同时把感染的脑脊液更换或充分杀灭病原菌,特别是对耐药菌颅内感染患者,能迅速达到有效浓度;(2)通过脑室引流管,可直接引流出脑室内炎性或脓性脑脊液,同时可防止蛛网膜黏连,注意保持引流管通畅,防止发生导管堵塞,做到能边冲洗边引流;(3)脑室内及蛛网膜下腔保持有效的药物浓度,作用持续。另外,在冲洗过程中需要注意:(1)严格无菌操作,防止继发医源性感染;(2)脑室引流管要经皮下隧道引出,注意观察引流管口换药,增加脑室置管的保留时间;(3)时刻注意是否存在引流管堵塞及引管流移位、脱出等,必要时给予适度镇静治疗;(4)鞘内给药后,注意严密观察患者生命体征变化,及时对症处理。最后影像学复查良好后,体温正常,颈抵抗阴性,连续3 次脑脊液检查常规正常,3 次脑脊液培养阴性,停止冲洗2 d 后,患者无体温异常等改变,先行脑室引流管拔出,间断终池给药后3~5 d,脑脊液培养阴性,最后行终池引流管拔出;拔管后继续静脉使用抗生素2 周。
对于怀疑脑室内感染的患者,应立即留取脑脊液检查,并使用敏感抗生素,在等待培养和药敏期间,应用经验性抗生素治疗。严重的病例可以考虑脑室内注射[13],甚至内镜下脑室灌洗治疗[14-16]。多重耐药感染可依据药敏结果给予联合抗生素。由于血脑屏障的存在和细菌的耐药性,脑室感染的治疗需要足量抗生素,如美罗培南应达到2 g,q8h,我国国内没有舒巴坦单药制剂,常见为头孢哌酮/舒巴坦(舒普深)等复方制剂,即使药敏结果提示对头孢哌酮耐药,仍然建议使用该复方制剂,并且舒巴坦的每日总用量可超过4 g,可取得良好效果[17]。该组病例系重度颅内感染,入院后经验性地使用利奈唑胺(0.6 g,q12h)/稳可信(1 g,q8h)+美罗培南(2 g,q8h),根据药敏及时调整抗生素治疗,其中4 例鲍曼不动杆菌,广泛耐药菌,给予替加环素局部用药治疗,最后治愈;1 例特殊细菌(嗜麦芽窄食单胞菌),该菌具有复杂的耐药机制,其对多种抗生素耐药,尤其是对碳青酶烯类抗生素天然耐药[18],入院后鞘内应用替加环素+舒普深,治疗期间,病情反复多次,最后治疗长达126 d,最终感染治愈,颅脑CT示轻度脑积水,腰穿显示无颅内压增高,未行后续治疗。
脑室感染治愈后,各种炎性介质可导致蛛网膜下腔粘连,从而进一步导致继发性脑积水,特别是合并脑室内积脓的患者,更容易形成继发性脑积水;因此,后期常常需要行脑室腹腔分流术。由于脑脊液蛋白含量在感染治愈后可能短时间内无法完全恢复到正常水平,过早分流可能会增加分流管堵塞、反复感染等风险,致分流失败而需要取出分流管。但若过晚分流也会导致因脑积水进展而发生预后不良[19-22]。轻度脑积水可以考虑使用脱水药物治疗,对于急性脑积水者,在感染控制2 周后,脑脊液检查基本正常时行分流手术,没有出现分流管堵塞及再次感染。
该组病例采用终池置管冲洗联合脑室穿刺引流手术治疗重度颅内感染并脑室积脓,通过长时程、个体化、使用敏感抗生素局部用药治疗,可降低患者的病死率,达到较满意的治疗效果。
