胫骨高位截骨结合膝关节镜下微骨折术治疗膝内侧骨关节炎的早期疗效分析
2021-11-04杨晓斐吴红富程飞叶俊星张斌
杨晓斐,吴红富,程飞,叶俊星,张斌
(江南大学附属医院骨科,江苏 无锡 214000)
膝关节骨关节炎是一种常见病,且大多数位于膝关节内侧间室,主要表现为疼痛并伴不同程度的内翻畸形。随着患者病情的逐步发展,膝关节单髁置换术(unicompartmental knee arthroplasty,UKA)或全膝关节置换术(total knee arthroplasty,TKA)是治疗膝关节内侧间室病变终末期患者效果明确的手术方法[1],但这两项手术都费用较高,且有一定的并发症及假体使用年限。因此近年来保膝手术逐渐成为研究的热点,除了常规的药物、物理治疗等非手术治疗外,胫骨高位截骨术(high tibial osteotomy,HTO) 是当下热门的手术方式,由于其既能矫正力线,又能够较好地保留患者的骨质,适合年轻的患者[2]。而关节镜下微骨折术用于膝关节软骨损伤已经得到了广泛的认可,因此本研究将胫骨高位截骨术及关节镜下微骨折术联合应用于膝关节内侧间室骨关节炎的患者,观察其疗效并进行随访,现报道如下。
1 资料与方法
1.1 一般资料 2018年8月至2020年8月,采用胫骨高位截骨术及关节镜下微骨折术治疗膝关节内侧间室骨关节炎12例,其中男5例,女7例;年龄49~66岁,平均(53.0±0.8)岁;左侧5例,右侧7例。HSS膝关节评分64~76分,平均(72.1±4.3)分。12例患者均满足以下条件:(1)下肢站立位全长X线片示膝内翻畸形,膝关节内侧间隙狭窄、外侧间隙正常;胫骨近端内侧角(medial proximal tibial angle,MPTA)平均(83.5±7.4)°,股骨远端外侧角(lateral distal femur angle,LDFA)平均(87.3±4.8)°,胫股角(femoral tibia angle,FTA)平均(184.0±3.7)°。(2)膝关节疼痛,内侧疼痛明显且经保守治疗无效;(3)在关节镜下见明显内侧胫骨平台软骨缺损。
1.2 手术方法
1.2.1 麻醉方法 本组12例患者中,10例采用腰硬联合麻醉,2例采用全身麻醉,手术时间平均为(100±24)min,手术过程顺利。
1.2.2 手术体位 手术常规选择平卧位,于患肢大腿根部绑气囊止血带,压力保持80 kPa,止血带使用时间满60 min后放松止血带,20 min后再次驱血充气后使用。常规碘酒及酒精消毒术野皮肤,铺无菌单。
1.2.3 手术步骤 (1)关节镜下清理及微骨折术。先取常规前内外侧膝关节镜入路进行关节镜下清理术,清除关节内增生的骨赘、滑膜、游离体等,修整不同程度损伤的半月板,刨刀清理软骨缺损区,首先使用刨刀磨去厚的表层硬化骨之后使用30°及45°微骨折钳于软骨缺损区钻孔,孔距为4 mm,深度为3 mm,至表面渗出骨髓脂滴或血液,见其将软骨受损处覆盖,最后将关节内液体吸尽。缝合2处切口。(2)胫骨高位截骨术。在胫骨内侧前后缘中点偏后缘作纵行切口,显露胫骨内侧近端,切开并充分松解内侧副韧带浅层,尖撬保护胫骨后方血管神经,按照术前计划于鹅足近端钻入定位针至合页点确定截骨线,C臂机透视明确后,使用摆锯进行充分截骨,保留1 cm宽的合页点。使用叠刀法逐渐撑开截骨线,将撑开器插入截骨间隙,按照术前计划需矫正的角度并通过Hernigou表格换算撑开距离,注意膝关节外翻角与胫骨平台后倾角[3]。然后通过皮下隧道在骨膜外安放TomoFix内固定系统,锁定螺钉固定胫骨远近端[4-5]。
1.2.4 术后处理 术后48 h内常规使用静脉滴注抗生素预防感染。术后开始进行膝关节活动度练习,持续被动训练机辅助关节活动度的锻炼。术后3 d扶拐下地行走,患肢不负重。术后2周,膝关节屈曲活动度达到90°以上时开始直腿抬高练习,术后4周允许部分负重行走。术后至少10~12周内不允许完全负重,术后12周可完全负重。
1.3 统计学分析 采用SPSS 18.0统计学软件处理数据,其中计量资料采用t检验,计数资料采用χ2检验,P<0.05为差异具有统计学意义。
2 结 果
术后患者随访6~24个月,平均(8.0±0.4)个月。手术均顺利完成,切口Ⅰ期愈合,术后2周拆线,未发生术中骨折、感染、骨筋膜室综合征、腓总神经损伤等并发症[6]。相较术前,患者膝关节疼痛症状均有不同程度改善,截骨面均能完全愈合(复查直至骨折线完全消失)。FTA角度最大矫正31°,最小矫正16°,平均矫正(21±3)°。术后6个月患者HSS膝关节功能评分75~84分,平均(80.1±2.1)分,显著高于术前,差异有统计学意义(P<0.01,见表1)。
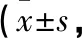
表1 术前与术后6个月HSS评分结果比较分)
典型病例为一54岁男性患者,自诉左膝疼痛伴活动受限5年余,加重2个月。平日予以口服塞来昔布、理疗等保守治疗,现自觉症状加重,疼痛改善不明显。术前胫股角(femoral tibia angle,FTA)为185.45°,HSS评分为71分。入院后完善相关术前检查,未见明显手术禁忌。先行关节镜下清理+微骨折术,术中见胫骨平台软骨面缺损(见图1)。关节镜手术结束,缝合伤口后行胫骨高位截骨术。术后恢复可,伤口愈合良好,2周拆线后出院。术后胫股角(femoral tibia angle,FTA)为167.41°,改善18.07°;术后HSS评分为85分,提升14分(见图2)。
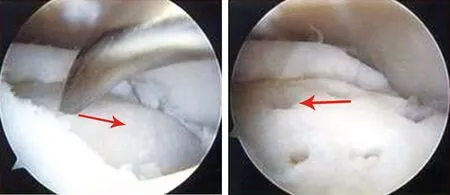
图1 关节镜下微骨折术前及术后比较

图2 术前及术后下肢力线及FTA角度变化比较
3 讨 论
随着人口老龄化的加剧,膝关节骨关节炎的发生率正在逐年增加。人工膝关节置换术是终末期膝关节骨关节炎的主要治疗方法,术后效果较好。但其费用较高,有一定的并发症及使用年限。HTO运用生物学的原理治疗膝关节骨关节炎,其通过纠正膝关节的内翻畸形,降低了胫股内侧关节面和髌股关节面的压力,手术可明显缓解疼痛和改善步态。随着保膝理论及其手术器械的逐渐完善,保膝手术给予骨关节炎患者一个新的选择,Holden等[7]行51例高位截骨术后平均随访10年,仅3例再次行翻修手术;Yasuda等[8]对56例高位截骨术后患者随访10~15年,共4例行全膝关节置换术。但是由于骨关节炎患者同时伴有内侧胫股关节的软骨剥脱、软骨下骨塌陷与内侧半月板的磨损等原因,导致患者接受保膝治疗后膝关节症状恢复不良,且随时间进行性加重,最终只能进行关节置换,因此有部分文章提出HTO只能延缓膝关节置换的时间,但不能改变需要行关节置换的最终结果[9]。对于这类患者,我们猜想关节镜下清理+微骨折术结合胫骨高位截骨术治疗是一个不错的选择。在正常的下肢力线中,内、外侧髁的胫骨与股骨关节分别承担身体负荷的60%与40%[9-10]。Fugisawa等[11]发现如果HTO术后通过外侧平台承担人体重量的30%~40%,软骨破坏将不再进展。当膝关节出现内翻时,膝内侧胫骨股骨关节面的负荷加大,长此以往容易造成内侧间室的软骨磨损加重[12]。胫骨高位截骨术治疗膝关节骨关节炎具有操作相对简单、费用相对低廉、手术风险相对较低的优点[13,14]。其作用原理是通过矫正异常的下肢力线,将内侧间室的受力转移到相对完好的外侧间室,从而缓解患者的疼痛症状[15],并且对后期行TKA无较大的影响。Van Raji等[16-17]报告了行HTO后进行TKA不给术者增加难度,随访结果也跟初次TKA相似。
膝关节镜治疗膝关节骨关节炎也是常规的手术方案之一,关节镜治疗的优点在于创伤小,避免了开放手术的各种并发症[18]。关节镜下的操作包括了关节冲洗、炎性滑膜组织清除、半月板修补成形、退变软骨的修整、游离体取出等[19]。膝关节软骨无神经、淋巴组织及血管,主要从滑液中获取营养物质,且软骨受损后无法自我修复,进而造成关节出现退行性变化。微骨折术也已经成为软骨修复的经典手术之一,其原理是通过软骨受损处垂直打孔,局部受损刺激所产生的骨形态发生蛋白结合间充质细胞表面受体,诱导为软骨细胞,进而形成软骨组织[20-21]。由于该技术具有费用低廉、操作简便及疗效可靠的优点,现已广泛应用于临床工作中。
笔者首次将关节镜下膝关节清理+微骨折术与胫骨高位截骨术结合起来,获得了良好的临床效果。该方法手术创伤小,术中、术后并发症少、安全可靠,是一种值得推广的手术方式,为早期膝关节内侧间室骨关节炎的治疗提供了一种新的选择。但本研究也存在一定的局限性,如病例数偏少,随访时间较短等,其远期疗效需要大样本和长时间的随访来证实。
