目标导向液体治疗用于老年下肢骨折内固定术对平均动脉压变异率及N-端脑利钠肽前体的影响
2021-10-20侯南丽苘莲萍邱斐斐
侯南丽 苘莲萍 邱斐斐
山东省威海市文登整骨医院麻醉科 264400
伴随年龄的增长,人体骨骼的脆性增加,下肢骨折风险随之升高。同时,老年人群的基础疾病多,随着生理老化造成重要脏器的储备功能下降。下肢骨折内固定术的手术时间长,术中血流动力学指标波动大,会增加下肢骨折内固定术围术期创伤风险[1]。研究显示,在脊柱手术围术期会伴发血容量下降或对缺氧状态的耐受力不足,短时间内快速补液会增加肺水肿风险,甚至引发循环系统紊乱[2]。目标导向液体治疗(GDFT)是以患者围术期血流动力学指标为基础,进行个体化补液的治疗方式[3]。GDFT 通常以每搏变异度(SVV)/心指数(CI)为导向进行,平均动脉压(MAP)可反映出心脏功能及外周动脉阻力情况[4]。N-端脑利钠肽前体(NT-proBNP)具有客观反映机体心脏功能的特点[5]。研究认为,当MAP 下降时,会打破冠状动脉供血稳态,诱发心肌分泌脑利钠肽(BNP)[6]。本研究旨在进一步明确GDFT对老年下肢骨折内固定术患者的MAP 变异性及NT-proBNP水平的影响,现将结果报道如下。
1 资料与方法
1.1 一般资料 选取2019 年3 月至2020 年4 月就诊于威海市文登整骨医院的80 例老年下肢骨折内固定术患者,采用随机数字表法将其分为对照组和观察组,各40 例。本研究经威海市文登整骨医院伦理委员会审议并通过,研究设计符合《赫尔辛基宣言》医学伦理学要求。纳入标准:⑴年龄65~80 岁;⑵经临床症状及影像学检查均属于下肢骨折,美国麻醉师协会(ASA)分级处于Ⅱ~Ⅲ级;⑶术前经血管造影或静脉彩超确认符合股骨近端抗髓内钉内固定术、股骨骨折内固定术、胫腓骨骨折内固定术手术标准;⑷全身麻醉下进行手术。排除标准:⑴合并冠心病、心肌炎等严重心功能不全患者;⑵伴发贫血、低蛋白血症等并发症患者;⑶合并恶性肿瘤或凝血功能障碍者;⑷急诊入院且病情不稳定,存在大量出血者;⑸病史不详,伴发神经系统或言语交流障碍者;⑹外周血管疾病及动脉置管禁忌证者。为保证数据准确性,两组患者纳入手术类型相一致,均为股骨近端抗髓内钉内固定术10 例、股骨骨折内固定术15 例、胫腓骨骨折内固定术15 例。两组患者手术类型比较,差异无统计学意义(P>0.05)。其余一般资料见表1。
1.2 方法 术前常规禁食、禁饮8 h 以上,于术前30 min 予以苯巴比妥0.1 mg、阿托品0.5 mg 肌内注射。入手术室后行局部麻醉后,行颈内静脉置管及桡动脉置管连接Flotrac/Vigileo 监护仪(Edwards Life Sciences,美国),记录患者MAP、中心静脉压(CVP)、心指数(CI)、心率(HR)作为基础值。由2 名副主任资麻醉科医师进行全身麻醉操作。麻醉诱导采用丙泊酚(规格20 ml∶0.2 g,北京费森尤斯卡比医药有限公司生产)靶控静脉输注(剂量设定在3.5~4.0µg/ml)、顺苯磺酸阿曲库铵(规格10 mg,上海恒瑞医药有限公司生产)(0.10 mg/kg)、舒芬太尼(规格1 ml∶50 µg,宜昌人福药业有限责任公司)(0.3~0.5 µg/kg)。麻醉维持期采用瑞芬太尼(规格1 mg,江苏恩华药业股份有限公司生产)(0.05~0.15 µg·kg-1·min-1)、顺苯磺酸阿曲库铵0.1 mg·kg-1·min-1,潮气量设定在8~10 ml/kg。
1.2.1 对照组 术中采用常规液体治疗。参照患者MAP、CVP、HR、尿量/h 等数据,对输液速度加以调整,具体方案如下。保证患者CVP、MAP、尿量分别维持在8 ~10 cmH2O(1 cmH2O=0.098 kPa)、≥65 mmHg(1 mmHg=0.133 kPa)、>0.5 ml/(kg·h)。当MAP 出现≤65 mmHg、HR>30%基础值且能够排除其他HR 升高因素,输入乳酸林格液(规格500 ml,辰欣药业股份有限公司)(250 ml/15 min),输入后仍无法保证MAP≤65 mmHg 时,必要时应用间羟胺(规格1 ml∶10 mg,山东新华制药股份有限公司)0.1~0.3 mg/次,以维持MAP 在65~90 mmHg。当HR>30%基础值伴有CVP≥14 cmH2O,静脉推注艾司洛尔(规格2 ml∶0.2 g,齐鲁制药有限公司生产)0.1~0.2 mg/kg,并调整输液速度,必要时应用多巴酚丁胺(规格20 mg,山东方明药业集团股份有限公司)(2.5~20.0µg·kg-1·min-1)或呋塞米(规格2 ml∶20 mg,山东方明药业集团股份有限公司)(15~20 mg静脉推注)。
1.2.2 观察组 采用GDFT。以CI 为指导进行输液治疗,当CI≥2.5 L·min-1·m-2、且MAP≥70 mmHg 时不处理;当CI≤2.5 L·min-1·m-2时,对SVV 加以关注,如SVV>12%则迅速输注250 ml/15 min 乳酸林格液;当SVV≤12%,予以多巴酚丁胺(2.5~20.0 µg·kg-1·min-1);当CI≥2.5 L·min-1·m-2和SVV≤12%且MAP≤65 mmHg,予以间羟胺(0.1~0.3 mg/次)。
于两组患者麻醉前(T0)、麻醉后30 min(T1)、手术结束(T2)、术后2 h(T3)、术后6 h(T4)记录患者MAP,并测定同期NT-proBNP 水平。记录两组患者手术时间、出血量、尿量、输血量。
1.3 观察指标 于麻醉前测得患者MAP 的基础值,记录后续测量时间点患者MAP 变异率(△MAP),即术中术后MAP 值与基础值间差值绝对值[7]。与术中术后各时间点抽取患者肘静脉血2 ml,采用电化学发光法对NT-proBNP 水平进行测定,试剂购于美国罗氏公司,应用罗氏E170 全自动生化免疫分析仪进行测定。
1.4 统计学处理 采用SPSS 22.0 软件对进行统计学处理,符合正态分布的计量资料以(±s)表示,组间比较应用独立样本t检验,计数资料应用构成比或率表示,应用χ2检验,P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者一般资料比较 两组患者性别、年龄、手术时间、术中失血量、尿量比较,差异均无统计学意义(均P>0.05);观察组患者补液量显著低于对照组(P<0.05)。见表1。
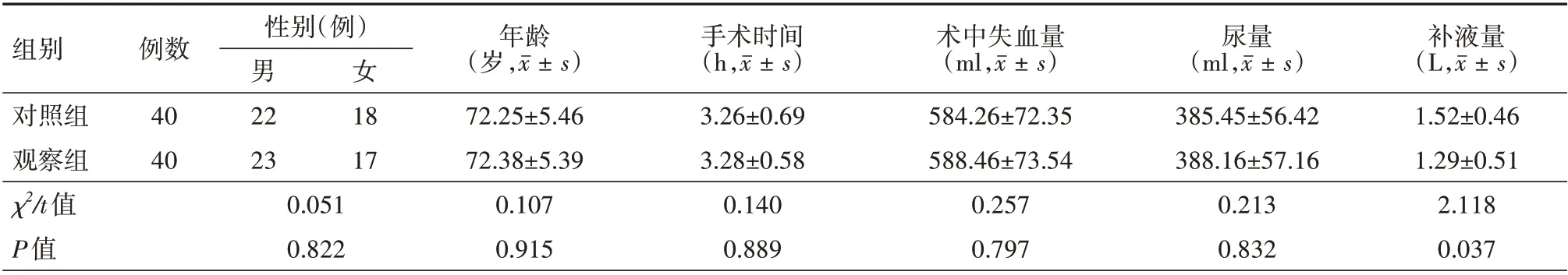
表1 两组老年下肢骨折内固定术患者一般资料对比
2.2 两组患者不同时间点MAP 水平变化 两组T0、T1 时MAP 水平比较,差异无统计学意义(均P>0.05);T2 时,观察组MAP 水平更低(P<0.05);T3、T4 时,观察组MAP水平更高(均P<0.05)。见表2。
表2 两组老年下肢骨折内固定术患者不同时间点平均动脉压水平变化(mmHg,± s)

表2 两组老年下肢骨折内固定术患者不同时间点平均动脉压水平变化(mmHg,± s)
注:对照组采用常规液体治疗,观察组采用目标导向液体治疗;T0为麻醉前,T1为手术开始10 min,T2为手术结束,T3为术后2 h,T4为术后6 h;1 mmHg=0.133 kPa
T4 85.45±6.42 88.16±5.16 2.081 0.041组别对照组观察组t值P值例数40 40 T0 89.56±7.43 89.49±7.49 0.042 0.967 T1 71.54±6.96 70.56±5.42 0.720 0.474 T2 82.86±5.54 78.39±7.28 3.090 0.003 T3 81.52±6.49 85.59±7.53 2.589 0.011
2.3 两组患者不同时间点△MAP 水平变化 观察组不同时间点△MAP 均显著低于对照组同期(均P<0.05),见表3。
表3 两组老年下肢骨折内固定术患者不同时间点△MAP水平变化(mmHg,± s)

表3 两组老年下肢骨折内固定术患者不同时间点△MAP水平变化(mmHg,± s)
注:T0 为麻醉前,T1 为手术开始10 min,T2 为手术结束,T3 为术后2 h,T4 为术后6 h;对照组采用常规液体治疗,观察组采用△MAP为平均动脉压变异率;1 mmHg=0.133 kPa
T4-T0 4.11±0.49 1.33±0.36 28.917<0.001组别对照组观察组t值P值例数40 40 T1-T0 19.00±1.45 17.95±2.46 2.326 0.023 T2-T0 11.17±2.37 1.63±1.47 21.635<0.001 T3-T0 8.04±2.48 3.90±0.56 10.299<0.001
2.4 两组患者不同时间点NT-proBNP 水平变化 两组T0、T4 时NT-proBNP 水平比较,差异无统计学意义(均P>0.05);观察组T1、T2、T3 时NT-proBNP 水平显著低于对照组同期(均P<0.05)。见表4。
表4 两组老年下肢骨折内固定术患者不同时间点N-端脑利钠肽前体水平变化(ng/L,± s)

表4 两组老年下肢骨折内固定术患者不同时间点N-端脑利钠肽前体水平变化(ng/L,± s)
注:T0为麻醉前,T1为手术开始10 min,T2为手术结束,T3为术后2 h,T4为术后6 h;对照组采用常规液体治疗,观察组采用目标导向液体治疗
组别对照组观察组t值P值T4 282.34±42.19 275.56±40.18 0.736 0.464例数40 40 T0 273.15±85.49 275.49±84.72 0.123 0.902 T1 472.26±56.42 385.26±42.37 7.798<0.001 T2 375.46±56.16 301.25±58.79 5.773<0.001 T3 290.46±48.18 270.12±39.47 2.065 0.042
3 讨 论
老年下肢骨折内固定术术后容易继发脑卒中、心肌梗死等心脑血管不良事件[8]。为避免术后继发心血管疾病,通常以术前筛查NT-proBNP 方式确定手术风险[9]。但由于NT-proBNP 水平出现异常时,患者常无自感症状,医生仍难以作出延迟或继续手术临床决断。液体治疗是以补液方式,达到满足机体组织灌注所需循环血量的目的,为改善患者预后提供帮助。不过受常规补液方式的血压、HR、CVP等多种指标影响,补液量常居高不下。老年手术患者受病理生理、心脏功能、CI 等方面功能下降影响,过度补液会增加心脏负荷,诱发循环功能紊乱[10]。
研究认为,对于中高危手术患者进行目标血流动力学管理能够下调患者并发症及死亡风险,防控心脑血管不良事件[11]。GDFT是以SVV、CI为监测目标,输入液体量少,患者仅以心输出量、心功能稳定为目标,减少对HR、CVP 等指标的关注度,既满足机体组织对氧供应需求,又为组织提供合理的灌注压,能够降低患者围术期并发症风险[12-13]。以SVV、CI 为指导的液体治疗能够精确合理维持循环容量负荷,减轻胃肠道组织及外周循环组织细胞水肿状况,有效改善患者预后[14]。
本研究结果证实,观察组术中补液量更低,且观察组T2、T3、T4时MAP更接近基线值,且术中及术后各时间点与基线值差值绝对值△MAP 水平较对照组更低。这表明,GDFT 能够有效避免MAP 过度下降,维持术中及术后MAP稳定,有效避免输液量过度或不足。这一结果与徐娜等[15]研究结果相似。同时,观察组T1、T2、T3时NT-proBNP 水平较对照组高,更接近基线值。考虑与GDFT所具有的减轻炎症反应有关[16]。研究证实,NT-proBNP 水平与疾病严重程度及炎症因子存在独立相关性[17]。因此,GDFT可有效防控患者围术期NT-proBNP 水平异常升高,避免心脑血管不良事件发生。
综上所述,GDFT适用于老年下肢骨折内固定术患者,能够为患者术中提供更为稳定的MAP水平,降低NT-proBNP水平升高幅度,减少患者围术期心血管事件风险。
利益冲突:作者已申明文章无相关利益冲突。
