妊娠合并急性胰腺炎56 例临床特点与预后分析
2021-10-20单科曙潘月
单科曙,潘月
急性胰腺炎(AP)被认为是一种较为罕见的妊娠合并症,每1 000 ~10 000孕次中发生1 例[1]。尽管妊娠合并急性胰腺炎(APIP)发病率不高,但起病急、进展快,严重威胁孕妇及胎儿的生命。早期研究报道显示[2],APIP 孕妇和胎儿的死亡率高达37%和60%,随着疾病的早期诊断和孕产妇及新生儿重症监护水平的不断提高,孕妇和胎儿的死亡率有明显下降。本研究拟回顾分析56 例APIP患者的临床资料,旨在总结临床诊治经验,报道如下。
1 资料与方法
1.1 一般资料 收集2010 年1 月至2020 年1 月宁波市第一医院收治的APIP 患者56 例,均在妊娠期内确诊为AP,AP 的诊断标准及严重程度分级参照AP 亚特兰大分类诊断标准[3]。收集患者的一般临床资料、实验室检查、影像学检查、诊治经过及母儿结局资料。
1.2 治疗措施 所有患者均住院治疗,一般治疗包括禁食、补液、营养支持。根据患者的实际情况,酌情给予胃肠减压、广谱抗生素抗感染、抑制胃酸、抑制胰液分泌等对症治疗。对于重症患者,经过一般治疗后症状仍持续恶化,给予终止妊娠、血液净化等治疗,待病情稳定后予肠内营养支持治疗。对于合并局部并发症(胰腺假性囊肿及急性胰周液体积聚等),酌情考虑B 超引导下穿刺引流。
1.3 统计方法 数据采用SPSS 25.0 软件分析,正态分布计量资料采用均数±标准差表示,采用t 检验;偏态分布计量资料采用M(P25~P75)表示,采用秩和检验;计数资料采用2检验。P <0.05 为差异有统计学意义。
2 结果
2.1 一般情况 本组患者年龄19 ~44岁,平均(28.7±6.2)岁;平均孕周(24.2±9.5)周;初产妇27 例(48.2%),经产妇29 例(51.8%);首次妊娠22例(39.3%),第2次妊娠22例(39.3%),第3次妊娠7例(12.5%),>3 次妊娠5 例(8.9%),其中1 例为第7次妊娠,末3 次均因APIP 终止妊娠。
其中孕早期发生5 例(8.9%),病因为特发性胰腺炎3 例(60.0%),高脂血症胰腺炎2 例(40.0%);均为轻症急性胰腺炎(MAP)。孕中期25 例(44.6%),病因为胆源性性胰腺炎5 例(20.0%),特发性胰腺炎13 例(28.0%),高脂血症胰腺炎7 例(52.0%);MAP 19 例(76.0%),中度重症急性胰腺炎(MSAP)5 例(20.0%),重症急性胰腺炎(SAP)1 例(4.0%)。孕晚期26 例(46.4%),病因为胆源性性胰腺炎9 例(34.6%),特发性胰腺炎10 例(38.5%),高脂血症胰腺炎7例(26.9%);MAP 14 例(53.8%),MSAP8 例(30.8%),SAP 4 例(15.4%)。
2.2 病因分布及严重程度情况 胆源性胰腺炎14 例(25.0%),发生孕中期5例(35.7%),孕晚期9 例(64.3%);高脂血症胰腺炎16 例(28.6%),发生孕早期2例(12.4%),孕中期7 例(43.8%),孕晚期7 例(43.8%);特发性胰腺炎26 例(46.4%),发生孕早期3 例(11.5%),孕中期13 例(50.0%),孕晚期10 例(38.5%)。
MAP 38 例(67.8%),其中特发性胰腺炎23 例(60.5%),胆源性胰腺炎11 例(28.9%),高脂血症胰腺炎4 例(10.5%);MSAP 13 例(23.2%),其中特发性胰腺炎3 例(23.1%),胆源性胰腺炎3 例(23.1%),高脂血症胰腺炎7 例(53.8%);SAP 5 例(8.3%),均为高脂血症胰腺炎。
2.3 实验室检查 把患者分为MAP、MSAP 及SAP 组,3 组红细胞压积、血钙、血肌酐、尿酸及血淀粉酶水平等差异均无统计学意义(均P >0.05)。MSAP及SAP组白细胞计数、中性粒细胞计数、C 反应蛋白及血糖水平均高于MAP 组,清蛋白水平低于MAP 组(Z≥1.96,均P<0.05)。见表1。

表1 MAP、MSAP 及SAP 组实验室结果比较
2.4 妊娠结局与病因关系 14 例胆源性胰腺炎患者中,4 例(28.6%)因胎儿发生宫内窘迫行急诊剖宫术,术后存活,无胎儿死亡。16 例高脂血症胰腺炎患者中,7例(43.8%)胎儿发生宫内窘迫,其中6 例行急诊剖宫术后均存活,1 例胎儿合并大脑侧脑室积水行引产术。26 例特发性胰腺炎患者中,2 例(7.7%)胎儿发生宫内窘迫,行急诊剖宫术后均存活。见表2。
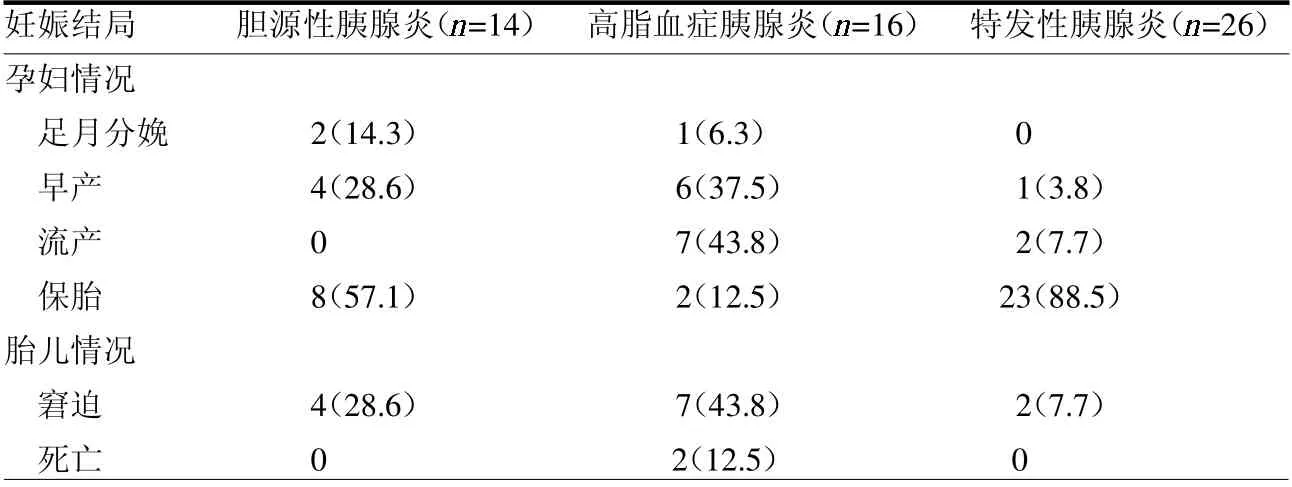
表2 妊娠结局与病因关系 例(%)
2.5 妊娠结局与病情严重程度关系38 例MAP患者中,2 例行急诊剖宫术后存活,1 例行引产术。13 例MSAP 患者中,4 例行急诊剖宫术后均存活,2 例行引产术;1 例(7.7%)胎儿宫内死亡在病情稳定后行引产术。5 例SAP 患者中,1 例(20.0%)胎儿宫内死亡在孕妇病情好转后行引产术。见表3。
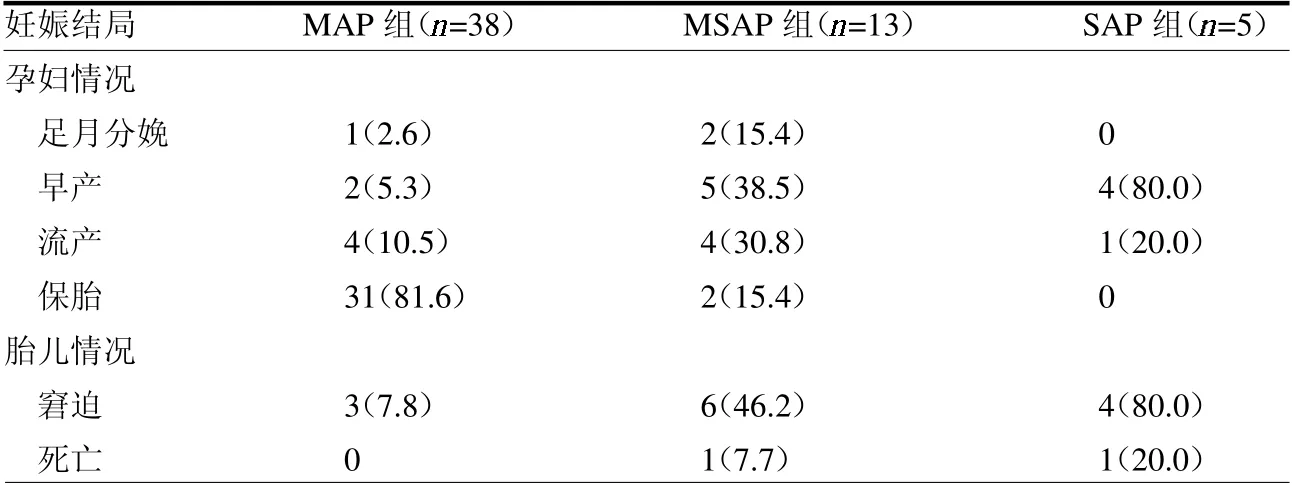
表3 妊娠结局与病情严重程度关系 例(%)
3 讨论
APIP 是妊娠期一种威胁孕妇及胎儿生命的严重合并,国内文献报道[4]其发生率相对较低(0.02%),国外研究显示[2]其发病情况与普通人群中AP整体发病率(0.04%)相近。因此,对于妊娠期间尤其是妊娠晚期出现上腹部疼痛的患者,不管是否合并恶心及呕吐等症状,均应警惕APIP。
AP最常见的病因有胆源性、高脂血症及酒精性,我国孕妇酗酒人群极少,因此酒精性胰腺炎在妊娠期间并不常见,本研究未发现一例。本研究发现,APIP病因中胆源性胰腺炎和高脂血症胰腺炎发生率相近(25.0% vs 28.6%)。以往研究中,胆源性胰腺炎发生率要明显高于高脂血症胰腺炎(66%vs 4%)[2]。考虑与国内人群妊娠期,尤其妊娠中晚期暴饮暴食、进食大量油腻食物相关。文献报道,Frederickson 分型为Ⅰ、Ⅳ及Ⅴ的家族性高脂蛋白血症[5]、脂蛋白脂酶基因突变、脂蛋白脂酶及载脂蛋白E基因突变[6]直接影响体内脂质代谢,从而导致妊娠期妇女更容易发生高脂血症胰腺炎。另外,值得注意的是本研究中特发性胰腺炎占比较高(46.42%,26/56),一方面考虑妊娠期部分影像及内镜等检查受限,影响病因诊断;另一方面特发性胰腺炎中90%(23/26)属于MAP,病情缓解快,医患双方对病因诊断的迫切性也不高。
在本研究中,高脂血症胰腺炎中MSAP 及 SAP 患者占比高达 75%(12/16),明显高于胆源性胰腺炎和特发性胰腺炎。同时,高脂血症胰腺炎导致更高比例的孕妇出现流产和早产(13/16)以及更高的胎儿宫内窘迫及胎儿死亡比例(9/16),与国内李宏亮等[7]报道结果类似。这与高脂血症胰腺炎的发病机制密切相关。目前认为存在两种发病机制[5]:其一,过量的三酰甘油以乳糜微粒形式转运至胰腺毛细血管网中被水解,这会释放出高水平的游离脂肪酸(FFA),超出了血浆清蛋白的结合能力,而未结合的游离脂肪酸会自聚集成微胞结构。这些有毒结构可导致血小板、血管内皮和腺泡细胞的损伤,从而导致胰腺组织缺血和酸中毒。酸中毒通过激活胰蛋白酶原进一步增加FFA 毒性,从而触发胰腺炎的发生。其二,乳糜微粒水平的升高导致血浆黏度的增加,导致毛细血管堵塞和缺血,从而加重酸中毒,最终触发AP[8]。
在本研究中,APIP 严重程度和母儿结局密切相关,这些结果与Tang 等[9]报道的结果相似。这意味着APIP 患者入院时的病情评估非常重要,它与孕妇及胎儿的预后密切相关,需要严密监测。APIP 的治疗至关重要,除了常规的AP治疗外,还要考虑到对母婴的长期和短期影响。对于MAP 患者,通过积极的补液、抑酸及营养支持治疗后病情能够得到迅速缓解,而且基本上也不影响继续保胎直至足月分娩。但是对于MSAP 及SAP患者,强烈推荐涵盖消化内科、重症监护、妇产科、普外科等多学科诊疗模式(MDT)诊治,可以显著降低母儿死亡率。
关于妊娠终止的时机问题也是充满了争议[10],笔者认为妊娠终止需要遵循个体化原则,综合考虑胎儿孕周、经过24~48 h 积极的临床治疗后的病情变化、胎儿宫内情况、胎儿是否畸形以及家属意愿。本研究中,14 例MAP 孕晚期患者继续保胎至足月分娩,胎儿预后良好;12 例MSAP 孕晚期患者,由于胎儿宫内窘迫(8 例)、胎死宫内(2 例)及胎儿畸形(1 例)及时终止妊娠,其余均存活。
综上所述,APIP 仍是妊娠期威胁孕妇及胎儿生命的严重合并症,主要病因为高脂血症胰腺炎,一旦发生孕妇非正常分娩,胎儿宫内窘迫乃至胎儿死亡的发生风险还是很高,尤其对于MSAP 及SAP患者,多学科MDT诊治可以改善孕妇及胎儿的预后。
