宫腔镜电切手术与刮宫术治疗子宫内膜息肉致异常子宫出血的疗效比较
2021-10-12熊妃李伟伟饶霞英
熊妃,李伟伟,饶霞英
(抚州市第一人民医院妇产科,江西 抚州 344000)
子宫内膜息肉为常见的妇科疾病,可发生于子宫任何位置,息肉大小不等,形状不规则,影响女性身心健康,若治疗不及时,会影响女性生育能力。当息肉组织表面发生破损或溃疡后会导致异常子宫出血,既往多用刮宫术治疗,但这一术式对机体创伤大,术后易发生感染、子宫穿孔、脏器受损等并发症,且无法有效清除隐匿性息肉或位置较深息肉,疾病复发率较高,预后效果较差[1]。宫腔镜电切术与刮宫术相比,具有对机体创伤小、手术时间短、息肉清除彻底、预后效果好等优点,已成为临床治疗子宫内膜息肉的首选术式[2]。本研究旨在比较宫腔镜电切手术与刮宫术治疗子宫内膜息肉致异常子宫出血的临床效果,现报道如下。
1 资料与方法
1.1 临床资料 选取本院2018年1月至2019年1月收治的子宫内膜息肉导致的异常子宫出血患者54 例,按照入院顺序尾数的单双数分为宫腔镜组和常规组,每组27 例。常规组年龄28~58 岁,平均(35.89±5.31)岁;病程8~48 d,平均(25.64±5.61)d;单发性息肉17例,多发性息肉10例。宫腔镜组年龄25~59 岁,平均(36.32±5.15)岁;病程5~50 d,平均(24.69±5.89)d;单发性息肉14例,多发性息肉13例。两组患者临床资料比较差异无统计学意义,具有可比性。本研究已通过医院伦理委员会审核批准。
纳入标准:经宫腔镜检查,符合子宫内膜息肉临床诊断标准[3];均已婚已育;有手术适应证;均对本研究知情同意,并自愿签署知情同意书。排除标准:临床资料不完整者;心血管疾病或肝、肾等严重功能障碍者;凝血功能障碍者;中途退出者。
1.2 方法 所有患者入院后均给予抗炎治疗,完善血常规、尿常规、凝血功能等全身检查。均于月经结束后4~7 d实施手术。术前1 d,行宫颈插管,阴道中注射米索前列醇200 μg,软化宫口。
常规组实施刮宫术治疗。取膀胧截石位,外阴、宫口及阴道常规消毒,行硬膜外麻醉。探查子宫内部状态,置入尿管。扩张棒扩张宫颈口,置入宫腔镜,探查息肉位置、大小及与周围组织粘连情况,在宫腔镜下,摘除息肉并使用活检钳取出,立即送检。对息肉位置较深者,使用刮匙刮除。对多发性息肉,则应先吸宫,再进行息肉刮除,并再次使用宫腔镜探查息肉清除情况,电凝止血。
宫腔镜组实施宫腔镜电切手术。手术体位与麻醉方式同常规组。阴道、宫口及宫颈常规消毒,探查宫内情况,置入尿管。宫颈扩张棒扩张宫颈口,置入宫腔镜,明确息肉位置、大小。输注0.9%NaCl膨宫,输注压力70~100 mmHg,灌流速度300~400 mL/min。使用青岛东方卫尔医疗科技有限公司生产的史托斯腹腔镜宫腔镜电切镜tc300切除息肉及异常增生,切除方向:由宫底至左宫角。子宫体内膜及下方肌层以逆时针手法切除。息肉切除时注意控制切除厚度,避免损伤宫内正常组织。息肉切除后立即送检。电凝止血。对子宫收缩乏力患者,静脉滴注缩宫素,减少术后出血。
两组患者术后均给予抗生素4~5 d预防感染。术后30 d禁止性生活和盆浴。
1.4 观察指标 比较两组患者手术时间、术中出血量、下床活动时间、住院时间。比较两组患者并发症发生率,包括脏器受损、感染、子宫穿孔等。随访1年,比较两组患者疾病复发率。
1.5 统计学方法 采用SPSS 22.0统计软件进行数据分析,计量资料以“x±s”表示,比较采用t检验,计数资料用[n(%)]表示,比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组手术时间、手术时间、术中出血量、下床活动时间、住院时间比较 宫腔镜组手术时间、下床活动时间、住院时间均短于对照组,术中出血量少于对照,差异有统计学意义(P<0.05),见表1。
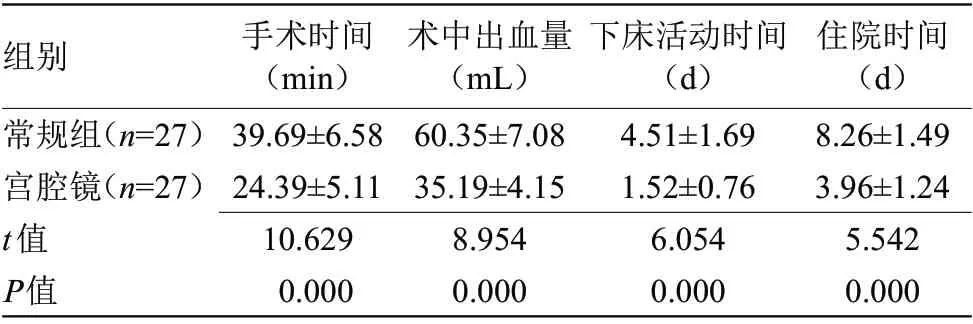
表1 两组手术时间、手术时间、术中出血量、下床活动时间、住院时间比较(x±s)Table 1 Comparison of operation time,operation time,intraoperative bleeding,out of bed activity time and hospital stay between the two groups(x±s)
2.2 两组并发症发生率及疾病复发率比较 宫腔镜组并发症发生率和疾病复发率均低于常规组,差异有统计学意义(P<0.05),见表2。
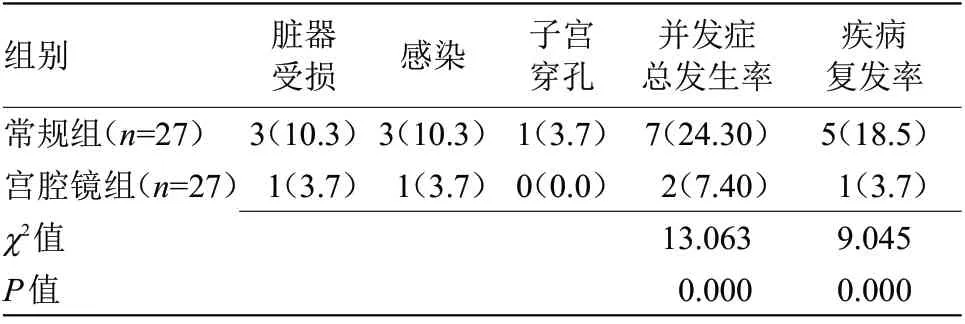
表2 两组并发症发生率及疾病复发率比较[n(%)]Table 2 Comparison of complication rates and disease recurrence rates between the two groups[n(%)]
3 讨论
子宫内膜息肉是由子宫内膜局部过度增生导致的,多呈圆锥形或卵圆形,表面覆盖有光滑、有光泽的血管纹[4]。子宫内膜息肉临床表现为子宫不规则出血、白带异常、腹痛、不孕等症状。机体内分泌异常、宫腔内异物刺激、流产、子宫手术、高龄、糖尿病等因素均可引发子宫内膜息肉[5]。该病可发生于青春期后任何年龄段,多见于35 岁以上女性中。手术为子宫内膜息肉主要治疗方式,但传统的刮宫术虽能清除子宫内息肉,但易过度损伤子宫组织,引发子宫穿孔[6]。同时,刮宫术若操作不当,还会损伤子宫周围脏器,对机体造成二次伤害。
随着微创技术的发展,宫腔镜电切术治疗子宫内膜息肉临床疗效显著。宫腔镜电切手术主要通过膨宫介质,实现宫腔扩张的目的,在宫腔镜下,可帮助手术医师直观了解宫腔状态,明确宫腔内子宫息肉大小、类型及位置,准确切除子宫息肉及异常增生组织[7]。与传统刮宫术相比,宫腔镜电切术对宫腔及周围脏器损伤小,息肉清除彻底,术中出血量低,手术时间短,可缩短康复进程,改善预后效果[8]。
本研究结果表明,宫腔镜组手术时间、下床活动时间、住院时间均短于对照组,术中出血量少于对照,差异有统计学意义(P<0.05),提示,宫腔镜电切手术可缩短手术时间、下床活动时间及住院时间,减少出血量。分析原因为,宫腔镜对机体创伤小,在宫腔镜下实施手术,术区视野清晰,有助于手术医生明确息肉及周围组织粘连情况,减少对子宫内正常组织的损伤和出血量,促进康复[9]。同时,宫腔镜组发生率及疾病复发率均低于常规组。表明宫腔镜电切手术治疗子宫内膜息肉导致的异常子宫出血效果显著,可改善预后,降低疾病复发率,避免二次手术[10]。
综上所述,宫腔镜电切手术治疗子宫内膜息肉导致的异常子宫出血,可有效缩短患者手术时间和术后恢复时间,降低术后并发症发生率和疾病发复发率,临床效果确切,临床应用价值较高,值得临床推广运用。
