宫颈癌筛查的历史与争论研究
2021-10-10唐文佩郑佶祺
唐文佩 郑佶祺
(北京大学医学人文学院,北京 100191)
宫颈癌曾是女性癌症死亡的主要原因。上世纪30年代,发达国家如美国的宫颈癌死亡率接近于40/10万,居女性癌症死亡之首[1],而据世界卫生组织(World Health Organization,以下简称“WHO”)2016年的数据,其年龄调整死亡率已下降到1.7/10万,远低于其他癌症[2]。我国的情况也大致如此,1949至1959年,根据各地医院临床上的报告,宫颈癌在“在女性癌瘤中占35.3%—72.6%,在女性生殖器肿瘤中占72.3%—93.1%”[3]。而2004至2015年全国疾病监测系统获得的癌症资料显示,我国宫颈癌死亡率已降至2.86/10万,位于女性癌症死因顺位第七或第八位[4]。
一般认为,全球范围内,宫颈癌的发病率和死亡率稳步下降(据2018年全球癌症统计显示,宫颈癌在女性癌症中的发病率和死亡率均居第四位[5])很大程度上有赖于宫颈癌筛查的广泛开展。宫颈癌筛查是人类首次就恶性肿瘤开展的大规模筛查,对其他恶性肿瘤如乳腺癌、结直肠癌和前列腺癌筛查具有模型示范作用。然而自宫颈癌筛查技术诞生之日起,围绕筛查的争议就从未停止过,本文在回顾宫颈癌筛查项目在世界主要国家开展情况的基础上,呈现其所面临的主要质疑,探讨新型诊断技术与疾病之间以及疾病与社会之间的相互塑造过程,以期在后疫苗时代为理解其所面临的新问题与新挑战提供借鉴。
1 宫颈癌筛查项目的开展
早在20世纪初期,癌症专家和癌症慈善机构便大力提倡宫颈癌的早期发现,主要的考虑是宫颈癌晚期治疗预后差,早发现早治疗可显著提高生存几率[6]。1902年,德国妇科学专家乔治·温特尔(George Winter)开始宣传宫颈癌的早期检查,最初是向医生和助产士发放教育手册,但收效甚微。温特尔认识到必须将癌症知识直接传达给每位妇女,他在全东普鲁士范围内发表演讲,在报纸上刊发文章,并向医生、助产士和妇女发放了近15万份传单,宣传宫颈癌的症状及治疗手段,这一举措使主动寻求医疗帮助的妇女人数大幅增加[7]。1911年,德国癌症研究和防治中心接受了温特尔关于癌症检查和教育的建议,并对医疗人员开展培训,温特尔称之为“一项个体行动变成了一场国家资助并宣传的抗癌斗争”[8]。
1938年,美国医生凯瑟琳·麦克法兰(Catherine Macfarlane)发现费城贫困妇女宫颈癌发病率很高,其中许多是非裔美国人。在了解到东普鲁士地区开展的抗癌计划后,她决定在费城开展类似项目,招募来的1319名志愿者被要求5年内每6个月接受一次宫颈目视检查。截至1944年5月,约有416名女性全程参与了该项目,共计进行了9111次检查,发现早期宫颈癌4例,并给予了及时治疗。该项目的研究结果发表在《美国医学会杂志》(TheJournaloftheAmericanMedicalAssociation)上,麦克法兰等人指出“通过定期盆腔检查可发现并治愈早期宫颈癌。同时,30岁及以上已婚妇女每半年行一次盆腔检查可大大降低子宫癌的死亡率”[9]。同期发表的评论称“乍一看,人们会认为这个病例数太少,但如果对2600万女性进行检查,发现的恶性肿瘤数量将多达52278例”[9]。
20世纪40年代初,乔治·帕帕尼古拉乌(George Papanicolaou)和妇科医生赫伯特·特劳特(Herbert Traut)共同发表《阴道涂片对于子宫癌中的诊断价值》一文,首次报告了在纽约医院使用了18个月的阴道细胞涂片方法及其试验结果。他们认识到宫颈癌在某种程度上是剥脱性病变,脱落的细胞会进入阴道,且取样、涂片及染色技术已相对成熟,可对各成分进行分析。通过收集和研究数百份来自正常和患有妇科疾病妇女的阴道涂片,得出结论“宫颈癌的病理特征是可以明确识别的,虽然还不能为这种方法的可靠性提供统计证据,但根据活检经验,阴道涂片具有很高的准确性”[10]。1943年,二人共同撰写的《阴道涂片诊断子宫癌》[11]出版,阴道涂片在诊断宫颈癌方面的价值,逐渐为妇科临床专家所接受,这种方法也被称为“巴氏涂片”(Pap smear)检查。
最初成立于1913年的美国癌症控制协会(American Society for the Control of Cancer)向来致力于向女性群体宣传宫颈癌的风险,呼吁女性在宫颈癌发展到晚期之前进行治疗。1945年,美国癌症控制协会重组并更名为“美国癌症协会”(American Cancer Society,以下简称“ACS”),仍致力于癌症的早期发现和治疗,口号是“让每位医生的诊室都成为一个癌症检测中心”。巴氏涂片作为一种简单的检测技术,恰好符合ACS的要求。ACS医学科学主任查尔斯·卡梅伦(Charles Cameron)将巴氏涂片作为癌症研究、预防和早期干预的主要技术进行推广,50年代与美国国家癌症研究所(National Cancer Institute)开始组织大规模的巴氏涂片筛查[12]。
其实早在20世纪30年代,大英帝国癌症运动(British Empire Cancer Campaign,以下简称“BECC”)就有研究表明,被诊断为早期宫颈癌的患者5年生存率为80%—90%,而晚期患者的5年生存率仅为20%—30%,因此及时咨询医生将会使宫颈癌转变成可治愈的疾病[13](1)“Advice for medical lecturers who speak to lay public,” leaflet, 1936. Box 90; BECC papers, Wellcome Archives.。1950年,BECC的主任马尔科姆·唐纳森(Malcolm Donaldson)访问美国,他对ACS建立的癌症检测诊所(主要致力于宫颈癌筛查)印象深刻,回国后介绍了这一情况[14]。但唐纳森认为,新成立的英国国家卫生服务体系(National Health Service)对平等的追求以及进行全人群筛查的高昂成本,使得英国注定无法发展类似诊所。然而,一个妇女组织却成功推动了英国开展这一事业。1964年2月,妇女和平组织斯托克·纽宁顿联络委员会(Stoke Newington Liaison Committee of the Women’s Peace Group)在一次会议上提出开展“全国妇女癌症控制运动”的想法,该组织联系医学妇女联合会(Medical Women Federation),游说英国当局在全国范围内开展宫颈癌筛查。1965年1月,“全国妇女癌症控制运动”启动,开展宫颈癌筛查试点[15](2)Wellcome Library, Archives and Manuscripts Department, series SA/MWF, Documents of the Medical Women’s Federation, file F.13/3.。1966年,英国政府开始将宫颈癌筛查作为一项全国性服务进行推广[16](3)Talk by John Wakefield, Head of Department of Social Research, Christie Hospital and Holt Radium Institute, and Chairman of the Committee on Public Education of International Union Against Cancer, 27 March 1968. Documents of the Medical Women’s Federation, file F. 13/5.。此后,欧洲国家相继开展了宫颈癌筛查项目。
建国初期,我国社会经济条件落后,医疗卫生水平低下,加之旧社会遗留下来的宫颈癌晚期病例较多,宫颈癌成为女性恶性肿瘤中最主要的疾病[17]。当时对其发病机制尚不清楚,又缺乏生存率较高的治疗手段,在“预防为主”的方针指导下,对宫颈癌开展早诊早治的普查工作成为防控工作的重心。20世纪50年代,我国妇产科医生杨大望留美归国,介绍引进了细胞学诊断技术[18]。在林巧稚的倡导下,北京市率先开展宫颈癌普查探索。1958年初,北京协和医院和北京妇产医院成立了防癌普查突击队,重点检查了朝阳和景山东街的10035名妇女[19]。在北京的示范作用下,上海、天津、成都、武汉等城市相继展开普查工作。
2 宫颈癌筛查面临的质疑与挑战
1951年,美国慢性病委员会(Commission on Chronic Illness)在一项会议共识中给出了“筛查”的定义,即“通过试验、检查或其他可以快速应用的方法,对未被识别的疾病或缺陷进行推定识别。筛查试验显然能很好地将可能患有疾病的人和可能未患有疾病的人区分开来”。同时也特别指出,“筛查试验并非旨在诊断。如发现阳性或可疑结果,则必须转介医生做出诊断和必要的治疗”[20]。
1968年,WHO指出,疾病筛查的目的是发现表面健康实则患有疾病的人群,并及时给予适当的治疗。从理论上讲,筛查是一种预防疾病尤其是慢性疾病的有效手段。为使筛查达到预期效果,须遵循“有效筛查”的十项原则[21](表1)。
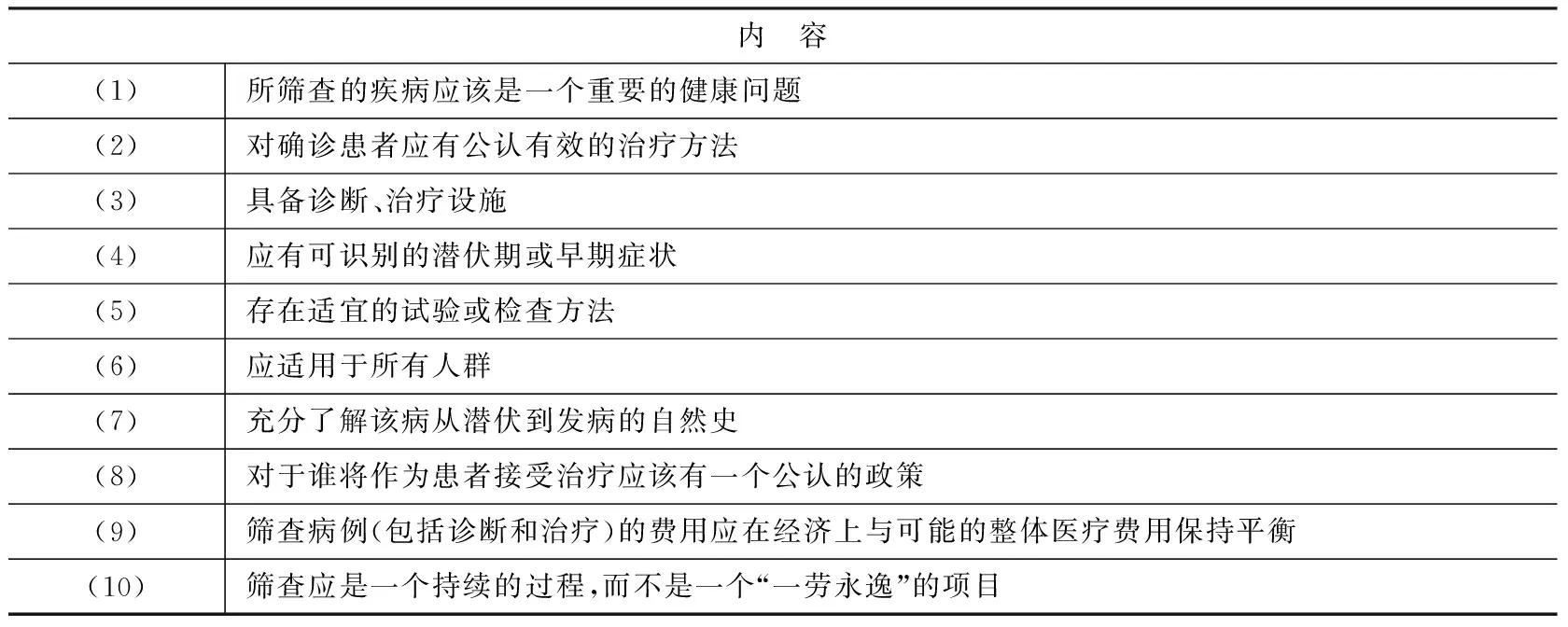
表1 WHO关于“有效筛查”的十项原则
组织实施宫颈癌筛查项目,不仅是全球疾病预防控制体系的重要一环,也反映了国际社会与各国政府对于女性健康的关切。然而,自巴氏涂片作为宫颈癌筛查的主要工具推广以来,对筛查有效性的质疑就从未中断过,讨论主要围绕筛查策略和筛查组织问题展开,如健康妇女偏倚导致的低风险人群过度筛查问题[22]、欠发达国家和地区如何确定适当的筛查年龄与频率问题[23]等,这些都是决定筛查在实践中具体成效的关键因素。鉴于以上两方面的讨论已相对充分,本文主要针对“有效筛查”的第五项原则,即“存在适宜的试验或检查方法”,考察以巴氏涂片为基础的宫颈癌筛查,在疫苗诞生前后所面临的质疑与挑战。
2.1 筛查工具的准确性不佳
细胞学筛查的假阴性率偏高一直是医学界的共识。1968年,加拿大的一项研究复查了1961至1966年间筛查人群中的64例浸润型宫颈癌患者涂片,发现其中36例在当时均被判断为阴性涂片,造成的原因依次为:筛查差错、样本低质量、监督差错、专业差错、染色剂不良。文章由此指出“细胞学不是一个完美的诊断工具,至少有10%的假阴性错误,必须以怀疑的眼光看待之”(4)Fidler Hk, Boyes Da, Worth Aj. Cervical cancer detection in British Columbia: a progress report[J]. British Journal of Obstetrics and Gynaecology, 1968,75(4): 392—404.。而1974年美国的一项研究,评估了由于生物学原因(发育不良、原位癌和浸润癌)和读片者差异导致的假阴性错误,特别关注初次筛查未诊断出的假阴性病例,计算出的数据约为20.0%—44.9%,并表明这依然代表着一个比较保守的估计,一些来自其他实验室的数据,假阴性率甚至超过50%。研究者由此指出“假阴性率如此之高,在癌症预防策略的设计中不容忽视”[24]。
1987年底,美国新闻记者沃尔特·波格丹尼奇(Walt Bogdanich)在《华尔街日报》(TheWallStreetJournal)撰文批评美国巴氏涂片筛查中存在的问题,引起公众广泛讨论,该报道获得1988年度普利策新闻奖。波格丹尼奇走访实验室,检查实验记录,采访了医生、实验室工作者以及政府官员,发现巴氏试验的可靠性远不如其他试验,即使在最好的情况下,其假阴性率也至少会达到10%。巴氏涂片读片难度大,一份涂片样本可能包含成百上千的细胞,在显微镜下检视每一个细胞是一项冗长乏味的工作。他援引纽约一位细胞学技术人员的比喻,“想象一下看一面花壁纸上的每一朵花会有多辛苦,疲劳的眼睛难免会出错,加之涂片样本运输过程中的损坏,使得技术人员很容易漏掉玻片受损部分的异常细胞”[25]。尽管读片费时费力,美国实验室技术人员每年分析的样本数量仍旧是医学专家建议的四倍以上,且许多实验室以计件的方式向工作人员支付薪酬,这鼓励了技术人员加快读片速度。而实验室为了超额完成任务以盈利,经常让工作人员把涂片样本带回家进行检验,波格丹尼奇感慨道:“患者也许永远无法想象自己的涂片是在怎样的角落里完成了筛查。”[25]
为了回应对实验室做法的一系列质疑,国会着手展开调查,于20世纪90年代制定了关于巴氏涂片检测的新联邦法规和实验室指南。然而这些法案遭到病理学家们的强烈反对,因为全国性筛查带来的细胞学服务工作量剧增且责任艰巨,如果按照新的实验室指南行事,病理学家将不得不接管原来由护士、助产士、细胞技术员完成的绝大部分工作,而后者才是筛查的主要执行者,且大多是低薪的女性劳工。
在社会学者阿黛尔·克拉克(Adele Clarke)和莫尼卡·卡斯珀(Monica Casper)看来,理想的公共卫生筛查工具应该是“快速、廉价和准确的”,巴氏涂片似乎在任何方面都不满足这一标准。然而,巴氏涂片最终成为“适宜的工具”,至少是对于美国癌症协会,对于它的发明者乔治·帕帕尼古拉乌,对于新兴的医学细胞学专业,也对于成千上万的女性患者而言的适宜工具。在此过程中,不同的参与者参与修补了其间的裂痕,包括劳动分工的性别化、自动读片技术、临床治疗决策的本地协商、补充性的诊断与治疗程序、实验室监管政策等,表现出“具有多样化视角、在复杂社会中运作、具有不同利益诉求的行动者对巴氏涂片的不断建构和重构”[12]。
其实早在1954年,杨大望在将细胞学引介回国时,就指出了该方法的局限性:“细胞学诊断之准确率,除与癌瘤本身之性质有关,与阅片人的经验,也有关系。”例如患者进行放射治疗之后,癌细胞可以暂时消失,呈现假阴性的结果,而正常细胞经放射反应有可能出现与癌细胞相似的情况,呈现假阳性的结果[18]。1957年7月,胡正详与林巧稚为杨大望编撰的《阴道细胞学》一书作序,也曾谈到“阴道涂片检查虽然有很大的价值,但和其他的检查方法一样,它的作用亦有一定的限度。许多因素包括技术在内,可以使正确的诊断发生困难。因此,阴道细胞涂片的诊断必须与临床和病理的检查相结合,方能发挥它的最大作用”[26]。
2.2 支持筛查效果的证据不足
一般认为,大样本的随机对照试验早已证实巴氏涂片筛查在宫颈癌发病率和死亡率下降方面的有效性。但事实上,该结论的得出几乎完全且只能依靠病例对照研究。以1979年发表在《柳叶刀》(TheLancet)上的加拿大安大略省卫生部细胞学服务工作组的研究为例,工作组力图评估运用巴氏涂片筛查在降低浸润性宫颈癌发病率方面的有效性,共纳入212名宫颈癌患者作为实验组,并为每位患者匹配5个对照对象,共计1060名女性作为对照组,向所有研究对象发放调查表,获取其过去进行巴氏涂片检查的情况,发现在诊断之前的5年时间内,实验组中有67名(32%)接受过一次或多次巴氏涂片检查,而对照组的数据则为591名(56%)。这一差异显示,与接受筛查的女性相比,未接受过筛查的女性患宫颈癌的相对危险度(relative risk)为2.7,认为“这一结果支持了巴氏涂片是一种有效的筛查浸润性宫颈癌的方法”[22]。
理想状况下,病例对照研究可被看作随机对照试验的镜像。但真实世界中,在事件发生后进行随机匹配,永远无法确保所有相关变量都已被识别或正确测量。因此,要获得高质量的证据,随机对照试验不可或缺。然而,随机对照试验是繁琐的研究工具,当该研究计划包含大量步骤时,将面临技术上的限制,很难达到盲法的要求。况且宫颈癌筛查是“主动筛查项目”,在人群的选择上很难做到随机[27]。更重要的是,随机对照试验通常用于确定新方法的疗效,如将类似设计用于评估已建立的筛查项目的效果,则会引发严重的伦理和社会问题[22]。
在缺乏此类证据的情况下,一个次佳的方法是比较已经施行了多年筛查的区域与未施行筛查区域的宫颈癌死亡率。1949年,加拿大不列颠哥伦比亚省(British Columbia)开展宫颈癌筛查,估计参加妇女高达全省妇女人口的80%。1965年,流行病学家理查德·多尔(Richard Doll)分析了该省与加拿大其他地区的宫颈癌死亡率,得出结论认为:“没有证据表明不列颠哥伦比亚省的宫颈癌死亡率降幅大于其他地区”[28]。5年后,多尔再次对比了不列颠哥伦比亚省、加拿大其他地区、英格兰、威尔士20岁以上妇女的宫颈癌死亡率,发现45—64岁之间的宫颈癌死亡率的确“略有改善”,但认为这一差异并不必然归功于筛查计划,“它远不那么戏剧性,且在其他年龄段中也看不到”,但可以肯定的是不列颠哥伦比亚省的妇女被实施了更多的子宫切除术,这是必须“归功”于筛查计划的[29]。
随着流行病学日益成为公共卫生的重要工具,研究者开始对美国癌症协会的数据进行研究,发现“自1930年以来,宫颈癌的死亡率就开始以几乎一致的速度下降,不太可能看到大规模细胞学筛查计划的任何影响。并且有趣的是,1930到1967年间,胃癌死亡率的下降速度几乎与宫颈癌平行,但并不存在胃癌筛查计划”[30]。研究者们还以半对数标度绘制了美国宫颈癌死亡率的长期趋势(图1)。
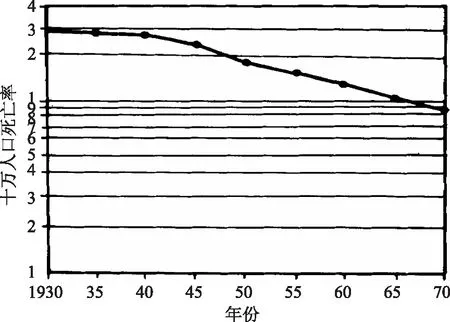
图1 1930—1970年美国宫颈癌的年龄调整死亡率图片来源:Apostolides Aristide, Henderson Maureen. Evaluation of cancer screening programs. Parallels with clinical trials[J]. Cancer, 1977,39(S4): 1779—1785.
数据显示,自1930年以来,其按年龄调整的死亡率一直在下降,起始点早于引入和普遍使用巴氏涂片的40年代末至50年代中期。第二次世界大战后,或许由于抗生素广泛使用,其下降速度进一步加快,研究者们称“从现有生命统计数据的分析中很难(即使不是不可能)估计浸润性宫颈癌死亡率的下降有多少是总体卫生和医疗水平持续改善的结果,又有多少是(基于脱落细胞早期检测的)疾病控制计划的直接结果”[27]。
这些研究呼应了社会医学教授托马斯·麦基翁(Thomas McKeown)于20世纪60年代提出的所谓“麦基翁论题”(McKeown thesis),即认为1700年后英国人口的增长和死亡率的下降,主要应归功于农业水平提高所带来的营养改善,而非医学和公共卫生。因为疾病的死亡率,总是在特定疗法或预防措施出现之前就已经显示出稳步下降[31]。
2.3 后疫苗时代的宫颈癌筛查:新的不确定性
1977年,德国病毒学家哈拉尔德·祖尔·豪森(Harald zur Hausen)等人提出宫颈癌与产生生殖器疣的人乳头瘤病毒(human papilloma virus,简称“HPV”)有关[32]。随着分子生物学方法的发展,马蒂亚斯·杜尔斯特(Matthias Dürst)等人通过DNA分子杂交技术发现患有宫颈癌的女性组织中含有HPV,同时表明癌症主要与16型和18型HPV毒株有关[33]。1991年,中国分子病毒学家周健和澳大利亚免疫学家伊恩·弗雷泽(Ian Frazer)成功合成能够激发免疫反应的病毒样颗粒[34]。在此基础上,2006 年,默克制药公司(Merck & CoInc)和葛兰素史克制药公司(Glaxo Smith Kline)生产的两种HPV疫苗问世,为预防宫颈癌带来了新的可能。
HPV疫苗一经问世,人们便关注到其与筛查策略之间的张力。事实上,宫颈癌筛查与疫苗接种的确存在竞争关系。研究表明,大约有15至20种HPV可导致癌前病变,但不同的病毒分型致病风险不同。美国国家癌症研究所的马克·希夫曼(Mark Schiffman)对宫颈癌高发地区的随机抽样调查发现,16型HPV不仅是引起宫颈癌的最主要毒株,且由它引起的细胞学异常也最容易通过细胞学检测判断出来。在疫苗广泛接种之后,16型HPV将从病毒谱系中大幅移除,异常涂片将大幅减少,巴氏涂片阳性预测值也将随之大幅降低。也就是说,“有效接种疫苗将消除宫颈细胞学方案的一些基本价值”[35]。
有研究者认为疫苗接种将减少并最终消灭筛查的需求。在《HPV与宫颈癌:筛查还是疫苗接种?》一文中,研究者称“乍一看,这个题目可以给予迅速而直观的回答,即两者都需要。需要HPV疫苗来减轻目前预防宫颈癌所带来的医疗负担,但目前疫苗适用人群及病毒分型有限,因此仍需要筛查”。然而,随着未来疫苗的交叉保护作用愈发清晰及多价疫苗的开发,“筛查的需求将最终消失,因为在降低死亡率方面,即便疫苗接种仅能达到与筛查计划相似的效果,但它避免了筛查的不确定性、副作用和进一步的诊疗程序,具有显著的临床优势与人类优势(human advantage)”[36]。
基于对疫苗保护效果的不确定性,更多的研究认为筛查项目不可松懈。宫颈癌病因发现者豪森等人判断“疫苗产生终身免疫的可能性较小,并且HPV疫苗接种的目标人群是初次性行为前11—26岁的女性,虽然这一方案将在几十年内降低宫颈癌的发病率,但这一目标人群太少,无法限制病毒的传播”[37]。就此,美国病理学家埃里克·苏巴(Eric J Suba)呼吁“必须选取效果肯定的事……对于宫颈癌预防而言,恰当的巴氏涂片筛查是效果肯定的事,HPV疫苗接种,即便做得好,也非效果肯定的事。尤其对于发展中国家而言,应将有限的资源用于宫颈癌筛查,而不是HPV疫苗接种”[38]。
3 结语
宫颈癌筛查最初由妇科医生和癌症专家倡议,在慈善机构、妇女组织和国家公共卫生计划的支持下,迅速成为全球开展最为广泛的癌症筛查计划,这一方面是由宫颈病变容易观察、容易触及且容易破坏的特性决定的,另一方面也有赖新工具“巴氏涂片”的出现。巴氏涂片作为癌症研究的新象征,提供了一种将预防和早期干预引入临床实践的便利手段。然而其既不准确也不快捷,并不适用于大规模人群筛查;生物统计学和流行病学也对筛查计划能否降低宫颈癌的死亡率提出质疑;HPV疫苗的出现更是极大降低了宫颈癌筛查的价值。然而,筛查计划中的不同参与者从各自角度出发重构了这一工具,使之成为在全世界范围内最为流行的筛查模型与典范,体现出新型诊断技术与疾病的相互塑造过程,亦体现出公共卫生干预决策除受科学因素影响之外,更多地受到政治、经济与文化因素影响的事实。
