鼻内筛窦切除术联合鼻息肉摘除术治疗鼻息肉的临床研究
2021-09-29周仕芬徐志坚
周仕芬,徐志坚,彭 明
(1.博罗县人民医院耳鼻咽喉头颈外科,广东惠州 516199;2.惠州市中心人民医院耳鼻咽喉头颈外科,广东惠州 516008)
鼻息肉是发生于鼻腔的良性增生性疾病,在成年人中的发病率为1%~2%,主要是指突出于鼻腔黏膜表面的增生组织团,常见于鼻腔或鼻窦黏膜上,以鼻分泌物增多、鼻阻塞为典型症状,部分患者可出现嗅觉功能减退或丧失,给其日常生活造成了较大干扰[1]。鼻内镜下鼻息肉摘除术是目前治疗鼻息肉的常用手段,虽然可有效切除患者鼻腔内增生息肉组织,在一定程度上缓解患者呼吸困难症状,但不能从根本上解除发病根源,导致病情容易反复发作[2]。鼻内筛窦切除术不仅有助于完全清除息肉与病变黏膜,还可促进鼻腔内黏膜功能与形态恢复[3]。因此,本研究采用鼻内筛窦切除术联合鼻息肉摘除术的方式,旨在探讨其对鼻息肉患者鼻腔通气功能的影响,现将结果报道如下。
1 资料与方法
1.1 一般资料 回顾性分析2017年3月至2019年3月博罗县人民医院收治的52例鼻息肉患者的临床资料,根据手术方法的不同将其分为A组(24例)和B组(28例)。A组患者中男性12例,女性12例;年龄21~67岁,平均(42.28±2.62)岁;病程7~13年,平均为(10.90±0.48)年;慢性鼻窦炎鼻息肉临床分型分期[4]:2型Ⅰ期6例,2型Ⅱ期16例,2型Ⅲ期2例。B组患者中男性、女性分别为15、13例;年龄22~68岁,平均(42.32±2.58)岁;病程 7~13 年,平均(10.85±0.52)年;慢性鼻窦炎鼻息肉临床分型分期:2型Ⅰ期7例,2型Ⅱ期18例,2型Ⅲ期3例。两组患者一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。纳入标准:符合《耳鼻咽喉:头颈外科疾病诊疗指南》[5]中关于鼻息肉的相关诊断标准者;符合手术治疗指征者;年龄在18~70岁者等。排除标准:合并影响嗅觉疾病者,如颅内肿瘤、内分泌疾病等;既往有鼻腔类手术史者;近期出现较严重的急性上呼吸道感染者;肝肾功能障碍者;过敏性嗅觉丧失或先天性嗅觉丧失者;精神障碍、恶性肿瘤者等。本研究经博罗县人民医院医学伦理委员会审核批准。
1.2 方法 手术前1周给予所有患者抗生素、糖皮质激素等药物治疗。A组患者采用鼻内镜下鼻息肉摘除术治疗,对其施行局部浸润麻醉,取平卧位,在鼻内窥镜监视系统下摘除鼻息肉(使用电动刨刀系统),并留样送检,对于出血较多的患者,可使用海绵止血或施行电凝止血,术后给予患者抗菌药物,并指导其服用促黏膜纤毛摆动剂,以恢复纤毛功能,术后48 h,取出鼻腔填塞物,给予鼻腔局部喷洒糖皮质激素,并定期清理鼻腔分泌物。B组患者采用鼻内镜下鼻内筛窦切除术联合鼻息肉摘除术治疗,对患者施行局部浸润麻醉,取平卧位,在摘除鼻息肉的基础上,切除钩突,待筛泡显露后,钳破筛泡壁(使用直头咬钳),进入至前组筛窦,扩大前组筛窦前壁,切除中鼻甲基板,开放后组筛窦,清除腔内病变,结合实际情况决定是否开放上颌窦,并扩大窦口,注意保护健康黏膜,避免损伤蝶腭动脉、筛前动脉,施行海绵止血或电凝止血操作,术后给予患者抗菌药物,并指导其服用促黏膜纤毛摆动剂,以恢复纤毛功能,术后48 h取出鼻腔填塞物,定期清理鼻腔分泌物,给予鼻腔局部喷洒糖皮质激素,直至鼻黏膜上皮化。两组患者均于术后随访6个月。
1.3 观察指标 ①术后2个月临床疗效。治愈:持续性鼻塞、睡眠打鼾等症状基本消失,鼻内镜检查显示窦口开放良好,窦腔黏膜上皮化,未见脓性分泌物;好转:上述症状有所改善,鼻内镜检查显示窦腔黏膜部分水肿、肥厚,可见少量脓性分泌物和肉芽组织形成;无效:上述症状无改善甚至加重,内镜检查显示窦口狭小封闭,总有效率=治愈率+好转率[3]。②鼻腔鼻窦结局测试 -20(SNOT-20)评分和Lund-Kennedy内镜评分系统(Lund-Kennedy)评分[6]。分别于术前与术后2个月采用鼻腔鼻窦结局测试 -20(SNOT-20)[7]对两组患者的生活质量进行评定,内容包括流鼻涕、咳嗽、头昏、忧虑等20项内容,每项分值范围为0~3分,总分60分,分数越高,表明患者的相关症状越严重,生活质量越差;采用Lund-Kennedy评分对两组患者的鼻内镜下症状评分进行评价,内容包括息肉、水肿、鼻漏、瘢痕及结痂等5项,每项分值范围为0~2分,共20分,评分越高,表明患者的鼻腔情况越差。③鼻腔通气功能。采用鼻声反射器和测压器检测术前与术后2个月两组患者的鼻腔通气功能,主要包括鼻腔容积(NCV)、鼻腔最小横截面积(NMCA)、鼻腔最小横截面积至前鼻孔距离(DCAN)和气道阻力水平。④复发情况。记录并比较随访期间两组患者的复发情况。
1.4 统计学分析 采用SPSS 22.0统计软件分析数据,计数资料(临床疗效、复发情况)以[ 例(%)]表示,采用χ2检验;计量资料(生活质量评分和Lund-Kennedy评分、鼻腔通气功能)以()表示,采用t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 临床疗效 术后2个月B组患者临床总有效率高于A组,差异有统计学意义(P<0.05),见表1。
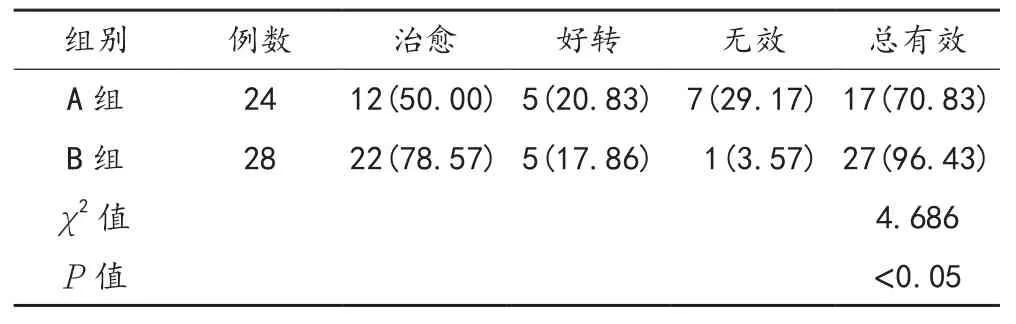
表1 两组患者临床疗效比较[ 例(%)]
2.2 生活质量评分和Lund-Kennedy评分 术后2个月两组患者SNOT-20评分和Lund-Kennedy评分均较术前降低,且B组低于A组,差异均有统计学意义(均P<0.05),见表 2。
表2 两组患者SNOT-20和Lund-Kennedy评分比较(,分)

表2 两组患者SNOT-20和Lund-Kennedy评分比较(,分)
注:与术前比,*P<0.05。SNOT-20评分:鼻腔鼻窦结局测试 -20评分;Lund-Kennedy评分:Lund-Kennedy内镜评分系统。
组别 例数 SNOT-20评分 Lund-Kennedy评分术前 术后2个月 术前 术后2个月A 组 24 21.48±1.87 15.76±1.35* 6.29±1.04 3.95±0.72*B 组 28 21.41±1.92 10.74±0.93* 6.24±1.10 2.56±0.38*t值 0.133 15.795 0.168 8.883 P值 >0.05 <0.05 >0.05 <0.05
2.3 鼻腔通气功能 术后2个月两组患者NCV、NMCA均较术前增大,且B组大于A组;DCAN均较术前缩短,且B组短于A组;气道阻力较术前降低,且B组低于A组,差异均有统计学意义(均P<0.05),见表3。
表3 两组患者鼻腔通气功能指标比较()

表3 两组患者鼻腔通气功能指标比较()
注:与术前比,*P<0.05。NCV:鼻腔容积;NMCA:鼻腔最小横截面积;DCAN:鼻腔最小横截面积至前鼻孔距离。
组别 例数 NCV(cm3) NMCA(cm2) DCAN(cm) 气道阻力(kPa/S·L)术前 术后2个月 术前 术后2个月 术前 术后2个月 术前 术后2个月A 组 24 11.34±0.8713.45±0.78*0.46±0.06 0.55±0.12* 1.74±0.11 1.64±0.12* 3.02±0.48 1.87±0.15*B 组 28 11.41±0.9118.96±0.89*0.47±0.05 0.75±0.13* 1.75±0.12 1.52±0.10* 3.05±0.44 0.52±0.07*t值 0.282 23.547 0.656 5.729 0.311 3.934 0.235 42.571 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.4 复发情况 随访期间A患者复发7例,复发率为41.18%(7/17),B患者复发1例,复发率为3.70%(1/27),B组患者复发率低于A组,差异有统计学意义(χ2= 7.489,P<0.05)。
3 讨论
鼻息肉的发病机制目前尚不明确,可能与病原微生物、鼻窦炎、遗传、免疫和解剖异常等因素有关。目前,临床手术治疗鼻息肉常以彻底清除病灶和最大限度保留嗅觉功能为原则,但由于鼻腔与鼻窦解剖结构较为复杂,因此,给临床治疗带来了一定难度。以往常给予患者施行鼻内镜下鼻息肉摘除术治疗,虽然可以在鼻内镜下摘除患者鼻内的增生组织,保持患者鼻腔气流通气正常,保证患者的呼吸通畅,但忽略了导致鼻息肉生长的真正因素,故只能暂时缓解表面的临床症状,不能彻底根治[8]。
鼻内筛窦切除术同样是在鼻内镜下进行的,通过切除钩突、中鼻甲基板等组织,同时开放前后组筛窦,有助于保持窦口通畅,对改善鼻腔通气功能具有良好促进作用,并且还可彻底清除鼻道窦口复合体阻塞物,对减小鼻气道阻力与改善嗅觉功能有积极意义[9]。李峰[10]研究结果表示,鼻息肉患者应用鼻息肉摘除并鼻内筛窦切除术可通过彻底根治窦内病灶,从而有效改善患者的嗅觉功能,同时可降低术后再复发的风险。本研究中,术后2个月B组患者临床总有效率高于A组,B组患者SNOT-20、Lund-Kennedy评分及随访期间复发率均低于A组,提示施行鼻内筛窦切除术联合鼻息肉摘除术可以有效改善鼻息肉患者的生活质量与临床症状,减少复发,疗效显著,有助于术后的恢复。
NCV、NMCA及DCAN均为鼻腔的物理指标,而气道阻力可反映气道的阻塞情况,其中NCV、NMCA减少,表明鼻腔容积减小,鼻腔内可容纳气体体积减少,患者鼻腔内可能存在阻碍,导致呼吸不畅,同时气流的减少也可导致气味分子与嗅区黏膜表层黏液的结合下降,黏液不能正常将气味分子分解,嗅觉的灵敏度降低;DCAN、气道阻力升高,表明鼻腔内阻力增加,气流不畅,到达鼻腔内部气体量减少,嗅觉功能受到障碍。鼻内筛窦切除术可通过切除钩突与中鼻甲基板,并开放前后组筛窦,扩张鼻腔,增大气流进入鼻腔的面积,切除鼻息肉患者的病变部位,同时也最大程度上保护了鼻腔黏膜的完整性,增大了鼻腔内部气体的流动能力,增加气体引流能力,降低鼻息肉患者鼻腔气道的阻力,增加气流体积,改善患者的通气与嗅觉功能[11-12]。本研究中,术后2个月B组患者NCV、NMCA均大于A组,而DCAN短于A组,气道阻力低于A组,提示施行鼻内筛窦切除术联合鼻息肉摘除术更有助于改善鼻息肉患者的鼻通气功能,效果更佳。
综上,鼻内筛窦切除术联合鼻息肉摘除术的应用可有效改善鼻息肉患者的鼻腔通气功能,提升患者的生活质量,缓解患者的鼻腔通气症状,降低复发率,提高临床治疗效果,值得临床上应用和推广。
