Stanford B型主动脉夹层腔内修复术后Ⅰ型内漏危险因素分析
2021-09-26杨素萍简远熙张文卿王家平
杨素萍, 简远熙, 张文卿, 杨 帆, 张 娅, 王家平
主动脉夹层(aortic dissection,AD)起病凶险、病死率高,严重威胁人类生命健康。胸主动脉腔内修复术(thoracic endovascular aortic repair,TEVAR)作为一种微创治疗,具有住院时间短、围手术期死亡率低等优势[1],近年来应用于治疗Stanford B型AD患者越来越多,但术后并发症逐渐显现,并发症出现可能意味着预后不良或手术失败。内漏是TEVAR术后最常见并发症之一,也是TEVAR术后再干预最常见原因,占所有再干预患者33.2%[2-3]。Ⅰ型内漏为Stanford B型AD患者术后内漏最常见类型[4],发生原因尚不明确。因此,正确认识Ⅰ型内漏危险因素,减少术后内漏发生具有重要意义。本研究回顾性分析相关患者临床和影像学资料,探讨其危险因素,为临床制定合理手术策略提供参考。
1 材料与方法
1.1 研究对象
收集2014年6月至2019年6月在昆明医科大学第二附属医院接受TEVAR术治疗的367例Stanford B型AD患者,随访信息截止2019年12月。患者纳入标准:①确诊为Stanford B型AD;②入院后接受TEVAR术;③术前及术后1周、3个月、6个月随访均接受CTA检查;④签署知情同意书。排除标准:①单纯性腹AD;②其他类型内漏。满足纳入标准患者共82例,排除单纯性腹AD 23例,其他类型内漏10例,最终纳入49例患者。
1.2 资料收集
收集患者性别、年龄、体质量指数(BMI)、伴高血压、伴糖尿病、吸烟史、饮酒史、伴冠心病、脑梗死史、伴马方综合征、术前破口位置、破口是否累及腹主动脉(DeBakey分型Ⅲa型/Ⅲb型)、第1破口直径、主动脉弓曲率半径(radius of curvature,RoC)、近端锚定区长度、手术时机(急性期、亚急性期、慢性期)、支架类型、支架长度、支架直径、支架数、支架放大率等。主动脉弓RoC=肺动脉分叉水平升主动脉内壁至降主动脉内壁间距离÷2(图1①),近端锚定区长度=夹层第1破口近心端至左锁骨下动脉开口远心端长度[5](图1②)。
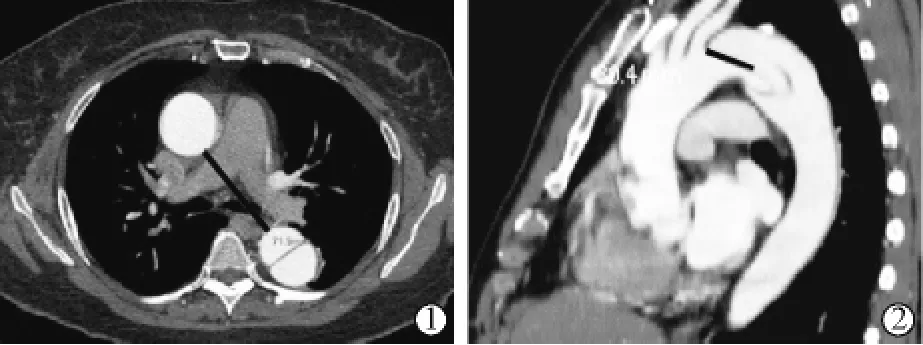
图1 主动脉弓RoC和近端锚定区长度测量示意图
1.3 统计学方法
采用SPSS 18.0软件进行数据分析。计量资料以均数±标准差(±s)表示,两组间比较正态分布且方差齐用独立样本t检验,方差不齐则用t'检验,非正态分布用两独立样本Wilcoxon秩和检验;计数资料以频数及百分比表示,用卡方检验或Fisher精确检验;多因素logistic回归法分析TEVAR术后Ⅰ型内漏危险因素,P<0.05为差异有统计学意义。
2 结果
本研究纳入49例患者中发生Ⅰ型内漏14例(内漏组)(图2),未发生内漏35例(无内漏组)。内漏组中9例于术中发现,遂行球囊扩张5例,左锁骨下动脉弹簧圈栓塞1例,但仍有少量内漏存在,其余3例未干预;4例于术后1周复查CTA发现,未进一步处理;1例于术后3个月复查CTA发现,未处理。两组患者年龄、BMI、性别、吸烟史、饮酒史、伴高血压、伴糖尿病、伴冠心病、脑梗死史、马方综合征差异均无统计学意义(P>0.05),见表1。
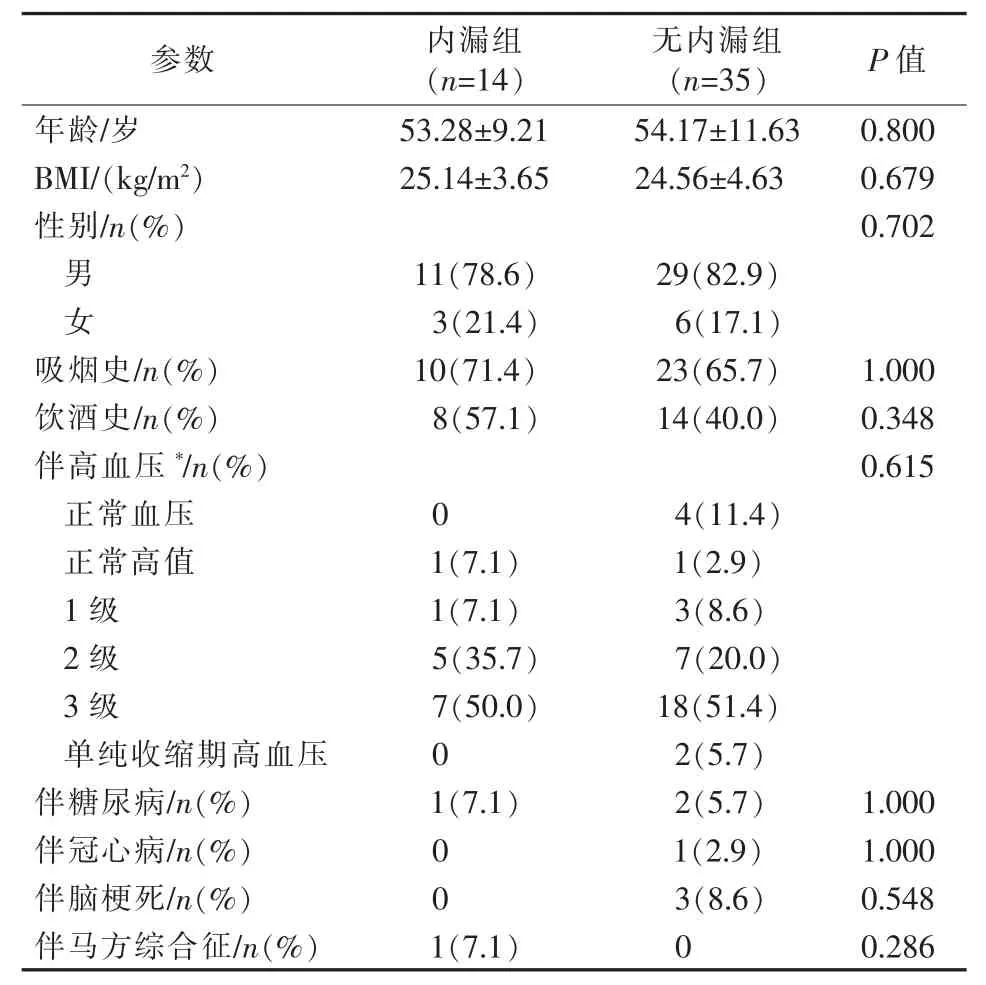
表1 两组患者一般临床资料比较
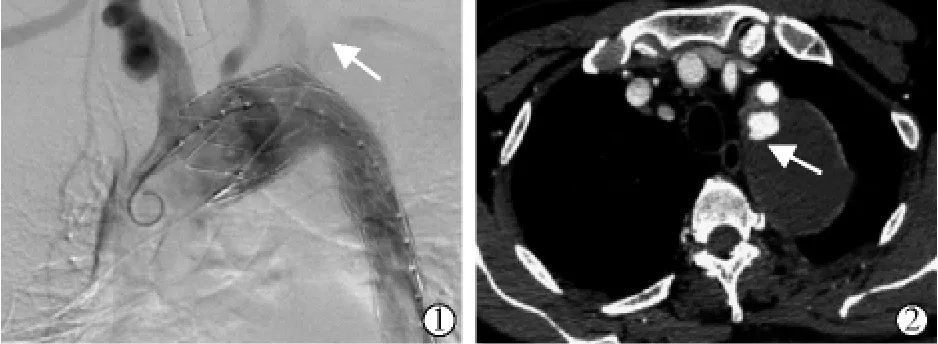
图2 Ⅰ型内漏典型病例
术前影像学特点和手术资料分析显示,内漏组、无内漏组患者主动脉弓RoC分别为(23.43±3.98)mm、(30.85±4.33)mm,差异有显著统计学意义(P<0.001),RoC越小主动脉弓越弯曲;近端锚定区长度分别为(13.23±6.71)mm、(32.85±14.97)mm,差异有显著统计学意义(P<0.001),见表2。两组患者第1破口直径、DeBakey分型差异均无统计学意义(P>0.05);两组患者均分别胸主动脉段均植入1枚主体支架,其中包括Talent支架(1枚)、Cook支架(8枚)、上海微创支架(4枚)和深圳先健支架(36枚),所植入主体支架长度、直径及支架放大率差异均无统计学意义(P>0.05);两组分别有3例接受烟囱技术,均用于左锁骨下动脉;内漏组无左锁骨下动脉封闭患者,无内漏组有3例,两组间差异均无统计学意义(P>0.05);两组患者手术干预时机差异无统计学意义(P>0.05),见表2。

表2 两组患者术前影像学特点和手术资料比较
将一般资料、术前影像学特点及手术相关资料中P<0.2变量参数(主动脉弓RoC、近端锚定区长度、第1破口直径、手术时机)作为自变量纳入多因素logistic回归分析,结果表明主动脉弓RoC、近端锚定区长度是TEVAR术后Ⅰ型内漏的危险因素(P=0.022,P=0.014)(表3)。其 中RoC系 数 值为-0.410,表明RoC越大患者出现内漏的可能性越低,OR=0.664、95%CI=0.468~0.942提示在其他变量参数不变情况下,RoC每增加1 mm,术后内漏风险降低33.6%;近端锚定区长度系数值为-0.183<0表明近端锚定区长度越大患者出现内漏的可能性越低,OR=0.833、95%CI=0.719~0.964提示在其他变量参数不变情况下,近端锚定区长度每增加1 mm,术后内漏风险降低16.7%。第1破口直径、手术时机P值>0.05,均无统计学意义(表3)。
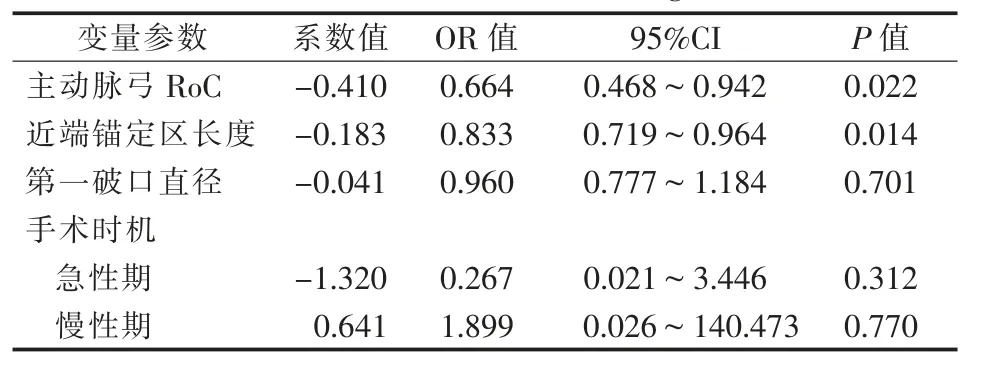
表3 TEVAR术后Ⅰ型内漏多因素logistic回归分析
3 讨论
随着血管腔内技术进步,采用TEVAR术治疗Stanford B型AD患者越来越广泛。内漏作为TEVAR术后最常见并发症之一,一定程度上限制了TEVAR发展,内漏出现通常意味着手术失败[6]。内漏指TEVAR术后真、假腔未被完全隔绝,仍有血流经各种途径流入支架段假腔。景在平等[4]根据发生原因将内漏分为5型:Ⅰ型,近端内漏,指从主裂口向假腔的血流灌注;Ⅱ型,分支动脉的反流;Ⅲ型,移植物破损、脱节引起内漏;Ⅳ型,移植物相关隔膜破损引起内漏;Ⅴ型:移植物不相关隔膜破裂引起内漏,包括远端裂口。Ⅰ型内漏在所有内漏类型中最常见,发生原因尚不明确,可能与支架选择不当、主动脉弓陡峭、锚定区扭曲、锚定区过短、主动脉壁钙化等有关[4,7]。本研究通过多因素logistic回归分析显示主动脉弓RoC、近端锚定区长度是TEVAR术后Ⅰ型内漏的危险因素。
3.1 主动脉弓RoC与内漏
主动脉弓曲度变化很大,主要通过曲率、RoC予以描述,曲率越大,RoC越小。然而目前测量方法尚不统一。Chiu等[8]、Malkawi等[9]均报道采用曲率描述主动脉弓弯曲情况,提示曲率越大主动脉弓越陡,曲率越小主动脉弓越平缓。Sze等[10]报道采用RoC描述主动脉弓弯曲情况,即通过计算第1破口水平主动脉弓较小及较大半径的算术平均值获得RoC,RoC越大主动脉弓越平缓。Alberta等[5]报道采用RoC描述主动脉弯曲情况,但测量方法较Sze等[10]报道的方法简单,即在肺动脉水平测量升主动脉内壁至降主动脉内壁距离,再除以2。本研究根据Alberta方法定量描述主动脉弓弯曲程度,结果发现主动脉弓RoC与TEVAR术后Ⅰ型内漏明显相关,RoC越大出现内漏的可能性越低。这一结果与Sze等[10]研究结果类似,他们研究分析了37例接受TEVAR术治疗的复杂性Stanford B型AD患者,结果发现主动脉弓RoC较短与术后Ⅰ型内漏相关,也更容易出现“鸟嘴”现象。Nakatamari等[11]通过差异分析法研究显示,术后内漏患者较未出现内漏患者主动脉弓曲率大。
Poullis等[12]通过数学模拟法研究主动脉弓曲率与主动脉血管壁所承受压力情况,结果发现在排除血压、主动脉直径及心输出量影响后,主动脉弓曲率越大,血管壁所承受压力越大,其发生破口风险也提高。此外,朱水波等[13]研究表明主动脉弓曲率较大患者,若支架进入弓降部较多容易折叠,若进入较少则容易出现内漏。主动脉弓角度越小,支架越难附着至动脉壁上,且支架在主动脉弓处越难于完全打开[14]。因此,对于这类患者,选择合适支架很关键,其中个体化支架是最为理想的选择。然而目前用于AD的支架多为标准化设计。朱水波等[13]研究提出,对于计划支架头端进入主动脉弓较多者,选用深圳先健覆膜支架可避免支架头端折叠;对于计划支架头端进入主动脉弓较少者,可选用美国Talent覆膜支架,此类支架柔顺性、贴壁性能更好,可尽量减少内漏发生。
3.2 近端锚定区长度与内漏
左锁骨下动脉开口处至AD第1破口距离称为近端锚定区。2014年《欧洲心脏病学会主动脉疾病诊治指南》指出,预计接受TEVAR术患者近端或远端锚定区应>20 mm;2017年《AD诊断与治疗规范中国专家共识》也指出,接受标准TEVAR术患者近端锚定区长度需>15 mm,这样才能保证有效修复。近端锚定区在支架内固定中起着极其重要的作用,因为覆膜支架在主动脉内固定主要靠支架与一定长度的非病变血管贴合,如锚定区不足则支架被迫贴于病变血管,可能造成严重内漏、近端新破口出现、支架移位,甚至夹层逆撕。
本研究结果发现近端锚定区长度与Ⅰ型内漏密切相关,近端锚定区长度越大,患者出现内漏概率越低。这一研究结果与Fanelli等[15]研究相符,他们对60例TEVAR术后Stanford B型AD患者随访36个月,结果发现Ⅰ型和Ⅱ型内漏发生率高达28%,而内漏发生多由近端锚定区不足所致。许果等[16]也研究报道近端锚定区过短明显增加内漏概率。本研究认为近端锚定区长度不足所致内漏,可能与临床上解决这类患者的手术方式有关,目前主要通过直接覆盖左锁骨下动脉或重建左锁骨下动脉方法让近端锚定区不足患者获得足够的锚定区。直接覆盖左锁骨下动脉以获得足够锚定区,是最简单方法,但会增加术后内漏风险。Sze等[10]研究也表明,左锁骨下动脉覆盖率与患者术后内漏相关。
针对直接覆盖左锁骨下动脉会导致脑缺血或截瘫患者,需重建左锁骨下动脉。重建方法主要包括复合技术、烟囱技术、开窗技术。复合技术手术难度较大,但可减少开胸风险,对于高风险患者和1区、2区复杂Stanford B型AD患者是较好选择,但术后内漏也较为常见[17]。烟囱技术指TEVAR术中因手术需要主动脉支架必须覆盖重要分支血管时,被覆盖分支血管与近端主动脉间应用裸支架或覆膜支架与主动脉移植物并排锚定,从而达到保全被覆盖分支血供的目的。然而烟囱技术应用可增加术后内漏风险,尤其是Ⅰ型内漏,且烟囱支架数目越多发生内漏概率越大[18-20],原因在于烟囱小支架、主体支架与主动脉壁不能完全贴合,导致“沟槽”现象。本研究中有6例患者接受烟囱技术扩展近端锚定区,所用烟囱支架均为单分支,其中3例出现Ⅰ型内漏,这提示烟囱技术可能会增加术后Ⅰ型内漏风险。但本研究中两组患者间差异无统计学意义,可能与纳入样本量较少有关。开窗技术可分为术中原位开窗和台上开窗,均需刺破覆膜,这也会增加内漏风险[21]。因此,对于近端锚定区不足患者,在制定TEVAR术策略时,既要关注拓展锚定区长度,也要考虑术后内漏发生可能,在内漏与争取近端锚定区长度间达成平衡。
本研究与既往研究相比,采用多因素logistic回归法分析TEVAR术后Ⅰ型内漏危险因素,排除了单因素分析可能出现的混杂因素干扰;对主动脉弓及锚定区长度采用定量描述方法分析其与Ⅰ型内漏的关系,较以往分类描述更为准确。本研究不足:单中心回顾性研究,无法避免选择偏倚,样本量较少,多因素logisitic回归分析效能可能不足。随后将继续追踪这部分患者,同时纳入更多患者进一步研究,为临床治疗提供更详细信息。
综上所述,主动脉弓RoC和近端锚定区长度是Stanford B型AD患者TEVAR术后Ⅰ型内漏的危险因素。在制定这类AD患者手术方案时,应充分考虑这两者与内漏的关系,尽可能减少术后内漏发生,提高患者预后。
