经会阴超声及POP-Q评分在分娩后盆腔器官脱垂合并压力性尿失禁中的诊断价值研究
2021-09-22邓舒昊张渊施秀荣单君朱一成王永兵江泉
邓舒昊,张渊,施秀荣,单君,朱一成,王永兵,江泉
盆底功能障碍性疾病(pelvic floor dysfunction disease,PFD)是指盆底组织因分娩、雌激素减退等原因导致支撑力量减弱而引起的盆腔内脏器移位或功能异常,主要包括盆腔器官脱垂(pelvic organ prolapse,POP)、压力性尿失禁(stress urinary incontinence,SUI)、慢性盆腔痛、性功能障碍等,其中POP、SUI在临床中最为常见[1]。目前,临床对POP、SUI的诊断及评价主要通过生活质量评分表,但仅仅是从症状上作出评估,对于隐匿性尿失禁的诊断具有一定的局限性。尿动力学检查虽有助于发现隐匿性尿失禁,但操作复杂、检查后出现尿路感染加重的现象时有发生,属于有创操作[2]。本研究主要分析了经会阴超声及盆腔器官脱垂定量分期法(pelvic organ prolapse quantiation,POP-Q)评分在分娩后PFD合并SUI中的诊断价值。
1 资料与方法
1.1 一般资料
收集2016年4月至2018年4月在上海健康医学院附属浦东新区人民医院就诊的75例POP患者纳入本次研究。所有患者经过以下检查:POP-Q评分、经会阴盆底二维超声检查、尿动力学检查、临床初步诊断等。75例POP患者中,合并SUI共计40例,设为研究组,患者入院主诉腹压增加时有漏尿或POP,经临床检查、尿道动力学检查证实。余下35例为单纯POP,未合并SUI,设为对照组。
SUI诊断标准:符合2017年中华医学会妇产科分会制定的女性SUI诊断标准,即喷嚏、咳嗽、大笑或者运动等腹压增高时出现不自主的尿液自尿道口漏出;尿动力学检查表现为充盈性膀胱测压时,在腹压增高而无逼尿肌收缩的情况下出现不随意的漏尿。
膀胱脱垂超声诊断标准[3]:Valsalva动作,膀胱最低点位置位于耻骨联合后下缘水平线或位于线下,将膀胱尿道后角增大开放≥140°的膀胱脱垂归类为膀胱尿道膨出(I、II型),膀胱后角完整<140°的膀胱脱垂归类为孤立性膀胱膨出(III型)。
纳入标准:均为顺产经产妇;符合知情同意原则。
排除标准:脱垂+SUI组需排除感染性尿失禁、神经源性尿失禁、混合型尿失禁;各组均排除Valsalva动作不标准者;排除严重妇科疾病及盆腔疾病的患者。
1.2 方法
1.2.1 POP-Q评分 所有受试者常规进行妇科检查,指导患者做向下用力排尿或排便动作,根据POP-Q评分系统记录以下指示点位置:Aa(距处女膜3 cm的阴道前壁)、Ba(阴道前壁脱出离处女膜最远处)。
1.2.2 经会阴盆底二维超声检查方法 被检查者排空粪便,适度充盈膀胱(残余尿量小于50 mL),以截石位姿势屈曲其髋部平卧于检查床;将一次性医用薄膜手套套在涂耦合剂的探头上,置于会阴部检查。探头在矢状切面观察,以耻骨联合下缘为参照水平,以上为正,以下为负,清晰显示膀胱-尿道、阴道以及直肠-肛管等盆底解剖结构,在静息状态和最大Valsalva状态下分别采集图像。静息状态下测量膀胱尿道后角(PUA);最大Valsalva状态下计算Valsalva动作前后膀胱颈下降值(BND)、膀胱后壁最低点下降值和尿道旋转角。
1.3 统计学方法

2 结果
2.1 两组POP-Q评分情况
研究组POP-Q评分中各指示点评分情况见下页表1。非参数检验结果显示,研究组Aa、Ba指示点评分明显高于对照组,差异有统计学意义(P<0.05)。
将Aa、Ba共同纳入是否合并SUI的预测诊断中,Aa、Ba及联合预测是否合并SUI的AUC分别为0.721、0.711、0.863,均有统计学意义(P<0.01)。详见下页表2、图1(见彩插1)。可见联合预测的AUC最高,即Aa、Ba联合检测对是否合并SUI预测的敏感度最高,进一步分析得出Aa指示点的阈值为2.5 cm,Ba指示点的阈值为3.5 cm。以此为依据,以临床综合诊断结果为金标准,得出各指标诊断效能情况详见下页表3。可见,Aa、Ba联合检测用于判断是否合并SUI的敏感度和特异度最高。


表1 两组POP-Q评分比较(cm)M(P25~P75)
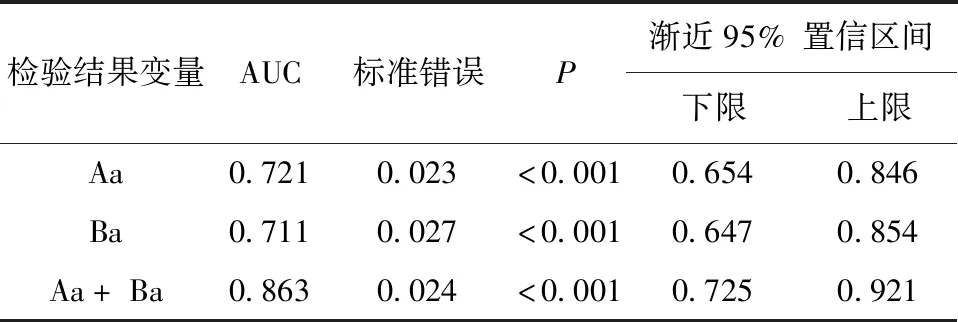
表2 ROC曲线下方面积(AUC)统计结果

表3 POP-Q评分的诊断效能(%)
2.2 两组经会阴超声参数情况
研究组膀胱后壁最低点下降值、尿道旋转角均明显高于对照组,差异均有统计学意义(P<0.01)。详见表4、图2、图3。
将膀胱后壁最低点下降值、尿道旋转角共同纳入是否合并SUI的预测诊断中,膀胱后壁最低点下降值、尿道旋转角及联合预测在是否合并SUI预测中的AUC分别为0.745、0.723、0.877,差异均有统计学意义(P<0.01)。详见表5、图4(见彩插1)。可见联合预测的AUC最高,即膀胱后壁最低点下降值、尿道旋转角联合检测对是否合并SUI预测的敏感度最高,进一步分析得出膀胱后壁最低点下降值的阈值为21.42 mm,尿道旋转角的阈值为40.51°。以此为依据,以临床综合诊断结果为金标准,得出各指标诊断效能情况见表6。可见,膀胱后壁最低点下降值、尿道旋转角联合检测用于判断是否合并SUI的敏感度和特异度最高。
表4 Valsalva动作后的二维超声参数比较

图2 对照组静息状态及Valsalva动作的二维超声图

图3 研究组静息状态及Valsalva动作的二维超声图
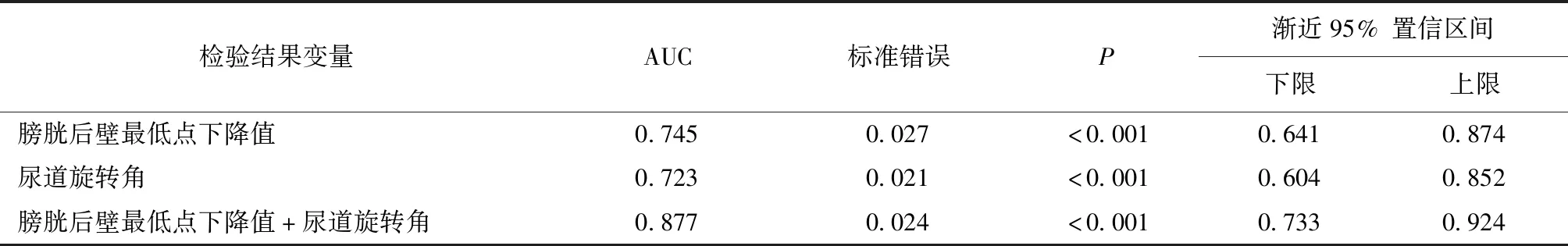
表5 ROC曲线下方面积(AUC)统计结果

表6 经会阴超声的诊断效能(%)

3 讨论
POP-Q评分及生活质量量表是目前临床应用最广泛的POP症状调查表[4]。盆底超声能够对膀胱脱垂及其分型进行诊断[5],与POP-Q评估体系具有较好的一致性[6-7]。根据超声参数中膀胱最低点位置、PUA、尿道旋转角等指标,可对膀胱脱垂进行分型。本研究中,研究组Aa、Ba指示点评分明显高于对照组,差异有统计学意义。Aa、Ba是反映盆底系统中前盆腔是否膨出及膨出程度的指示点,能够反映下尿路功能障碍的程度。当前盆腔内脏器膨出时,Aa、Ba指示点所对应的解剖位置出现相应的变化,膀胱及下尿路位置出现形态学改变,从而导致尿道功能长度缩短,膀胱底与尿道后角之间的三角消失、尿道纵轴增加,诱发SUI。有研究指出,Aa、Ba在预测是否合并隐匿性尿失禁的过程中,可成为单独的一项预测指标,且具备一定的精确性[8]。本研究中,将Aa、Ba共同纳入是否合并SUI的预测诊断中,Aa、Ba单独预测及联合预测在是否合并SUI预测中的AUC分别为0.721、0.711、0.863,差异均有统计学意义。ROC曲线分析结果显示,Aa、Ba联合预测的AUC最高,即Aa、Ba联合检测对是否合并SUI预测的敏感度最高,证实了上述观点。
在临床上,女性SUI及膀胱脱垂分型的诊断和分级有多种检查方法,影像学检查能够对膀胱脱垂及SUI进行初步筛查,检测方法简便[9-10]。本研究中,盆底二维超声检测结果显示,研究组的膀胱后壁最低点下降值、尿道旋转角均明显高于对照组,差异有统计学意义。说明二维超声能够明显体现SUI及膀胱脱垂的影像学特征,也说明膀胱脱垂的前盆腔支持组织结构及功能存解剖缺陷。将膀胱后壁最低点下降值、尿道旋转角共同纳入是否合并SUI的预测诊断中,膀胱后壁最低点下降值、尿道旋转角及联合预测在是否合并SUI预测中的AUC分别为0.745、0.723、0.877,差异均有统计学意义。可见联合预测的AUC最高,即膀胱后壁最低点下降值、尿道旋转角联合检测对是否合并SUI预测的敏感度最高。
综上所述,超声检查具有无创、方便、可重复操作的特点,能够对膀胱脱垂患者膀胱、尿道及周边组织支持结构清晰的显示,可以为POP是否合并SUI的诊断提供影像学定位。POP-Q评分中Aa、Ba指示点与POP是否合并SUI具有一定的相关性。在今后的研究中,将进一步探讨POP-Q评分结合盆底超声在SUI诊断中的价值。
