宫颈环形电切术治疗保留生育功能宫颈上皮内瘤变疗效及妊娠结局
2021-08-09杨智玲王静依
杨智玲 孟 侠 向 睿 李 文 王静依
成都医学院第二附属医院,核工业四一六医院(610051)
宫颈上皮内瘤变(CIN)是宫颈癌发生发展的重要体现,人乳头瘤病毒感染是CIN发病的关键因素[1]。白带增多、白带带血、接触性出血及宫颈肥大等为典型症状,此外患者还可并发感染、宫颈硬化等,可因恶性转化而危及生命[2]。相关研究认为,CIN治疗应综合考虑CIN级别、部位、病灶大小、人乳头瘤病毒(HPV)检测结果、患者需求及技术情况,做到个体化治疗[3]。而随着CIN诊出率增加,如何在满足患者生育要求同时保证良好临床疗效成为治疗重点。宫颈环形电切术(LEEP)治疗CIN已得到广泛认可[4]。但对妊娠结局的影响仍存在争议。有文献指出,LEEP可破坏子宫颈功能,引起不良妊娠结局[5]。本研究就LEEP治疗保留生育功能宫颈上皮内瘤变患者临床疗效及对妊娠结局的可能影响进行分析,为临床治疗提供思路。
1 资料与方法
1.1 一般资料
回顾性收集2017年1月-2018年1月本院收治的CIN患者200例临床资料,按照LEEP术切除深度分组。纳入标准:①阴道镜下病理活检诊断为CIN;②存在术后生育要求;③年龄≤45岁;④既往无CIN手术治疗及物理治疗史。排除标准:①既往存在不孕症或男方生育功能障碍;②合并可能导致胎儿出现先天性疾病或畸形的疾病;③临床及随访资料不完整。同时选取同期本院体检有生育计划的健康妇女98例为对照组。本研究经本院伦理委员会审批,纳入对象均签署知情同意书。
1.2 研究方法
收集所有研究对象临床资料,包括术后宫颈修复、宫颈狭窄、并发症及生存质量;其中生存质量以世界卫生组织QOL-BREF量表[6]评估,包括生理领域、心理领域、社会关系领域及总体健康和总体生存质量,均为1~5级评分,各维度总得分=所属条目均分×4,Cronbach's a系数为0.78。随访期间妊娠结局,包括妊娠时间、新生儿体重、胎膜早破、胎儿窘迫、羊水量异常、前置胎盘、宫颈裂伤、早产、低体重新生儿及分娩方式。
1.3 治疗方法
LEEP治疗方法:常规消毒外阴、阴道、宫颈及宫颈管,1%盐酸利多卡因局部麻醉,采用LEEP治疗仪行LEEP宫颈切除,输出功率60W。切除深度分别为15~20mm(浅组)或21~25mm(深组)。创面予电凝止血,术后碘仿纱布覆盖创面24~48h并予以抗生素预防感染治疗。分别于LEEP术后3个月、6个月、12个月各复查1次,每次随访均行宫颈细胞学检查,异常患者及时行阴道镜检查及活检。为避免术后初次妊娠间隔时间过短增加早期流产发生率,参照有关[7]研究,建议患者LEEP术后至初次妊娠间隔时间≥13.5月。本研究随访时间2018年2月1日开始,截止至2020年5月1日。
1.4 统计学方法
2 结果
2.1 各组一般情况比较
各组年龄、生育情况、居住区域及学历水平以及病理分级比较均无差异(P>0.05)。见表1。

表1 各组一般情况比较
2.2 CIN患者术后宫颈修复、宫颈狭窄及并发症情况
CIN患者术后浅组以完全愈合为主,宫颈修复情况优于B组,宫颈狭窄情况较B组减轻,并发症发生率低于深组(均P<0.05)。见表2。
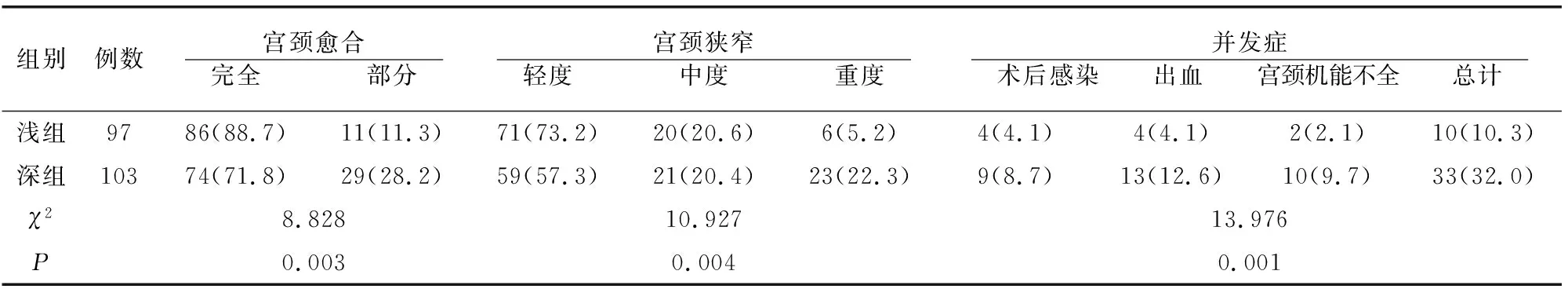
表2 CIN患者不同切除深度组术后宫颈变化及并发症比较[例(%)]
2.3 CIN患者术后生存质量
CIN患者术后生存质量、健康状况、生理领域、心理领域及社会关系领域评分切除浅组均高于切除深组(P<0.05)。见表3。

表3 CIN患者不同切除深度组术后生存质量比较(分,
2.4 妊娠结局
截止随访结束,200例CIN患者共93例妊娠分娩,其中浅组23例、深组37例、对照组33例。各组妊娠时间、新生儿体重、胎儿窘迫、羊水量异常、前置胎盘、宫颈裂伤、低体重新生儿等各种妊娠结局比较均无差异(P>0.05);CIN患者不同切除深度组妊娠结局比较均无差异(P>0.05),但早产、胎膜早破率较高于对照组 (P<0.05)。见表4。

表4 各组妊娠结局比较
2.5 分娩方式
CIN患者不同切除深度组分娩方式无差异(P>0.05),但自然分娩率低于对照组,剖宫产率高于对照组(P<0.05),钳助产及非社会因素剖宫产率均与对照组无差异(P>0.05)。见表5。

表5 各组分娩方式比较[例(%)]
3 讨论
CIN治疗的评价指标之一为术后患者宫颈生理及机能方面的恢复情况,由于LEEP可仅切除宫颈病变区域,保留子宫,能最大限度保留生育功能,因而成为了目前治疗CIN的首选手段[8]。LEEP通过电极尖端产生3.8MHz高频电波,接触具有抗阻性的组织而产生高热,完成对病变组织处理[9]。随着医疗技术发展,目前LEEP技术可实现切割、凝血、消融、蒸发、清除、收缩、电灼等功能。对组织损伤小、手术效果精细,优势显著[10]。然而LEEP术中宫颈切除深度仍存在争议,尚无统一标准。孟钊[11]等通过对比切除1.5~2.0cm和2.1~2.5cm不同深度后近期疗效及随访结果,认为切除深度对术后宫颈修复及宫颈狭窄、宫颈裂伤、宫颈机能不全影响较大。分析原因:可能与切除深度达21~25mm时可延长宫颈恢复时间并增加术后宫颈狭窄等并发症而导致宫颈机能不全有关。李慧卿[12]等通过对0.5~1.0 cm、1.0~1.5cm及1.5~2.0 cm 3种不同切除深度治疗效果及生存质量进行研究,认为LEEP切除深度1.0~1.5 cm时疗效最佳、并发症发生率最低,术后生存质量最高。本研究术后15~20mm浅组宫颈修复情况优于21~25mm深组,宫颈狭窄情况较深组减轻,并发症发生率低于深组,术后生存质量各领域评分均高于深组,提示LEEP切除深度1.5~2.0mm更利于宫颈修复和机体恢复,且安全性更高。提示实施LEEP术治疗需严格掌握切除深度,避免造成宫颈功能不全[13]。
关于LEEP对妊娠结局的影响也是多方面的。本研究中,行LEEP切除的两组早产、胎膜早破率高于对照组高,剖宫产率高于对照组(以社会因素剖宫产为主),提示LEEP可增加早产、胎膜早破及剖宫产率。进一步分析其原因:①宫颈上皮内瘤变造成宫颈组织中腺体上皮免疫系统功能低下,易引起感染发生,造成胎膜早破甚至早产;②LEEP需切除部分宫颈组织,可造成宫颈弹性减弱或出现不协调性扩张,引起早产及胎膜早破;③术后患者多存在心理顾虑,担心阴道试产引起不良结局,导致剖宫产率增加[14-16]。提示临床,在行LEEP术前需严格把握手术适应症,避免过度医疗发生[17]。术后需加强对患者健康宣讲,减少手术或疾病对患者身心造成的不利影响。
综上所述,LEEP治疗可增加保留生育功能的CIN患者早产、胎膜早破及剖宫产率;切除深度15~20mm时更利于患者宫颈修复和提高生活质量,安全性更高。在严格控制切除深度的条件下实施宫颈环形电切术是可行的。
