回顾性研究脑卒中后复杂性区域疼痛综合征与细胞因子的相关性
2021-08-05晓刘培乐华艳陆蓉蓉白玉龙
邱 晓刘培乐华 艳陆蓉蓉白玉龙△
(1复旦大学附属华山医院康复医学科 上海200040;2复旦大学附属华山医院北院康复医学科 上海201907;3福建医科大学附属协和医院康复医学科 福州 350001)
我国脑卒中发病率在过去30年里持续增长,脑卒中是我国成年人致死、致残的首位病因。复杂性区域疼痛综合征(complex regional pain syndrome,CRPS)属于卒中后疼痛中的一种[1],在脑卒中后发生率约为12.5%[2]。CRPS是以持续性、区域性疼痛为特征的一类综合征,通常以肢体末端更为显著,同时可伴有水肿、运动障碍、感觉异常、汗液分泌异常、营养改变等临床表现[3],严重影响患者肢体功能及日常生活能力。
根据国际疼痛研究学会(International Association for the Study of Pain,IASP)最新修订的CRPS指南,CRPS可分为Ⅰ型和Ⅱ型:Ⅰ型不伴有明确的周围神经损伤,Ⅱ型多伴有明确的周围神经损 伤[4]。脑 卒 中 后CRPS属 于Ⅰ型CRPS。基 于IASP的CRPS诊断标准相对主观,目前尚未发现有效的实验室检测来诊断CRPS,因此非常需要简单、客观和易于测量的生物标记物用于辅助诊断和评价疗效。CRPS发病机制仍不明确,神经源性炎症可能是参与CRPS发生、发展的发病机制之一。在神经源性炎症发生时,小胶质细胞和星形胶质细胞激活,释放各种促炎性细胞因子,如IL-2、IL-6、IL-8、肿瘤坏死因子α(tumor necrosis factor α,TNF-α)等,这些细胞因子可进一步使伤害性感受器敏化,加剧神经源性炎症反应[5]。目前国内未检索到细胞因子与脑卒中后CRPS相关性的研究。本研究回顾性分析复旦大学附属华山医院北院201例脑卒中患者的临床资料,将发生CRPS与未发生CRPS患者的血液细胞因子水平进行比较,分析细胞因子异常与脑卒中后CRPS的相关性,探讨细胞因子检测在辅助脑卒中后CRPS诊断中的应用价值。
资料和方法
研究对象本研究为回顾性病例对照研究,研究对象选取2017年1月至2020年12月首次因脑卒中在复旦大学附属华山医院北院康复医学科住院的患者。纳入标准:(1)符合《中国各类主要脑血管病诊断要点》[6]诊断标准,且首次发生脑卒中,脑卒中病程在6个月内;(2)符合IASP修订的《CRPS诊断与治疗指南》[4];(3)在住院病历系统中可查询到细胞因子检测结果。排除标准:(1)患侧肢体外伤、骨折或神经损伤病史;(2)患侧肢体血栓形成;(3)风湿性疾病史;(4)肢体皮肤感染;(5)恶性肿瘤病史。入组患者需满足全部纳入标准,且不符合任何一项排除标准。根据患者是否发生CRPS分为CRPS组 和 非CRPS组。
研究方法通过住院病历系统收集入组患者的性别、年龄、病程、病灶性质及入院时的细胞因子检 测 值,包 括IL-1β、IL-2受 体(IL-2 receptor,IL-2R)、IL-6、IL-8、IL-10及TNF-α。分析脑卒中不同病程与细胞因子检测值变化之间的关系。同时,收集CRPS组患者入院时CRPS严重程度评分(CRPS severity score,CSS)[7](满 分17分,分 数 越高,CRPS越严重)和入院时疼痛数字评分(numerical rating scale,NRS)(满分10分,分数越高,疼痛越严重)。分别比较两组各项细胞因子检测值的差异和细胞因子升高率(各组内细胞因子升高者比例)的差异。CRPS组按照细胞因子检测值是否升高分为正常组和异常组,将细胞因子是否正常与CSS及NRS进行相关性分析。
统计学方法应用SPSS 20.0软件包(复旦大学版)进行统计学分析。计量资料以±s表示。比较两组间计量资料,满足正态分布的使用t检验,不满足正态分布的使用Mann-WhitneyU检验;多组间计量资料的比较使用Kruskal-WallisH检验。根据数据类型,计数资料间的比较采用Pearson’sχ2检验、连续性矫正χ2检验或Fisher精确概率法检验。P<0.05为差异有统计学意义。
结 果
一般资料符合纳入标准且资料完整的患者共201例。其中男性145例(66.2%)、女性56例(33.8%);平均年龄(58.38±13.49)岁。其中脑梗死127例(63.2%)、脑出血68例(33.8%)、脑梗死出血转化6例(3.0%)。脑卒中病程0.5~6个月,中位病程2个月。发生CRPS者共31例(15.4%),未发生CRPS者170例(84.6%)。
经Pearson’sχ2检验,性别与是否发生CRPS无明显相关性。经Fisher精确概率法检验,病灶性质与是否发生CRPS无明显相关性。CRPS组患者平均年龄(66.35±6.77)岁高于非CRPS组(56.93±13.90)岁。经Pearson’sχ2检验,CRPS与年龄呈弱相关:年龄越大,越容易发生CRPS(相关系数0.253,P<0.05)。经Pearson’sχ2检验,CRPS在卒中后2~3个月发生率最高(30.2%),其次是发病4~6个月(17.2%),而在脑卒中后1个月以内发生率较低(5.6%,P<0.05)。
实验室检查本组细胞因子中,对IL-2R、IL-6、IL-8、TNF-α分别从数值及升高率进行分析;IL-1β、IL-10由于回顾性分析数据限制,在低于参考值范围时未显示具体数值,仅显示为“<参考值”,故仅以升高率进行分析。我院各项细胞因子参考值范围:IL-1β<5.00 pg/mL;IL-2R为223~710 U/mL;IL-6<3.40 pg/mL;IL-8<62.00 pg/mL;IL-10<9.10 pg/mL;TNF-α<8.10 pg/mL。
不同脑卒中病程细胞因子检测值比较将201例脑卒中患者按卒中病程分为早期(<1个月)、中期(2~3个月)及后期(4~6个月)。经Kruskal-WallisH检验,卒中后2~3个月IL-2R、IL-6、IL-8检测值较高,TNF-α检测值随着脑卒中病程发展逐渐升高(P<0.05,表1)。
表1 不同脑卒中病程细胞因子检测值比较Tab 1 Comparison of cytokine levels in different courses of stroke (±s)

表1 不同脑卒中病程细胞因子检测值比较Tab 1 Comparison of cytokine levels in different courses of stroke (±s)
?
细胞因子检测值比较Mann-WhitneyU检验结果显示,CRPS组IL-2R、IL-6、IL-8及TNF-α检测值均高于非CRPS组,但差异无统计学意义(表2)。
表2 CRPS组及非CRPS组细胞因子检测值比较Tab 2 Comparison of cytokine levels between CRPS group and non-CRPS group (±s)
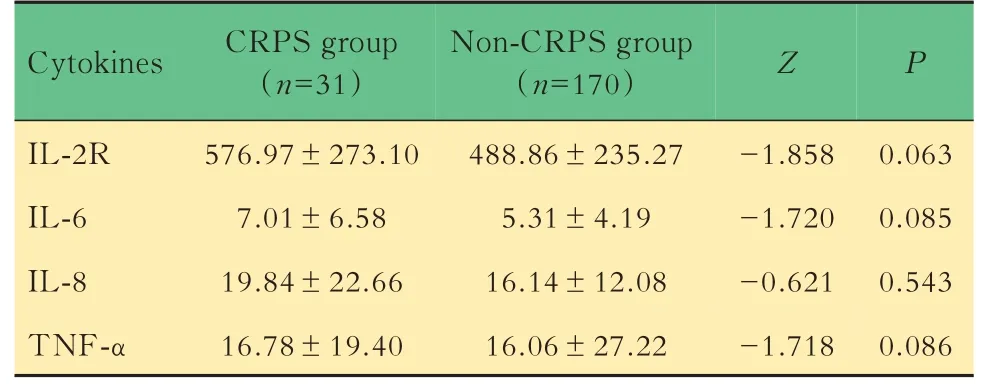
表2 CRPS组及非CRPS组细胞因子检测值比较Tab 2 Comparison of cytokine levels between CRPS group and non-CRPS group (±s)
?
细胞因子升高率比较经连续性矫正χ2检验、Fisher精确概率法检验及Pearson’sχ2检验,CRPS组IL-1β、IL-8、TNF-α升高率高于非CRPS组(P<0.05)。经连续性矫正χ2检验,两组IL-2R、IL-6、IL-10升高率差异无统计学意义(表3)。将是否发生CRPS作为因变量,IL-1β、IL-8、TNF-α是否升高作为协变量Logistic回归分析,结果显示,IL-1β、IL-8升高有统计学意义(P<0.05),TNF-α升高无统计学意义(表4)。
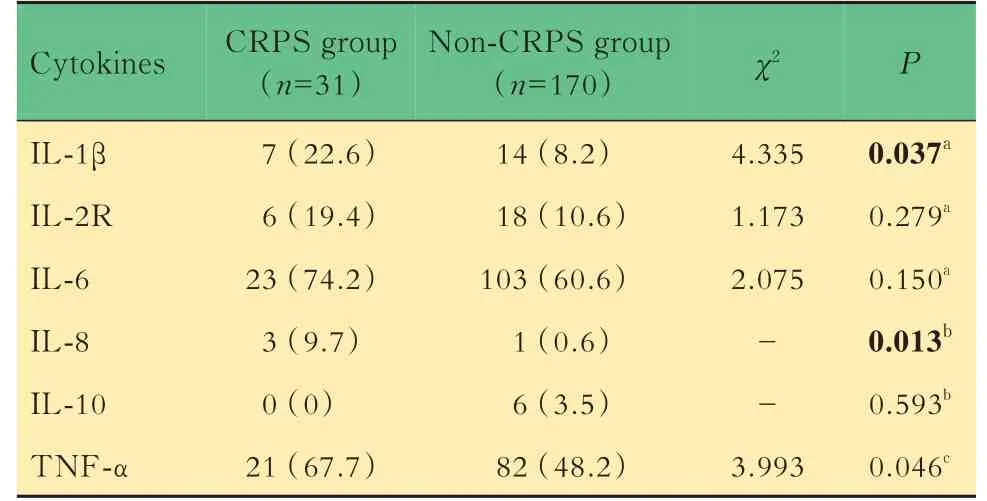
表3 CRPS组及非CRPS组细胞因子检测升高率比较Tab 3 Comparison of increase rates of cytokines between CRPS group and non-CRPS group [n(%)]
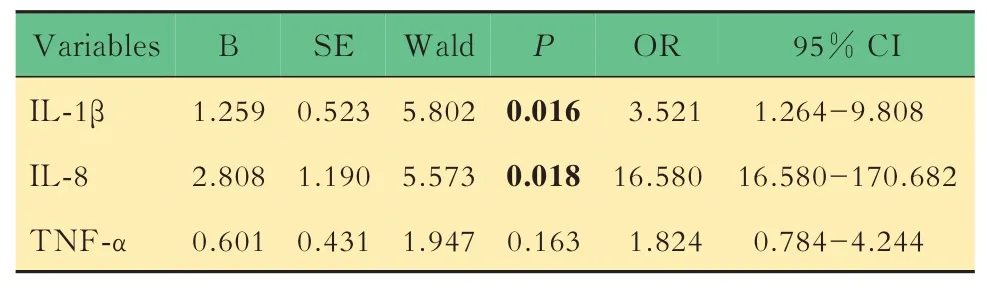
表4 与CRPS相关细胞因子异常的Logistic回归分析Tab 4 Logistic regression analysis of abnormal cytokines related to CRPS
CRPS组促炎性细胞因子是否升高与CSS的相关性对31例CRPS患者根据促炎性细胞因子是否升高与CSS进行点二列相关性分析,结果显示IL-1β、IL-2R、IL-6、IL-8升高与CSS无相关性,TNF-α升高与CSS相关(相关系数0.493,P<0.05,表5)。
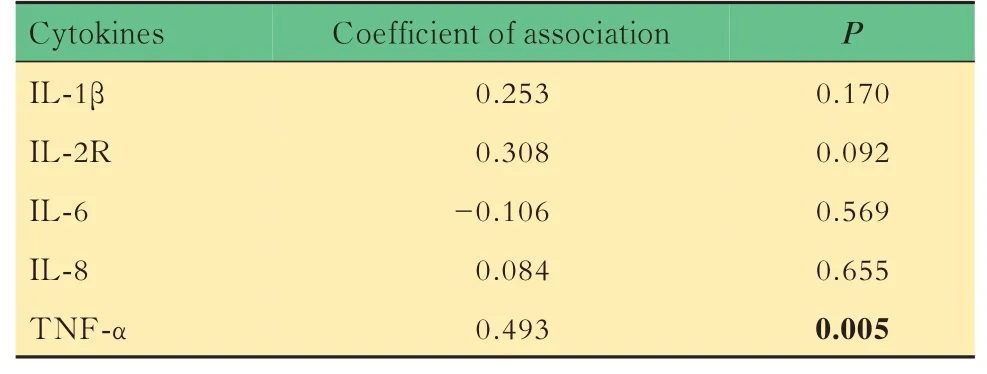
表5 CRPS组促炎性细胞因子是否升高与CSS的相关性Tab 5 Correlation between the increase of pro-inflammatory cytokines and CSS in CRPS group (n=31)
CRPS组促炎性细胞因子是否升高与NRS的相关性对31例CRPS患者根据促炎性细胞因子是否升高与NRS评分进行点二列相关性分析,结果显示IL-1β、IL-6、IL-8、TNF-α升高与NRS评分均无相关性,IL-2R升高与NRS相关(相关系数0.437,P=0.014,表6)。

表6 CRPS组促炎性细胞因子是否升高与NRS的相关性Tab 6 Correlation between the increase of pro-inflammatory cytokines and NRS in CRPS group (n=31)
讨 论
目前CRPS的发病机制仍未明确,神经源性炎症在CRPS的发生发展中可能具有重要作用[8]。肢体创伤、制动或缺血再灌注时,伤害性感受器C纤维被激活,释放一系列如P物质、降钙素基因相关肽(calcitonin gene related peptide,CGRP)、谷氨酸等神经递质。这些物质可使受累肢体出现疼痛、血管扩张、血浆外渗等炎症反应,这个过程称为“神经源性炎症”[9]。Weber等[10]最早发现,神经源性炎症在CRPS患者中出现易化现象,而健康受试者未发现此现象。既往文献表明,神经源性炎症的易化现象与促炎性细胞因子与抑炎性细胞因子的异常及失衡相关[11]。
多种促炎性细胞因子可使伤害性感受器C纤维敏化,加剧神经源性炎症。本研究发现,CRPS患者IL-1β、IL-8、TNF-α升高率较非CRPS患者高。IL-1β、IL-8和TNF-α均属于促炎性细胞因子,参与神经源性炎症的易化过程,与文献报道有相似之处。此 外,CRPS组 中TNF-α升 高 者CRPS更 严 重,CRPS组TNF-α升 高 率 也 较 非CRPS组 高,但CRPS组TNF-α增加较非CRPS组差异有限,且差异无统计学意义,因此TNF-α可能是CRPS发病中的协同者。
疼痛是CRPS的主要症状,但CRPS患者促炎性细胞因子中仅IL-2R升高与NRS相关,其余细胞因子升高与NRS均无明显相关性。这可能由于疼痛只是CRPS众多临床表现之一,IL-1β、IL-6、IL-8及TNF-α升高可能与CRPS的其他症状(如皮肤泛红、水肿等)更为相关。
早期动物实验表明,Ⅰ型CRPS中P物质的作用是通过激活IL-1β表达实现的[12]。而在制动的小鼠中,该通路的激活更加明显,可以推测制动是CRPS的危险因素之一[13]。另外,在P物质和CGRP受体敲除的Ⅰ型CRPS小鼠模型中,脊髓组织中TNF-α、IL-6表达水平升高不明显,这表明上述细胞因子可能作为神经源性炎症中神经肽的下游信号并作用于脊髓,在外周与中枢敏化中作为桥梁[14-15]。
多项研究显示,CRPS患者中患肢水疱液、血液、脑脊液中细胞因子均可能出现变化[11]。2002年,Huygen等[16]评估了CRPS患者的患肢是否存在炎症介质水平的变化。研究者在外伤后CRPS患者患侧肢体和健侧肢体诱导出人造皮肤水疱,然后从水疱中提取液体,发现患侧肢体水疱液中促炎性细胞因子TNF-α和IL-6水平显著升高。基于这些发现,该研究小组后续使用TNF-α抑制剂英夫利昔单抗治疗2例患者,临床症状均得到明显改善,且水疱液中TNF-α和IL-6水平大幅下降[17]。这些结果表明,水疱液TNF-α和IL-6水平可被视为具有潜在应用价值的局部生物标志物。然而,旨在评价TNF-α抑制剂对CRPS治疗作用的前瞻性、随机对照临床试验最终以失败告终,因为静脉予以TNF-α抑制剂不仅未能如期缓解CRPS患者症状,反而造成患者整体健康水平下降[18]。另有研究表明,CRPS的患者经过6个月的抗炎治疗,TNF-α可恢复至健康受试者同等水平,但这项结果与临床疗效不相关[19]。静脉血中可溶性IL-2R是从活化的T细胞中释放的一种蛋白质分子[20-21],因此可反映个体中T细胞激活水平[21]。在CRPS患者中,可溶性IL-2R水平明显高于健康对照组,在与健康对照组鉴别时显示出高灵敏度和特异性[22]。此外,在CRPS患者的血液中,促炎性细胞 因 子 表 达 升 高,如TNF-α[23-25]、IL-6[24]和IL-2[25];而抗炎性细胞因子表达下降,如IL-4和IL-10[25-26]。这表明CRPS患者可能出现促炎性细胞因子和抗炎性细胞因子的平衡失调。脑脊液中细胞因子检测在CRPS的中枢敏化中也有重要意义。Alexander等[27]研究发现,CRPS患者脑脊液中IL-1β、TNF-α和IL-6浓度较健康受试者高。
检测CRPS患者炎性标记物的研究结果尚存争议。一项关于神经源性炎症在CRPS中作用的荟萃分析将急性和慢性CRPS患者血液、疱液、脑脊液中的细胞因子水平分别与对照组进行比较,发现急性CRPS患者血液中IL-8浓度较对照组升高,IL-6、IL-4、IL-10和TNF-α浓 度 与 对 照 组 相比 差 异 无 统计学意义。慢性CRPS患者患肢疱液中IL-1和IL-6水平显著升高,而IL-10和TNF-α等指标与对照组相比差异无统计学意义。慢性CRPS患者脑脊液IL-1β和IL-6水平较对 照 组 显 著升高,TNF-α水平与对照组相比差异无统计学意义[28]。以上细胞因子相关研究针对的CRPS患者大多为外伤、骨折、外科手术后患者,并未有单纯针对脑卒中后CRPS的报道。
不同原因导致的CRPS在细胞因子层面的反应可能有差异。多项研究显示,急性期脑卒中患者无论是否发生CRPS,促炎性细胞因子及抗炎性细胞因子水平都可能发生变化[29-30]。在急性脑卒中患者中,促炎性细胞因子升高,如IL-1β、IL-6、TNF-α[31-32],抗炎性细胞因子下降,如IL-10[33]。本研究发现,脑卒中后细胞因子随脑卒中病程变化,在卒中后2~3个月细胞因子达到高峰期,而CRPS发生率在2~3个月时最高。因此,细胞因子异常可能参与CRPS发病。然而,脑卒中后非CRPS患者细胞因子异常可能使CRPS患者的细胞因子异常不易被发现。另外,脑卒中二级预防药物,如抗血小板药物氯吡格雷[34]、降压药物缬沙坦及氨氯地平[35-36]、降脂药物阿托伐他汀[36-37],可使患者促炎性细胞因子IL-1β、IL-4、IL-6和TNF-α水平下降。因此,本研究结果也可能受脑卒中二级预防药物的干扰。尚无相关研究分析细胞因子升高是否先于CRPS发生,有必要进一步进行前瞻性研究,分析细胞因子是否可作为CRPS发生的预测指标,用于辅助CRPS诊断。
综上所述,脑卒中后CRPS患者静脉血促炎性细胞因子IL-1β、IL-8、TNF-α异常率高于非CRPS患者。促炎性细胞因子可使神经源性炎症出现级联反应,因此促炎性细胞因子可能间接参与CRPS发生发展。TNF-α升高与CRPS严重程度相关,但在CRPS发病中可能是协同者。IL-2R升高与疼痛评分呈正相关,IL-1β、IL-6、IL-8、TNF-α升高可能与CRPS其他症状相关。细胞因子检测可帮助进一步了解脑卒中后CRPS发病机制。但细胞因子检测在脑卒中后CRPS诊断中的地位,以及可否作为预测脑卒中后CRPS发生的预测指标,还有待进一步前瞻性、大样本量试验来证实。
作者贡献声明邱晓研究构思和设计,论文撰写和修订,数据分析和解释。刘培乐文献调研、整理和可行性分析。华艳数据统计和分析。陆蓉蓉论文修改。白玉龙项目监督和指导,论文修改。
利益冲突声明所有作者均声明不存在利益冲突。
