绝经后女性血清骨代谢指标与骨质疏松的相关性分析
2021-07-07李志方黎镇汇刘康妍
李志方,黎镇汇,刘康妍
1.广州医科大学附属第二医院检验科,广东广州 510260;2.广州医科大学金域检验学院,广东广州 510182; 3.广州医科大学附属第二医院骨科,广东广州 510260
骨质疏松是以骨强度下降、骨折风险性增加为特征的骨骼系统疾病。骨质疏松的发生可见于不同的年龄和性别,但多见于已绝经女性和老年男性,该病起病隐匿,早期常因缺乏一些特异性症状而容易被忽视,患者往往在出现驼背、胸廓畸形、骨痛甚至骨折等特征性病变后才被发现,生活质量极大地降低[1]。因此,充分认识骨质疏松,做到早期诊断、早期治疗、早期预防,对提高患者生活质量具有非常重要的意义[2]。目前世界卫生组织建议使用双能 X 线吸收测定法(DXA)测定脊柱和股骨近端的骨密度(BMD)作为诊断骨质疏松及判断其严重程度的金标准,然而BMD本身仅能部分反映骨强度,且BMD会受到体质量、骨质增生、退行性病变和血管钙化的影响,无法反映骨质量,如骨微细结构、骨转换率、微损伤的积累、钙化程度以及胶原蛋白和其他骨特异性蛋白的特性[3-4]。与BMD检测相比,血清骨代谢标志物可以有效反映患者的骨代谢平衡短期变化,可以帮助临床医生快速、准确地了解患者近期骨代谢情况[5],本文通过分析绝经后女性血清骨代谢指标与BMD检测的相关数据,旨在为骨质疏松的诊断及早期干预提供实验室依据。
1 资料与方法
1.1一般资料 收集2019年1-12月于广州医科大学附属第二医院骨科门诊就诊的209例50岁以上绝经后女性血清4项骨代谢指标及BMD检测的数据。骨质疏松的诊断标准参照《原发性骨质疏松诊疗指南(2017)》[6]。采用双能X线片吸收测量仪(DXA)检测BMD,将BMD检测结果为腰椎段BMD>-1.0标准差(s)者纳入对照组[49例,年龄(61±9)岁],腰椎段BMD≤-1.0s且 >-2.5s者纳入骨量减少组[67例,年龄(62±9)岁],腰椎段BMD≤-2.5s者纳入骨质疏松组[93例,(65±9)岁]。将骨质疏松组分为6个年龄段:50~<55岁15例、55~<60岁19例、60~<65岁22例、65~<70岁7例、70~<75岁患者14例、75~88岁组16例;将骨质疏松组又分为2个年龄段:50~<65岁56例、65~88岁37例。
1.2仪器与试剂 25-羟基维生素D、β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素4项指标均采用罗氏公司的Cobase 601免疫电化学发光分析仪检测,所有试剂、校准品、质控品均为原装配套产品。双能X线片吸收测量仪为GE LUNAR Prodigy型。
1.3方法 采集纳入研究者晨起空腹 (禁食12 h )肘静脉血 4 mL,以3 000 r/min速度离心5 min,分离血清后进行4项骨代指标的检测。BMD检查在采血当天或次日进行。
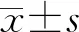
2 结 果
2.1各组间4项骨代谢指标水平的比较 骨质疏松组4项骨代谢指标(25-羟基维生素D、β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素)与对照组比较,差异有统计学意义(P<0.05)。见表1。
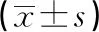
表1 各组间4项骨代谢指标的比较
2.2骨质疏松组不同年龄段患者4项骨代谢指标比较 对93例骨质疏松组患者按年龄段分为6个年龄段,50~<55岁、55~<60岁患者25-羟基维生素D水平明显低于对照组及骨量减少组,差异有统计学意义(P<0.05),且该两年龄段骨质疏松组患者β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素水平均高于对照组及骨量减少组,差异有统计学意义(P<0.05);骨质疏松组60~<65岁患者骨钙素水平高于对照组及骨量减少组,差异有统计学意义(P<0.05)。另外,将93例骨质疏松组又分为2个年龄段,骨质疏松组50~<65岁患者4项骨代谢指标水平与对照组、骨量减少组和骨质疏松组65~88岁患者比较,差异均有统计学意义(P<0.05)。见表1。
2.34项骨代谢指标之间的相关性分析 Pearson相关性分析显示,总Ⅰ型胶原前肽与β胶原特殊序列呈正相关(r=0.756,P<0.05);总Ⅰ型胶原前肽与骨钙素呈正相关(r=0.786,P<0.05);β胶原特殊序列与骨钙素呈正相关(r=0.774,P<0.05);25-羟基维生素D与β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素水平分别呈负相关(r=-2.89、-2.88、-2.55,P<0.05)。
3 讨 论
绝经后骨质疏松是老年妇女的常见疾病,如何早期诊断、早期治疗,一直是临床关注的热点。血清骨代谢标志物作为一种评估骨质量的手段[7],比BMD更灵敏,且更易让患者接受,可用于常态化监测。
正常情况下,骨代谢是一个由成骨细胞的骨形成和破骨细胞的骨吸收构成的动态平衡循环过程,破骨细胞黏附到骨表面,促进骨吸收,继而成骨细胞转移至该处分泌类骨质,促进矿化沉积,形成新骨[8],如此周而复始地循环进行,形成了体内骨转化的相对稳定状态[9]。本研究对4项骨代谢指标水平进行相关性分析发现,β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素水平两两呈正相关;25-羟基维生素D与β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素水平分别呈负相关,说明在骨组织代谢过程中,骨形成与骨吸收过程始终维持正态平衡,即便因为某种因素导致骨形成减少或者骨吸收增加,为了重新建立骨代谢的动态平衡,骨吸收会随着骨形成的减少而减少,骨形成会随着骨吸收的增加而增加[10]。因此,在临床应用中,要结合多项及多次的骨代谢指标检测结果来分析患者骨代谢情况。
β胶原特殊序列是成熟Ⅰ型胶原蛋白的羧基端降解代谢产物,存在于成熟的骨胶原中,破骨细胞骨吸收增强时,其降解产生的片段在血中的水平也随之升高,因此,血清中β胶原特殊序列水平能够直接反映骨吸收程度。总Ⅰ型胶原前肽与骨钙素由成骨细胞合成和分泌,能反映成骨细胞活性和骨质矿化的程度,特别是血清骨钙素水平升高,提示骨形成速率加快。本研究显示,骨质疏松组β胶原特殊序列、总Ⅰ型胶原前肽和骨钙素这3项血清骨代谢指标水平相对于对照组明显升高,骨质疏松组50~<55岁、55~<60岁患者与对照组和骨量减少组比较,其水平明显升高。这说明50岁绝经后女性在发生骨质疏松早期的10年间,骨的转换速率由健康状态下的低转换速率转换为疾病状态下的高转换速率。
维生素D作为人体所必需的营养成分,对维持机体内钙、磷代谢的平衡以及对骨骼的钙化、形成和生长都起着重要作用,而维生素D的活化形式25-羟基维生素D是反映人体维生素D是否缺乏的重要指标。25-羟基维生素D水平的缺乏会导致人体对钙离子的吸收减少,进而影响骨矿化与骨基质的形成,导致骨质疏松发生[11]。本研究发现,25-羟基维生素D水平在骨质疏松组较对照组下降;骨质疏松组50~<55岁、55~<60岁患者较对照组和骨量减少组均明显下降,说明在这个时期,25-羟基维生素D的利用率增大,血清中25-羟基维生素D水平减少。骨质疏松组60~<65岁患者仅骨钙素水平较对照组和骨量减少组均升高,骨钙素的合成除受维生素D的调节,促进其分泌外,还受维生素K2的协同调节,来提高其活性,因此,骨质疏松组60~<65岁患者血清骨钙素水平升高,骨形成速率加快,除补充维生素D外,还应该补充维生素K2。
骨质疏松组60~<65岁患者骨钙素水平高于对照组及骨量减少组,差异有统计学意义(P<0.05)。将93例骨质疏松组又分为2个年龄段,发现骨质疏松组50~<65岁患者4项骨代谢指标水平与对照组、骨量减少组和骨质疏松组65~88岁患者比较,差异均有统计学意义(P<0.05)。笔者认为,随着年龄的增长,由于内分泌因素、营养状况、环境因素、生活方式及肝肾功能的逐渐衰退,65~88岁女性骨吸收与骨形成这一骨组织代谢过程的活性降低,已逐渐进展为退行性骨质疏松,因此,建议对50~<65岁绝经后女性联合检测骨代谢标志物水平,做到早期诊断、早期干预,预防及延缓骨质疏松的发生、发展。
综上所述,对绝经后的女性进行4项血清骨标志物的检测有助于全面并合理地评价患者近期骨代谢情况,辅助临床诊断骨质疏松,特别对50~<65岁年女性患者应积极干预,延缓骨质疏松的进展。