运用PDCA循环降低直肠癌调强放疗摆位误差的效果
2021-07-06杨建芬曾自力张若蓉林锋谭勇唐海榕
杨建芬,曾自力,张若蓉,林锋,谭勇,唐海榕
柳州市柳铁中心医院肿瘤科,广西柳州545007
前言
直肠癌严重危害着人类健康与生命,2015年我国直肠癌发病率和死亡率在全部恶性肿瘤中均排在第5 位[1]。调强放疗可最大限度地把剂量集中在肿瘤靶区内,使肿瘤周围的正常组织少受照射,降低局部复发的风险,极大提高了肿瘤治疗增益比,使患者得到较好的治疗[2-3]。虽然在治疗计划设计时已充分考虑了直肠癌患者调强放疗摆位误差,但摆位误差存在不确定性并不可避免,因而正常组织受照射剂量也可能增加,靶区剂量不能完全得到保证。PDCA(Plan, Do, Check,Action)循环是美国质量管理专家戴明博士首先提出的,所以又称戴明环,在质量管理方面得到了广泛应用,但在降低直肠癌调强放疗摆位误差方面鲜见报道[4]。本文以PDCA 循环为依据,分析直肠癌调强放疗过程中可能导致摆位误差的因素,并按PDCA循环持续改进,在降低直肠癌调强放疗摆位误差中取得了明显的效果。
1 资料与方法
1.1 一般资料
选取以2016年10月~2020年10月于柳州市柳铁中心医院行调强放射治疗的直肠癌患者60例为研究对象,其中,男31例,女29例,年龄38~89岁。2016年10月~2018年6月实施PDCA 循环前患者30 例,2018年7月开始行PDCA 循环,至2020年10月治疗患者30例。
1.2 设备
瓦里安23EX 医用电子直线加速器、aS1000 非晶硅电子射野影像系统(EPID)、Eclpse 11.0治疗计划系统。将EPID的射野图像和治疗计划系统的参考图像解剖结构进行定位匹配检测,即可确定照射野的摆位误差[5]。
1.3 方法
1.3.1 实施前采用直肠癌调强放疗技术[6],在CT 模拟定位机下,行CT 增强扫描,将扫描信息传至治疗计划系统。在治疗计划系统、电子射野影像系统中,根据国际辐射单位及测量委员会(ICRU)62号报告[7]中的坐标系,计算出在X、Y、Z方向的摆位误差[8-9]。
1.3.2 实施后采用PDCA 循环,从1 个过程(管理是全过程管理),4 个阶段:Plan(计划)、Do(执行)、Check(检查)、Action(改进),8个步骤[10],对直肠癌患者调强放疗摆位进程全面监控,见图1。

图1 1个过程、4个阶段、8个步骤的全面质量管理圈Fig.1 Total quality management circle with 1 process,4 phases and 8 steps
(1)计划(Plan)阶段:确定方法、确定目标。针对直肠癌调强放疗摆位误差不可避免,成立直肠癌调强放疗摆位持续改进小组,科室主任任组长,成员包括资深物理师、技师、放疗医师、护士各两名,运用鱼骨图法[11],从人、机、料、法、环、测等方面进行研究分析、找出直肠癌调强放疗摆位误差产生的主要原因及环节,见图2。对调强放疗流程进行梳理,经小组成员协商讨论,完善并制订《直肠癌调强放疗制度》、《直肠癌调强放疗的流程》、《直肠癌调强放疗摆位持续改进小组》、《直肠癌患者调强放疗前心理辅导》、《直肠癌调强放疗患者定位的注意事项》、《直肠癌调强放疗患者定位规范》、《直肠癌患者调强放疗中心理辅导》、《直肠癌调强放疗患者治疗时的注意事项》、《直肠癌调强放疗操作规范》、《直肠癌调强放疗摆位误差测量记录规范》、《直肠癌患者每次调强放疗后的心理辅导》等相关规范及制度。明确直肠癌调强放疗摆位误差显著降低的改进目标,并由直肠癌调强放疗摆位持续改进小组根据患者的性别、年龄、高矮、胖瘦、病情、心理、社会、文化需求、陪伴家属、个体差异等,拟定个体化的放射治疗工作,形成个性化的调强放疗方案。

图2 摆位误差原因归纳Fig.2 Summarization of reasons for set-up errors
(2)执行(Do)阶段:沟通培训、具体执行。将上述《直肠癌调强放疗制度》、《直肠癌调强放疗的流程》等制度、流程、规范编印成册,由持续改进小组组长对小组成员进行培训,让所有参与直肠癌治疗的人员熟悉调强放疗前、中患者的心理辅导,定位、摆位治疗的工作流程及操作规范。调强放疗前由医师、护士、技师向直肠癌患者介绍工作流程、并作心理辅导。由技师、物理师、医师根据直肠癌患者的个性化差异,进行个体化体位固定及定位。技师、物理师根据直肠癌调强放疗操作规范对患者进行摆位治疗,按规范测量并如实记录摆位误差。
(3)检查(Check)阶段:分析原因、评估结果,每周放疗结束,持续改进小组组长携物理师、技师、医师、护士各一名,与技师、物理师联系及时检查、了解患者的体位固定、定位、摆位治疗、摆位误差测量记录等执行情况及各种检查表;与患者沟通,及时了解患者的身体状况、心理状况、对放疗的看法、要求、放疗次数等情况;与医师、护士沟通,及时了解患者的病情、病情进展、对患者辅导等。及时记录填写《直肠癌调强放疗全程登记表》。
(4)改进(Action)阶段:预防机制、改进措施,直肠癌患者调强放疗周期结束时,持续改进小组组长对检查情况进行统计分析,发现找出存在的问题,对共性问题进行处理,统一组织培训,再次改进,并启动下一个PDCA循环,将解决方案的好方法和措施进行标准化。召开小组会议,与成员沟通、研究分析、讨论总结问题存在的根本原因,并形成整改意见、提出整改措施,完善优化调强放疗体位固定、定位、摆位治疗、摆位误差测量记录、患者心理辅导等方案,对未解决的问题及时处理,并将持续改进措施运用到下批患者放疗中,对疑难问题及新发现的问题纳入到下一个PDCA循环来解决,见图3,大环带小环,小环保大环,互相促进,推动大循环,阶梯上升式循环,每转动一周,质量就提高一步,每次PDCA 的循环解决一个新问题,与时俱进促进持续改进。

图3 PDCA循环螺旋式上升示意图Fig.3 Spiral ascending diagram of PDCA circulation
1.3.3 评价方法和指标在电子射野影像系统中,以治疗计划系统的数字重建图像为参考图像。勾画出数字重建图像、射野图像的边框,相同的解剖标记点。在侧位图上,用骶尾骨、坐骨大切迹作为标记点;正位图以耻骨联合上缘、耻骨联合和小骨盆的两侧界线为标记点。首先,进行边框的重合,然后进行解剖结构配准。两正位图像的中心十字重合度,即为两者在左右(X)、头脚(Y)方向的摆位误差;两侧位图像为前后(Z)方向的摆位误差。每位患者疗程内隔天拍摄测量l 次,见图4和图5。将实施前、后的摆位误差进行比较,并进行统计学分析。

图4 正位EPID图像与DRR图像比较Fig.4 Comparison of front EPID image with DRR image

图5 侧位EPID图像与DRR图像比较Fig.5 Comparison of lateral EPID image and DRR image
1.3.4 数据处理使用SPSS19.0软件进行数据统计分析,采用配对t检验方法,符合正态分布的计量资料用均数±标准差表示,P<0.05为差异有统计学意义。
2 结果
实施前,30例患者摆位180次,拍正位、侧位射野图像360张,测量出每位患者在X、Y、Z 3个方向上的摆位误差,X 方向,1 次最大摆位误差为15 mm,摆位误差≥10 mm 4次;Y方向,1次最大摆位误差为14 mm,摆位误差≥10 mm 6 次;Z 方向,1 次最大摆位误差为6 mm。计算出每位患者在X、Y、Z 3 个方向上摆位误差的平均值和标准差。X方向,红色小三角形表示每位患者摆位误差的平均值,红色线段表示多次摆位的标准差;Y 方向,绿色小圆形表示每位患者摆位误差的平均值,绿色线段表示多次摆位的标准差;Z方向,深蓝色小五角星表示每位患者摆位误差的平均值,深蓝色线段表示多次摆位的标准差。见图6。
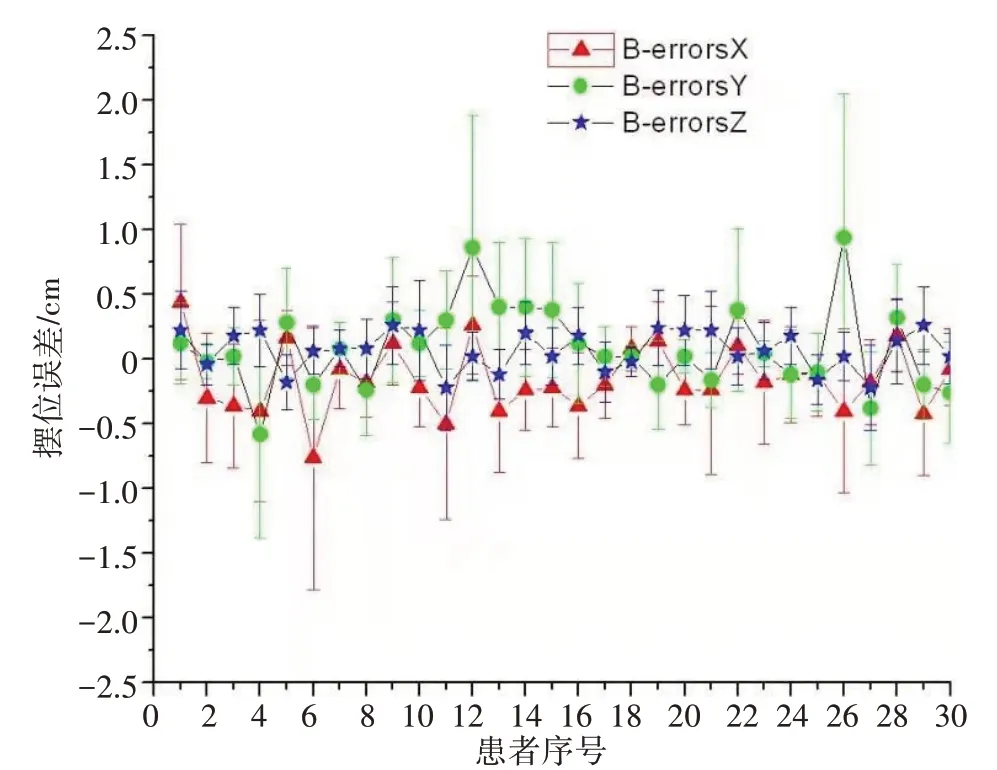
图6 PDCA循环实施前的摆位误差图Fig.6 Set-up error diagram before implementation of PDCA circulation
实施后,30例患者摆位180次,拍正位、侧位射野图像360张,测量出每位患者在X、Y、Z 3个方向上的摆位误差,30 例患者所有摆位误差都小于10 mm。计算出每位患者在X、Y、Z 3 个方向上摆位误差的平均值和标准差。X 方向,浅蓝色小三角形表示每位患者摆位误差的平均值,浅蓝线段表示多次摆位的标准差;Y 方向,桃红色小圆形表示每位患者摆位误差的平均值,桃红色线段表示多次摆位的标准差;Z 方向,军色小五角星表示每位患者摆位误差的平均值,军色线段表示多次摆位的标准差。见图7。

图7 PDCA循环实施后的摆位误差图Fig.7 Set-up error diagram after implementation of PDCA circulation
PDCA 循环管理实施后的X、Y、Z 方向摆位误差均优于实施前摆位误差,差异有统计学意义(P<0.05),见表1。
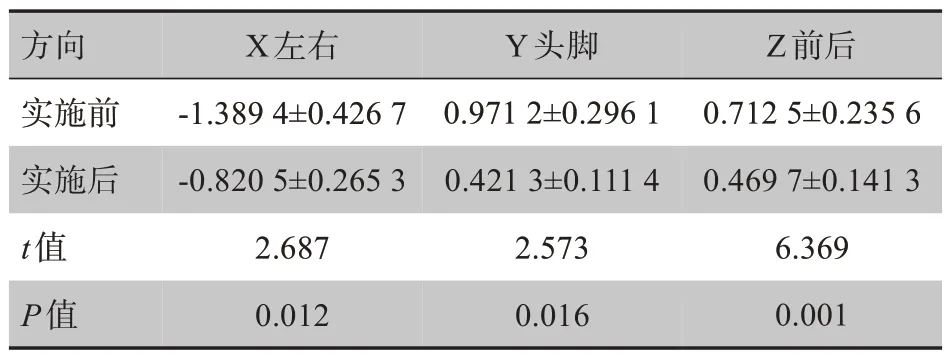
表1 PDCA循环实施前和实施后X、Y及Z方向的摆位误差比较(mm)Tab.1 Comparison of set-up errors in X,Y and Z directions before and after implementation of PDCA circulation(mm)
3 讨论
虽然直肠癌调强放疗提高了肿瘤治疗增益比[12-15],但实施过程一般需要30 d,时间较长。治疗次数的增加,特别是低位直肠癌患者,会引起尿道刺激、下消化道反应、放射性皮炎等症状,同时每次治疗前,需要保持膀胱充盈的一致性[16],有可能会导致患者在每次治疗时,坚持时间更短,使摆位难度增加,降低了体位的重复性。摆位是影响调强放疗的关键步骤,摆位误差直接影响剂量分布,影响疗效[17]。学者们一直在致力于减少摆位误差,提高摆位的准确性[18-20]。虽然在治疗计划设计时已充分考虑了直肠癌患者调强放疗摆位误差,但是摆位误差存在不确定性,因而靶区剂量不能完全得到保证,正常组织受照射剂量也可能增加。
PDCA 循环是管理学中的一个通用模型,是能使任何一项活动有效进行的一种合乎逻辑的工作程序,特别是在质量管理中得到了广泛的应用[21]。PDCA循环就是按照Plan(计划)、Do(执行)、Check(检查)和Action(改进)这样的顺序发现问题、解决问题,从而进行质量管理,并且循环不停止地进行下去的科学程序,要求把各项工作按照作出计划、计划实施、检查实施效果,然后将成功的纳入标准,不成功的留待下一循环去解决的工作方法。本文以医师、护士和医技组成的放疗摆位持续改进小组,对直肠癌调强放疗摆位误差可能产生的进程实行全面监控,提出直肠癌调强放疗摆位误差显著降低的持续改进目标、实现目标的计划与措施;计划执行前进行人员培训,在实施过程中,严格按计划执行、对照检查,研究分析是否达到预期效果,通过鱼骨图法,从人、机、料、法、环、测等方面找原因,通过检查找出问题,然后将总结出的经验制定成标准,形成制度和规范。改进阶段是PDCA循环的关键。因为处理阶段就是解决存在问题,总结经验和吸取教训的阶段。该阶段的重点又在于修订标准,包括技术标准和管理制度。没有标准化和制度化,就不可能使PDCA 循环转动向前。在完成一个PDCA 循环后,再针对调强放疗过程中出现的问题进行下一个循环,通过不断改进,进一步降低直肠癌调强放疗摆位误差。本研究实施前、后直肠癌调强放疗摆位误差,在X 方向分别为(-1.389 4±0.426 7)mm、(-0.820 5±0.265 3)mm,Y方向分别为(0.971 2±0.296 1)mm、(0.421 3±0.111 4)mm,Z 方向分别为(0.712 5±0.235 6)mm、(0.469 7±0.141 3)mm,差异有统计学意义(P<0.05)。本研究达到了预期结果与目的,证明在直肠癌调强放疗中应用PDCA 循环进行质量保证与控制能降低摆位误差。
以医师、护士和医技组成的放疗摆位持续改进小组认为,PDCA 循环让思想方法和工作步骤更加条理化、系统化、图像化和科学化。其特点是:套小环、小环保大环、推动大循环;不断前进、不断提高;门路式上升。但PDCA中不含有人的创造性的内容,只是让人如何完善现有工作,这导致惯性思维的产生,习惯了PDCA的人很容易按流程进行工作,因为没有什么压力让他来实现创造性。所以,寻求最大程度降低直肠癌调强放疗摆位误差是医师、护士和医技等放射肿瘤学工作者努力的方向。
