慢性继发性内脏痛*
2021-06-29胡永生,林夏清,赵倬翎等
一、内脏痛的背景
源于内脏器官的疼痛是临床上常见的病症,也是病人寻求治疗的主要原因。流行病学显示,慢性内脏痛是慢性疼痛的重要组成部分。例如,社区调查显示,人群中有25%的人患有间歇性腹痛,20%的人患有反复发作性、慢性胸痛,14.8%的女性患有盆腔疼痛。肠易激综合征是反复发作性腹痛的常见原因,其患病率为10%~25%。功能性胃肠道疾病占所有胃肠病的30%~40%。女性在月经周期内的原发性痛经会引起腹部或盆腔的剧烈疼痛,有超过50%的月经期女性会受到影响,其中10%在月经期无法正常工作,且有至少30%接受治疗的痛经病人疗效差。许多患有子宫内膜异位症的女性患有继发性痛经和慢性盆腔疼痛,约15%的生育期女性受到这些疾病的影响。这些疼痛对生活的影响要比疾病本身还大。慢性继发性内脏痛(chronic secondary visceral pain, CSVP) 综合征通常不是孤立发生的,而可能是在其他慢性疼痛状态下发生的。因此,病人可能出现多种内脏痛综合征(如慢性胃炎和痛经)或伴有慢性内脏痛和其他与内脏无关的慢性疼痛综合征。例如,纤维肌痛经常与其他几种内脏痛疾病共同存在。美国国会和美国国立卫生研究院最近创造了一个新的术语:“慢性重叠疼痛状态 (chronic overlapping pain conditions, COPC)”来描述慢性疼痛之间显著重叠的临床状态。慢性内脏痛综合征在COPC中更为常见。临床研究表明,继发性内脏痛综合征在多种疼痛并存的情况下,各种疼痛之间可能会彼此加剧。有证据表明,在患有COPC的病人中,治疗一种慢性疼痛综合征(如继发性内脏痛)可使另一种疼痛状况改善。因此,从临床的角度来说,评估慢性继发性内脏痛综合征时,同时评估其他并存的不同类型的痛症非常重要。
由于不同COPC之间的病理生理学关系并不明确,ICD-11分类将对每个重叠状态都予以独立考虑。因此,我们应重点关注继发性腹痛的独立病因而非其他COPC。
内脏痛有其特定的症状表现。在其初始阶段大多数病人主要表现为深度组织模糊和不明确的疼痛感。疼痛感具有压迫性、收缩性或痉挛性,伴有明显自主神经系统症状,如恶心、呕吐、脸色苍白、出汗以及血压、心率和体温等生命体征的改变。疼痛常伴有情绪反应,如悲伤和焦虑。这些伴随症状以“标识符”(或ICD术语中的扩展码)编码。疼痛常投射到与受累器官神经支配相同的躯体结构(皮肤、皮下组织和肌肉),这种疼痛称为内脏牵涉痛(referred pain)。在分类中牵涉痛的编码是依据受累器官而定。
根据所累及的内脏,慢性内脏痛可导致轻度至重度的躯体功能障碍。因此,可能对病人日常生活和社交活动产生巨大影响,包括日常活动、人际交往、性生活、社会活动和有偿或无偿的工作等。
体格检查能够明确病人疼痛的具体解剖学部位,以及引起牵涉痛的特定器官。对牵涉痛区域皮肤的局部查体,可以发现是否存在皮肤和/或深部的感觉过敏、痛觉过敏或痛觉超敏。例如,伴有或不伴有局部敏感性增高的牵涉痛。
依据受累脏器的不同,一些辅助检查对明确诊断十分必要(如血液生化分析、内镜和影像学检查等)。
治疗慢性内脏痛的复杂程度取决于疼痛是原发性还是继发性。慢性继发性内脏痛需要对疼痛机制和受累结构进行针对性治疗。治疗应该是多学科和多模式的,治疗方法涉及心理干预、物理治疗、综合医学方法和药理学治疗等多种方式。药物治疗包括镇痛药、作用于内脏痛致病机制的药物如抗痉挛药或疼痛调节剂(如三环类抗抑郁药、加巴喷丁)以及5-羟色胺和去甲肾上腺素再摄取抑制剂度洛西汀等。
二、分类系统的必要性
ICD-10将可能引起慢性内脏痛的疾病分别归入循环系统、呼吸系统、消化系统以及泌尿生殖系统疾病中,这些疾病需要与慢性内脏痛相互区分。虽然这些疾病常伴有疼痛,但这两者并不完全相关,发生在以上几个系统的很多疾病都被证实伴有或不伴有疼痛(如子宫内膜异位症)。相反,在很多情况下,即使基础疾病已经被成功治愈,慢性疼痛可能依旧持续存在。ICD-10对慢性继发性内脏痛的认识并不充分,也没有对其进行详细的分类。一个改良并且系统的慢性内脏痛分类应该认识到:一旦疼痛变为慢性,就应该被认为是一种疾病,并且应得到充分的治疗。如果原发疾病被治愈,但慢性疼痛依然存在,那么应诊断为慢性继发性疼痛。但并不排除在后来的某些阶段,诊断为慢性原发性疼痛更为合适。在两种情况下,最适合的治疗应是多种方式联合应用,旨在减少疼痛、改善功能和生活质量。
三、IASP 特别工作组的分类倡议
为了从整体上改善慢性疼痛,特别是对慢性内脏痛的表述,国际疼痛学会(IASP)成立了特别工作组,与世界卫生组织 (WHO) 紧密合作,以建立一个更具系统性的慢性疼痛新分类。同时也与国际功能分类 (International Classification of Functioning,ICF) 结合,ICF认为应该对每一位病人进行疼痛评估。该版本于2016年在疼痛门诊进行了连续病例的现场测试,并作为2017年WHO正式测试一致性的一部分。
四、慢性内脏痛的分类
慢性疼痛定义为3个月以上的持续性、反复发作性疼痛。选择这个定义是因为诊断标准清楚明了且没有歧义。这个界定范围与广泛使用的临床标准一致,并且涵盖了很大一部分相关病症。ICD-11对于慢性内脏痛的分类考虑到了先前建立的慢性内脏痛综合征的分类系统(如原发性内脏痛综合征的罗马标准,以及间质性膀胱炎和膀胱疼痛综合征的标准)。ICD-11新的慢性疼痛分类将为所有慢性疼痛综合征提供一个伞形分类系统。
1.慢性内脏痛的总体框架
慢性内脏痛常局限在头颈部、胸部、腹部、骨盆区域,这里的躯体疼痛位置与特定内脏器官的典型牵涉疼痛模式相对应。慢性内脏痛与慢性头痛和口面部疼痛以及肌肉骨骼疼痛一样被分为慢性原发性和慢性继发性疼痛。慢性原发性和继发性内脏痛常与显著的情绪困扰(如气愤、焦虑和沮丧)和功能障碍(每天的生活都受到干扰、参与感减少和对认知的影响)相关。严重疼痛通常伴有情绪低落,而对预后产生不利影响,反之良好的适应力和乐观的心态可能会减少慢性疼痛带给病人的负面影响。如果慢性疼痛考虑存在多种病因,并且确实来源于内脏,且未发现潜在内脏病理改变,则可以诊断为慢性原发性内脏痛(chronic primary visceral pain,CPVP) ,而任何其他慢性继发性内脏痛都不能更好的解释症状,例如持续性炎症、血管机制、机械因素和慢性内脏癌痛引起的慢性内脏痛(癌痛另有专门章节讨论)。即使有确定的生物或心理因素,除非任意诊断之一能够更好地解释症状,否则诊断为慢性原发性内脏痛也是适合的。
2.慢性继发性内脏痛的分类
慢性继发性内脏痛是指持续性或反复发作的来自头、颈、胸部、腹部、盆腔中内脏器官的疼痛。慢性继发性内脏痛常与情绪、认知、行为障碍相关,通常有高度相关的病因,否则,诊断为慢性原发性疼痛更合适。慢性继发性内脏痛的结构分类见图1。所有慢性继发性内脏痛症状在ICD-11基础层中有完整概述,请参阅相关补充资料 (http://links.lww.com/PAIN/A658)。
通过对病人的查体确定疼痛区域和特定器官的神经分布区域的解剖学定位一致。其他辅助检查则取决于疼痛所波及的器官部位和原发疾病所致疼痛机制。
治疗原则主要包括治疗疼痛本身(症状学治疗)和去除能够识别的或可能的基础疾病。有关内脏疾病的专科医师(如内科、妇科、泌尿科、消化科专科医师等)、疼痛医师、心理医师和理疗医师等多学科会诊可能对复杂的病情有帮助。对症治疗(如痛经)首选药物主要为非甾体类抗炎药 (NSAIDs)或对乙酰氨基,或者使用疼痛调节剂(如加巴喷丁或三环类抗抑郁药)。阿片类药物可用于短期的急性疼痛和特定时期的慢性疼痛,但至少每3个月重新评估一次,如果疼痛不能被有效控制,应根据现有的指南用药,根据疾病或累及的器官,针对不同的基础病因或病理进行治疗。但是,治愈基础疾病有时并不能缓解相关的慢性疼痛。
有三种主要机制可能引起慢性继发性内脏痛,它们同时也是慢性继发性内脏痛分类的依据:持续炎症、血管机制、机械因素。
WHO加入了一个“其他”分类来涵盖列表中未被详细列出的疾病。如果慢性内脏痛与癌症及其治疗相关,则列入慢性癌痛;如果是术后或外伤后引起,则列入对应的章节。如果是神经源性内脏痛,则列入慢性神经病理性疼痛更适合,例如低于脊髓损伤节段的去神经传入性疼痛。
持续炎症、血管机制和机械因素这三部分可再细分为四个区域:头颈部、胸部、腹部、盆腔。
(1)持续炎症引起的慢性内脏痛 (chronic visceral pain from persistent inflammation, CVP-pi)
这类慢性继发性内脏痛是由内脏持续的炎症引起,可以是感染性、非感染性或自身免疫性。通过特定检查方案以排除某些潜在的病因(如机械因素或血管因素)。诊断炎性症状的检查应包括生物学检验(血液、血清指标包括炎性指标、血沉、C反应蛋白);细菌感染指标包括中性粒细胞白细胞增多症等;特异性免疫/自身免疫指标包括抗中性粒细胞胞浆抗体、双链DNA;其他体液的感染指标(如支气管分泌物、尿液、粪便、阴道分泌物、胸膜、心包和腹膜体液)和影像学检查如X线、超声、CT或MRI可能会用于排除大部分内脏痛的继发因素。同样地,内镜检查、膀胱镜检查和妇科专科检查(如宫腔镜检查和相关区域的生物学活检)可能也有助于找出内脏痛的大部分原因。在一些严重病例中,尽管做了详尽的检查,但病因仍不明确,可采取诊断性的手术(如腹腔镜)。
持续炎症引起的慢性内脏痛的特殊治疗包括药物(抗生素、抗病毒、抗真菌或抗寄生虫治疗)、免疫调节剂(如糖皮质激素类和生物制剂)和手术(如子宫内膜异位病损消融术)。
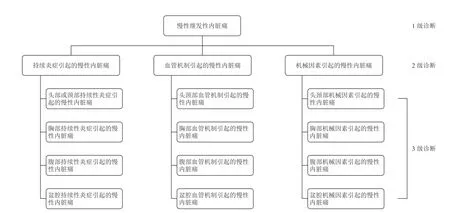
图 1 慢性继发性内脏痛的总体框架
头部或颈部持续性炎症引起的慢性内脏痛由头部或颈部持续性炎症发展而来,包括白塞病、韦格纳肉芽肿病、克罗恩病、慢性咽炎或慢性扁桃体炎等。
胸部持续性炎症引起的慢性内脏痛由胸部持续炎症发展而来,大多来自于心血管系统(如慢性心包炎)、呼吸系统(如慢性胸膜炎)和上消化道(如感染性食管炎、食道溃疡、嗜酸性食管炎、或胃食管反流性疾病导致的非心源性胸痛)的炎性疾病。
腹部持续性炎症引起的慢性内脏痛由腹部持续炎症发展而来,大多来自炎性胃肠疾病(如食管炎、胃炎、十二指肠炎、溃疡性结肠炎、克罗恩病、慢性胰腺炎、慢性阑尾炎和复发性憩室炎)。感染后肠病可与慢性疼痛有关,自身免疫性炎症(如系统性红斑狼疮和白塞病)也可以表现为包含慢性疼痛的消化道症状。
盆腔持续性炎症引起的慢性内脏痛由盆腔持续炎症发展而来,可能来自子宫内膜异位症、复发性膀胱炎和尿道炎、克罗恩病、溃疡性结肠炎、慢性输卵管炎和卵巢炎、慢性盆腔炎性疾病、宫颈炎、复发性或慢性阴道炎和慢性前列腺炎。
(2)血管机制引起的慢性内脏痛 (chronic visceral pain from vascular mechanisms, CVP-vm)
这类慢性继发性内脏痛的病因是由于供给头颈部、胸部、腹部、盆腔脏器的动脉或静脉血管的改变,或是其他部位(如四肢)的血管功能障碍或病变所致。血管机制引起的慢性疼痛可能是由于动脉血管病变或系统性高凝状态、血管功能性变化或静脉血栓引起内脏器官供血不足导致。复发性镰状细胞病危机也属于这一类。血管机制引起的慢性内脏痛可发生在任何性别、任何年龄,但个别疾病可能在流行病学上更集中于某种性别或某个年龄段。辅助检查可包括影像学检查,例如多普勒超声、CT或MRI。也可以考虑使用CTA、MRA或直接血管造影。具体治疗主要针对潜在病因或病理改变,根据特定的疾病和器官选择不同的治疗方式,包括针对明确高凝状态的药物治疗,血管舒张药和手术(如心血管成形或血管消融)。对症治疗包括镇痛药(如NSAIDs类药物)、阿片类药物可在处理一些急性或慢性情况中使用,例如子宫内膜囊肿出血或炎症性疾病(如克罗恩病)。
头颈部血管机制引起的慢性内脏痛可来源于如颈动脉瘤引起的压迫效应。
胸部血管机制引起的慢性内脏痛与复发性或慢性缺血性心脏病,主动脉夹层和胸主动脉瘤等有关。
腹部血管机制引起的慢性内脏痛可以由多种疾病引起,包括慢性血管性肠病,例如,肠系膜绞痛、血管炎综合征、肠系膜上动脉综合征和正中弓状韧带综合征。脉管炎,即与自身免疫性结缔组织病相关(如结节性多动脉炎)应被编码为持续炎症引起的慢性内脏痛。
盆腔血管机制引起的慢性内脏痛可来自亚急性缺血性结肠炎和髂动脉动脉瘤。
(3)机械因素引起的慢性内脏痛(chronic visceral pain from mechanical factors, CVP-mf)
这类慢性继发性内脏痛源于:①空腔脏器游走性梗阻(如结石)或狭窄,伴有梗阻上段扩张;②韧带和血管对内脏器官的牵拉;③内脏的外部压迫。机械因素引起的慢性内脏痛可发生于任何性别、任何年龄的人群,但个别疾病可能在流行病学上更集中于某种性别或某个年龄段,这取决于原发病的流行病学特点。例如,胆结石在生育期女性中常见,有些疾病发生于特定性别的人群(如卵巢韧带牵拉)。检查可能包括相关血液化验、X线、超声、CT和MRI扫描。有些情况下,可能需要腹腔镜检查来确定诊断。具体治疗方法包括治疗原发疾病或病理改变,可根据特定的疾病和器官而定。旨在消除导致慢性疼痛的机械原因,大多是介入性的治疗。这种治疗方法包括从用于泌尿结石的体外冲击波碎石术到所涉及结构的特定手术。对症治疗包括解痉药、NSAIDs类药物以及阿片类药物。
头颈部机械因素引起的慢性内脏痛可来自咽部或喉部狭窄,韧带或血管牵拉或咽部、喉部的压迫,例如甲状腺肿大。
胸部机械因素引起的慢性内脏痛包括食管、气管、支气管狭窄,包括韧带、血管、淋巴腺的牵拉。
腹部机械因素引起的慢性内脏痛来自器官的梗阻,例如结石梗阻胆道系统或肾输尿管系统、硬化性胆管炎、胃肠道梗阻或慢性肠道假性梗阻。另外,这个区域内的韧带和血管的牵拉可以导致慢性疼痛。
盆腔机械因素引起的慢性内脏痛包括梗阻引起的复发性尿绞痛,例如下尿路结石、输尿管扭转、肛门或直肠狭窄、输卵管韧带牵拉和对雄性或雌性生殖器官的压迫。
(4)其他慢性继发性内脏痛
在每一个分类级别中,WHO增加了“其他明确的”和“未明确”的剩余类别。“其他”类别用于属于同一类别但未单独表示的特定诊断。在这个级别的慢性内脏痛分类类别中“其他慢性继发性内脏痛”将是慢性继发性内脏痛诊断的总称,既不是持续性炎症,又不是血管机制,也不是机械因素。此类别可能有助于未来整合疾病,以防确定了新的条件,就必须重新决定疾病的分类类别。例如最近在胃肠道中已经鉴定的神经退行性疾病,可能被列入其他慢性神经痛和其他慢性继发性内脏痛中。“未明确”类用于编码那些因可用信息不足以得出特定诊断的疾病。
五、讨论
慢性继发性疼痛编码的意义在于与那些能够引起慢性继发性疼痛的各类疾病结合使用。疾病本身应有常规编码,在这一章中只编码伴随疾病的慢性内脏痛。值得注意的是,与慢性继发性肌肉骨骼性疼痛类似,疼痛的程度并不完全与疾病的严重程度相关。但是,疼痛基本是与疾病相关的,否则应归属于慢性原发性内脏痛的编码。对于很多病例的慢性继发性内脏痛而言,原发病被成功治愈后疼痛可以好转。但是,有很多疾病都是慢性的,疼痛被治愈还需要系统的治疗(如溃疡性结肠炎或子宫内膜异位症)。在这些病例中,慢性继发性内脏痛的诊断编码可能是一个重要的指向,即慢性疼痛应接受多方面的治疗来降低疼痛程度、提高生理功能和生活质量。如果慢性内脏痛持续存在,并且与其他内科疾病完全无关,那么应将诊断改为“慢性原发性内脏痛”。
慢性内脏痛的编码在那些原发病治愈后慢性疼痛依然持续存在的病例中非常实用。在这些病例中,应停止使用原发疾病的诊断编码,而保留诊断慢性继发性内脏痛的编码。这标志着慢性继发性内脏痛本身成为一个需要特定治疗的疾病。在临床实践中,这可能意味着转诊至多模式治疗团队。例如有炎性肠病或慢性胰腺炎的病人,不论是否进行抗感染治疗,他们的疼痛会持续存在。
在各种内脏疾病中,发生疼痛的概率尚不清楚。拟议的慢性继发性内脏痛编码将有望带来更好的流行病学数据,从而可以为临床治疗指南提供指导。这些未来的指南很可能成为疾病特异性治疗、一般性镇痛治疗和针对特定疼痛机制的新疗法的一部分。
另一个值得注意的问题是,有些内脏痛病人腹腔中能找到病变,但此病变并不能解释病人的疼痛机制。此外,与疼痛相关的基础病变也很难提前预测,因此,两者之间可能是偶然巧合的发现。在这种情况下,Stratton和Berkeley提议其可能受子宫内膜病灶的神经支配,而不是由病灶的数量或位置所决定,这对于理解子宫内膜异位症病人疼痛具有重要作用。因此,尽管可以找到内脏痛中病变因素,可能也没有正确的阻断这种疼痛,还需要继续研究来明确这些问题。
此外,与疼痛相关的基础病变也常常很难提前预测。因此,如果慢性疼痛和潜在病因有因果关系,应重新分类为继发性疼痛。随着医学的不断进步,未来这些问题将得到阐明。实际上,一些目前被列入慢性原发性疼痛的疾病,可能会在找出潜在病因后归于慢性继发性疼痛分类中。
六、总结和结论
慢性内脏痛如果不能用慢性继发性内脏痛机制解释,则应归为慢性原发性内脏痛,其常与情绪、认知、行为障碍和潜在的功能障碍相关。然而,在慢性继发性内脏痛病人中也存在精神心理因素,慢性原发性内脏痛和慢性继发性内脏痛的特征由生物、心理、社会的相互作用决定。
慢性继发性内脏痛的发生可以由炎症、血管机制或机械因素引起。检查可以包括血液检查、影像学检查和腹腔镜检查。治疗应侧重于综合管理,尽可能的消除潜在的病因。此外,鼓励采用多模式来治疗慢性内脏痛,因为慢性疼痛通常与情绪、认知和行为障碍有关。
明确区分慢性原发性内脏痛和慢性继发性内脏痛将有助于简化诊断过程,并制订出更好的治疗方法和获得更准确的流行病学数据。
