微创光凝术联合超声乳化人工晶状体植入术治疗青光眼合并白内障的疗效观察
2021-05-22张立清陈晓红贾新兴
张立清 陈晓红 贾新兴
朝阳市第二医院眼科,辽宁122000
青光眼与白内障均为年龄相关性眼科疾患。国外统计数据显示,每年有超过20%白内障患者合并高眼压或青光眼[1]。随人口老龄化进程的加快,我国青光眼合并白内障的患病率上升[2]。且两者相互影响,青光眼加重白内障病情,白内障促进青光眼恶化,增加患者致盲风险[3]。目前对合并白内障青光眼仍以手术治疗为主,但单独采用抗青光眼手术可能加重白内障病情,不利于术后视力恢复;而单独行白内障手术无法根治青光眼,控制高眼压[4]。故多主张同时干预青光眼及白内障,行小梁切除术、房角粘连分离联合超声乳化人工晶状体植入术,以快速降低眼压,恢复患者视力。但传统抗青光眼术式有较高的浅前房、虹膜出血发生风险[5]。近年来发现,微创内窥镜下睫状体光凝联合白内障手术可避免传统抗青光眼术式滤过过强或不足问题,通过激光破坏睫状体突无色素上皮细胞,精准控制激光能量,改善滤过功能,安全性较高,可更好维持术后视力[6]。前期已发现微创内窥镜下睫状体光凝联合白内障手术较单纯白内障手术可获得更高的眼压降低幅度[7]。但联合术式对青光眼合并白内障角膜内皮细胞、前房功能的影响尚未完全阐明。本研究对近年来收治的97例(106眼)青光眼合并白内障患者的资料展开回顾分析,比较微创光凝术联合超声乳化人工晶状体植入术与传统小梁切除术联合超声乳化人工晶状体植入术治疗青光眼合并白内障的价值,以期为青光眼合并白内障微创治疗提供依据,报道如下。
1 对象与方法
1.1 对象选取本院2018年5月至2019年12月收治的青光眼合并白内障患者97例(106眼)。纳入标准:均眼科专科检查满足青光眼合并白内障诊断标准[8];2种或以上药物降眼压无明显效果或可降低眼压但不能达到满意降压效果,为持续发展性青光眼;存在一定范围视野缺损或短期内视野进一步损害;晶状体核硬度分级Ⅲ级及以上,伴功能性滤泡;最佳矫正视力(best corrected visual acuity,BCVA)≤0.5;对患者及家属履行告知义务;临床资料完善。排除标准:早期青光眼,经药物控制可达到靶眼压;视野无缺损或眼底杯盘比<0.6;白内障初期;既往有眼科手术史;合并其他眼病;近期有类固醇激素类药物应用史;眼轴过短或先天性眼球解剖结构异常;继发性青光眼;角膜瘢痕、混浊或角膜变性、营养不良或溃疡者;严重心肝肾肺功能不全者;严重脑血管病;存在任一手术禁忌者;全身恶性肿瘤;急慢性感染。按手术方式分为光凝组(51例,57眼,微创光凝术联合超声乳化人工晶状体植入术)与传统组(46例,49眼,常规小梁切除术联合超声乳化人工晶状体植入术)。
1.2 方法两组患者术前完善眼科检查,包括视力、眼压、裂隙灯、验光、前房角镜、视野、眼科A/B超、角膜内皮镜检查等,参照公式计算所需人工晶状体度数[9]。光凝组给予微创内窥镜(美国Ento Optiks E2型眼激光内窥镜系统)下睫状体光凝术联合超声乳化人工晶状体植入术。术前1 h复方托吡卡胺滴眼液点4次眼散瞳,消毒铺巾,开眼器开眼睑,术眼盐酸丙美卡因表面麻醉,先行透明角膜缘切口超声乳化人工晶状体植入术,于11∶00方位作2.2 mm透明角膜切口,2∶00方位作辅助切口,经前房注入粘弹剂,撕囊镊连续环形撕囊(直径5.5 mm),水分离,采用美国Alcon公司Laureate型超声乳化仪进行超声乳化处理,自动抽吸晶状体皮质,维持后囊膜透明及完整,自囊袋、前房注入粘弹剂,自透明角膜切口自囊袋内注入后房型可折叠人工晶状体。完毕后行微创内窥镜下睫状体光凝术,睫状沟深部注入粘弹剂,经透明主切口送入内窥镜探头,经瞳孔到达对侧虹膜后侧及睫状体囊袋间睫状体区,调节焦距确定可清晰成像,对睫状体突150°~180°范围实施连续光凝,光凝能量0.30~0.40 mW,光凝点数18~35次,曝光时间0.2~0.6 s,依据睫状体对光凝作用反应调节激光能量参数,若有爆破声适当降低光凝能量及时间,光凝无反应者适当提高激光能量及时间,内窥镜监视器见光凝睫状体变白,塌陷褶皱,无睫状突爆裂视为光凝成功,确定光凝反应有效后抽吸粘弹剂,经辅助切口注入平衡液平衡前房,水密切口,维持稳定前房深度,恢复眼压。术后常规给予妥布霉素地塞米松滴眼液点眼4周,配合局部应用非甾体类滴眼液如普拉洛芬滴眼液点眼8周抗炎、抗感染。
传统组给予传统小梁切除术联合超声乳化人工晶状体植入术。消毒铺巾,常规散瞳,盐酸丙美卡因表面麻醉,2%利多卡因球结膜浸润麻醉,距上角膜缘2 mm处弧形剪开球结膜5 mm,电凝止血,12∶00方位以上穹窿为基底结膜瓣作1/2巩膜厚度矩形巩膜瓣,分离至透明角膜缘内侧1 mm处,结膜瓣、巩膜瓣下置入丝裂霉素C棉片湿敷3~5 min,平衡液冲洗。穿刺刀自巩膜瓣下缘透明角膜1 mm处刺入前房,作长度约3.2 mm切口,9∶00方位作辅助切口,连续环形撕囊,水分离,超声乳化抽吸晶状体皮质,前房注入粘弹剂,囊袋植入后房型可折叠人工晶状体,抽吸前房粘弹剂,切除2.5mm×2.0 mm小梁组织,同时剪除虹膜周边及根部,10-0尼龙线缝合巩膜瓣,经侧切口注入平衡液平衡前房,水密切口,恢复前房深度及眼压,术后处理同光凝组。
1.3 观察指标参照文献[10]评估两组患者的手术效果。完全成功(满足以下任一要求):(1)眼压范围为6~21 mmHg(1 mmHg=0.133 kPa);(2)较术前眼压下降超过20%;(3)无需应用降眼压药物;(4)无严重眼部并发症。条件成功:术后仍需局部应用降眼压药物方可将眼压降低至完全成功标准。手术失败:术后局部应用3种或以上降眼压药物仍无法控制眼压,需行青光眼手术或出现严重眼部并发症或术后视力下降至无光感。并于术前、术后1 d、1周、1个月采用日本拓普康公司CT-800型非接触式眼压计监测眼压变化;于术前、术后1个周、1个月、6个月采用日本Topcon公司KR-1型全自动验光仪测定BCVA;德国Zeiss-Opton型裂隙灯测定前房深度;采用德国蔡司公司Humphrey750I型高级自动视野计观察平均视野损失情况;术前、术后6个月采用日本Topcon公司SP-2000型非接触式角膜内皮显微镜测定角膜内皮细胞丢失情况,记录角膜内皮细胞密度、内皮细胞变异系数、六角细胞比例。并统计两组手术并发症发生情况。
1.4 统计学分析数据分析采用SPSS 24.0软件包处理,眼压、BCVA、前房深度、角膜内皮细胞计数等计量数据经检验均满足正态分布及方差齐性要求,采用均数±标准差(±s)表示,重复测量计量数据采用重复测量方差分析(两两对比LSD-t检验),组内治疗前后配对t检验,组间独立样本t检验;计数数据采用构成比(%)表示,组间比较采用χ2检验,等级资料采用秩和检验,P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者的临床资料比较两组患者的性别、年龄、青光眼病程、晶状体核硬度分级、青光眼类型等资料比较,差异均无统计学意义(均P>0.05),见表1。
2.2 两组患者手术效果比较光凝组、传统组手术效果等比较,差异无统计学意义(U=0.121,P=0.907),两组条件成功率达100.0%,见表2。
2.3 两组患者手术前后不同时间眼压比较光凝组、传统组患者术后不同时间眼压均较术前降低,存在时间效应(F时间=240.592,P时间<0.001),但无组间及交互效应(F组间=0.611、P组间=0.544,F交互=1.213、P交互=0.300),传统组患者术后1 d眼压高于光凝组(P<0.05),其余时间点对比差异无统计学意义(P>0.05),见表3。
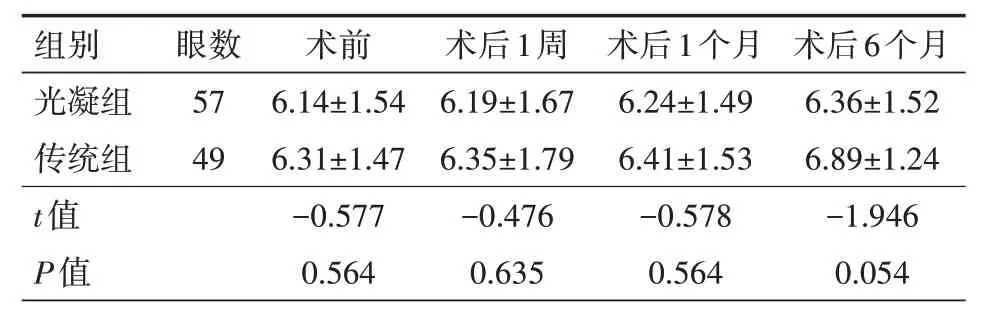
2.4 两组患者手术前后不同时间BCVA比较光凝组、传统组术后不同时间BCVA均较术前上升,存在组间、时间及交互效应(F组间=43.187、F时间=27.766、F交互=14.288,均P<0.001),光凝组术后1周、1月及6月BCVA均高于传统组(P<0.05),见表4。
2.5 两组患者手术前后不同时间前房深度比较光凝组、传统组术后不同时间前房深度均较术前上升,存在时间效应(F时间=70.644,P时间<0.001),但无组间及交互效应(F组间=0.308、P组间=0.736,F交互=0.793、P交互=0.454),见表5。
表1 两组青光眼合并白内障患者的临床资料比较表1两组患者的临床资料比较(±s)

表1 两组青光眼合并白内障患者的临床资料比较表1两组患者的临床资料比较(±s)
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术
?

表2 两组青光眼合并白内障患者的手术效果比较[眼(%)]
表3 两组青光眼合并白内障患者手术前后不同时间眼压比较(mmHg,±s)
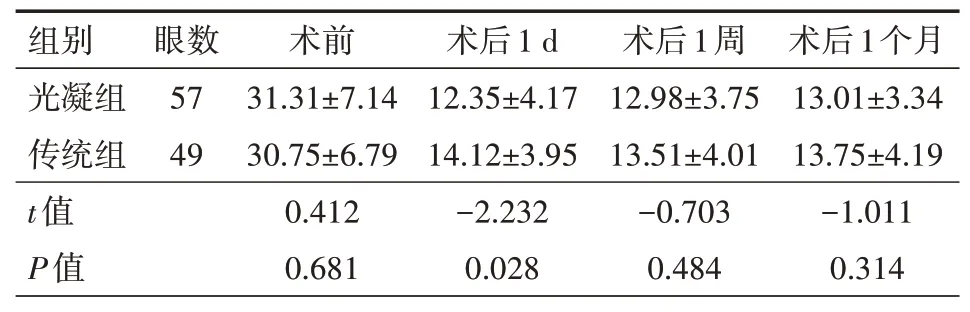
表3 两组青光眼合并白内障患者手术前后不同时间眼压比较(mmHg,±s)
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术;1 mmHg=0.133 kPa
?
表4 两组青光眼合并白内障患者手术前后不同时间BCVA(LogMAR)比较(±s)

表4 两组青光眼合并白内障患者手术前后不同时间BCVA(LogMAR)比较(±s)
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术;BCVA为最佳矫正视力
?
2.6 两组手术前后不同时间视野缺损情况比较光凝组、传统组手术前后不同时间视野缺损情况比较差异无统计学意义,无组间、时间及交互效应(F组间=0.056、P组间=0.945,F时间=0.186、P时间=0.831,F交互=0.093、P交互=0.911),见表6。
2.7 两组患者手术前后角膜内皮细胞丢失情况比较术前,两组角膜内皮细胞密度、内皮细胞变异系数、六角细胞比例比较差异无统计学意义(P>0.05),光凝组术后6个月角膜内皮细胞密度高于传统组(P<0.05),两组 术 后6个月,内皮细胞变异系数、六角细胞比例比较差异无统计学意义(P>0.05),见表7。
表5 两组青光眼合并白内障患者手术前后不同时间前房深度比较(mm,±s)

表5 两组青光眼合并白内障患者手术前后不同时间前房深度比较(mm,±s)
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术
?
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术
2.8 两组患者手术并发症发生率比较两组患者手术并发症发生率比较差异无统计学意义(P>0.05)。高眼压、低眼压均为一过性,大多数均自行缓解,前房纤维渗出、眼内炎经抗炎治疗后吸收,浅前房术后1月内基本恢复至正常,见表8。
3 讨 论
统计显示,青光眼合并白内障发生率在5%~35%之间,是成人致盲的重要原因[11]。目前认为青光眼、白内障相互影响的机制主要包括:(1)局部抗青光眼药物应用或滤过性手术、激光治疗等均可能加速白内障进展;(2)长期白内障可导致视力下降,尤其膨胀期白内障导致房水流出减少,影响视盘、视神经纤维层功能,造成视野缺损。故认为摘出白内障有助于控制青光眼眼压、改善患者视力[12]。对合并白内障的青光眼患者仍首选手术治疗。但单纯抗青光眼手术无法纠正白内障所致视力下降;单独白内障手术则无法控制青光眼术后眼压上升[13]。一般建议联合白内障超声乳化手术及青光眼滤过手术干预。但研究发现,上述联合术式虽可同时解决白内障引起的视力降低及青光眼所致的高眼压问题,但术后患眼恢复耗时较长,无法预测患眼滤量,可能导致滤过不足或滤过特异性增强等问题,增加手术并发症及眼内炎发生风险[14]。微创睫状体光凝术主要通过光凝睫状体减少房水生成,较传统巩膜睫状体光凝可在内窥镜直视下进行,准确定位睫状体,不受瞳孔大小及屈光介质影响,光凝范围精准,可明显减少周围组织损伤,降低传统非直视下光凝术视功能受损及眼球萎缩发生风险[15]。
表7 两组青光眼合并白内障患者手术前后角膜内皮细胞丢失情况比较(±s)

表7 两组青光眼合并白内障患者手术前后角膜内皮细胞丢失情况比较(±s)
注:光凝组采用微创光凝术联合超声乳化人工晶状体植入术,传统组采用小梁切除术联合超声乳化人工晶状体植入术;与同组术前比较,aP<0.05
?
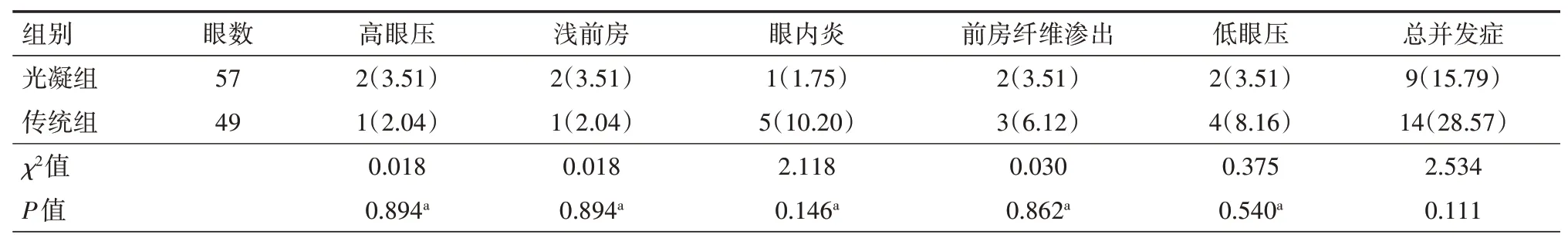
表8 两组青光眼合并白内障患者手术并发症发生率比较[眼(%)]
Cohen等[16]将内窥镜直视下睫状体光凝用于难治性青光眼治疗中发现可显著降低患者眼压,获得与小梁切除术相似的效果。最新研究显示,微创睫状体光凝联合超声乳化人工晶状体植入术有望同时解决白内障、青光眼问题,避免前期青光眼滤过手术缺陷[17]。但也有观点指出,光凝术近期降眼压效果不及传统小梁切除术[18]。本研究发现,两组术后不同时间眼压均下降,但光凝组术后1 d眼压较传统组高,与上述观点相似,考虑光凝主要通过破坏睫状体减少房水生成,降低眼压,但受早期激光热效应影响,眼压降低不及小梁切除术明显,故术后早期降眼压效果不及传统组,但两组术后1周、1月眼压相似,提示两者整体降眼压效果相当。在手术效果方面,两组条件成功率达100.0%,支撑陈琳等[19]结论,说明两种术式均可有效降低眼压、促进视力恢复,疗效相似。
但两种术式对青光眼合并白内障视力改善效果尚存在一定争议。部分认为此两种术式均可促进术后视力恢复,效果相当[20]。但也有观点认为,光凝术配合超声乳化手术更能改善青光眼合并白内障患者术后视力[21]。本研究中,两组术前BCVA接近,但术后不同时间光凝组BCVA较传统组高,支撑以上后者结论,考虑与微创联合术式在控制眼压的同时可快速恢复及改善视力,可减少手术创伤,提高滤过手术质量,更利于稳定前房、改善瞳孔阻滞,促进视力恢复;且微创术式不受屈光介质、瞳孔大小影响,可实现精准光凝,减少周围组织创伤,对视功能损害小,更能促进术后早期视力恢复。本研究还发现,光凝组术后不同时间房水深度与传统组相同,术后不同时间视野缺损范围相似,这与夏沁韵等[22]提出光凝术早期无法扩大前房深度的结论存在差异,提示微创光凝术联合超声乳化人工晶状体植入术不会增加早期眼压上升及前房阻滞风险,对早期视力恢复无影响。此外,本研究还发现,两组对角膜内皮细胞功能影响基本相似,但光凝组术后6月角膜内皮细胞密度较传统组高,提示微创光凝联合超声乳化人工晶状体植入术对角膜内皮细胞功能影响更小,支撑李继英等[23]研究结果,考虑微创术式可减少角膜周围内皮细胞功能受损,减少眼内炎发生风险,抑制角膜内皮细胞丢失。另外,在并发症方面,本研究发现,光凝组眼内炎发生率略低于传统组,但数据比较差异无统计学意义,这与Lin等[24]提出的光凝术眼内炎明显低于常规小梁切除术的结论存在一定的区别,可能与本组样本量有限造成数据统计偏差有关,分析传统组眼内炎发生风险较高的原因主要为该术式术眼滤过量无法预测,更易出现滤过不足或过强等问题,增加短期眼内炎风险,影响手术效果。
综上所述,微创光凝术联合超声乳化人工晶状体植入术治疗青光眼合并白内障效果与传统小梁切除术联合超声乳化人工晶状体植入术相似,但前者更能促进患者术后视力恢复,对角膜内皮细胞功能影响更小,且该术式创伤更小,通过2.2 mm透明角膜切口即可完成激光光凝,同时可实现超声乳化人工晶状体植入,无需扩大切口,更微创;且通过睫状体激光光凝可避免早期术后眼压过低,但无法快速将术眼眼压降低至较低范围,不适应于晚期青光眼。此外,该术式较传统小梁切除术产生眼内炎症反应更小。但有观点提出,微创睫状体光凝术后被破坏睫状体可能再生,重新产生房水[25]。但本研究随访时间较短,存在一定的局限,后期需继续延长随访时间观察微创光凝术联合超声乳化人工晶状体植入术治疗青光眼合并白内障的更远期效果。
利益冲突:作者已申明文章无相关利益冲突。
