胸腔镜手术对非小细胞肺癌患者SAA、IL-2R及T淋巴细胞的影响
2021-04-24梁建伟孙滕张昊
梁建伟 孙滕 张昊
非小细胞肺癌(Non small cell lung cancer,NSCLC)是起源于支气管粘膜或腺体的恶性肿瘤疾病,包括腺癌、大细胞癌及鳞状细胞癌等类型[1]。研究指出,NSCLC 的抑制性比较强,其倍增时间较短,恶性程度非常高[2]。目前临床治疗NSCLC 以手术为主,传统的手术多以大切口为主,对患者造成的创伤较大,手术风险和难度也随之提升[3]。随着胸腔镜技术的发展与成熟,其逐步应用于NSCLC 的临床治疗中,且广受好评。临床实践显示,胸腔镜手术治疗NSCLC 具有创伤小、恢复快及安全性高等优势,关于其对患者创伤指标、免疫功能及生活质量也有良好的影响[4]。本研究就胸腔镜手术对NSCLC 患者血清淀粉样蛋白A(serum amyloid A,SAA)、白细胞介素-2 受体(interleukin-2 receptor,IL-2R)及T 淋巴细胞等的影响进行分析,以期为临床治疗提供新的思路,现报道如下。
1 资料与方法
1.1 一般资料
分析本院2019年2月至2020年1月收治的200 例NSCLC 患者的临床资料。遵循医嘱要求根据不同的治疗方法分为胸腔镜组和传统组。胸腔镜组106 例,男性60 例,女性46 例,平均年龄为(57.45±9.70)岁;病理类型:腺癌71 例,鳞癌35例。传统组94 例,男性53 例,女性41 例,平均年龄为(57.40±9.75)岁;病理类型:腺癌59 例,鳞癌35 例。本研究已获得本院医学伦理协会批准。
纳入标准:①均符合世界卫生组织非小细胞肺癌诊断标准[5],肿瘤直径<5 cm;②肺门处最大淋巴结直径<1 cm;③临床资料无丢失或缺损,所有研究对象均签署知情同意书;④血液系统功能正常。排除标准:①合并冠心病、高血压、糖尿病史者;②合并意识障碍、神经功能异常者;③合并肝、肾功能异常者;④合并免疫系统、血液系统及精神系统等疾病者;⑤入组前有肺部手术史或放化疗史者;⑥无手术禁忌者。
1.2 治疗方法
传统组采取外侧开胸手术:患者取健侧卧位,全麻下行双腔气管插管,术中健侧单肺通气。于第4 肋间或第4 肋间外前侧或第5 肋间下叶后外侧作一20~25 cm 切口,切开肋间肌,剪断肋骨,使用肋骨撑开器撑开肋间10~20 cm,将肺叶切除,采用切割缝合器缝合术中血管及支气管,肺动静脉采用丝线双重结扎,术毕逐层关闭手术切口。
胸腔镜组采取全胸腔镜手术:患者卧位及麻醉方式同传统组,术中健侧单肺通气。于腋中线第7~8 肋间作一长为1.0 cm 的切口,置入胸腔镜,将其作为观察孔。于腋前线第4 肋间下叶或第3 肋间中叶或上叶作一3 cm 长的切口,作为主操作孔;于腋后线第7~8 肋间或第9 肋间作一1.0 cm 长的切口,作为副操作孔。在胸腔镜直视下于操作孔置入乳突钩,将皮肤及皮下肌肉组织牵开。依据单向式肺叶切除理念进行操作,按由浅入深、由表到里的顺序,始终朝同一方向推进切除肺叶,整个手术过程不需反复翻动肺叶。采用腔镜直线切割缝合器对术中血管、支气管进行缝合,并对肺裂进行处理,术毕逐层关闭手术切口。同时,两组术中均行系统性肺门纵膈淋巴结清扫术+解剖性肺叶切除。
1.3 观察指标
1.3.1 T 淋巴细胞
包括CD4+、CD8+、CD4+/CD8+,抽取所有患者术前、术后2 d 及术后1 w 空腹静脉血3 mL,置入抗凝管、离心(3 000 r/min,10 min)取上清液,置于-80℃保存备用。取上述样品恢复至常温后,调整样品浓度至2×106/mL,予以加入100 μL 已经混匀的全血并漩涡混匀放置于避光处15 min,将BD溶血素1.5 mL 溶入流式管并于避光处孵育10 min直至完全透亮,再加入PBS 予以洗涤一次并进行离心(1 000 r/min,5 min),将上清液摒弃后再次加入PBS 洗涤2 次,洗涤完成后加入600 μL 的1%固定液,上机待检。应用FACSCalibur 型号(美国Becton Dicknson 公司)的流式细胞仪进行检测,严格按照试剂说明操作。
1.3.2 创伤指标
包括C 反应蛋白(C-reactive protein,CRP)和白细胞介素- 6(interleukin6,IL-6)、SAA、IL-2R,抽取所有患者术前、术后12 h 及术后72 h 空腹静脉血5 mL,离心(3 500 r/min,5 min,r=8 cm)后取分离血清,通过酶联免疫吸附法(Enzyme Linked Immune Sorbent Assay,ELISA)法测定两组CRP、IL-6、SAA、IL-2R 浓度,由北京美康生物技术研究中心有限责任公司提供检测所用的试剂,根据ELISA试剂盒说明书操作。
1.3.3 安全性
比较两组患者术后肺不张、肺炎、脓胸、切口感染、心律失常等并发症发生情况。
1.4 统计学分析
采用SPSS 22.0 软件进行统计分析,计量资料采用(±s)描述,两组间采用t检验,多组间采用方差分析;计数资料采用n(%)表示,采用χ2检验;以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组患者治疗前后免疫功能比较
两组治疗前CD4+、CD8+、CD4+/CD8+水平比较差异无统计学意义(P>0.05)。两组治疗2 d 后CD4+、CD4+/CD8+水平升高,CD8+水平下降,并于治疗1 w 后达到峰值(最低值);同时,胸腔镜组治疗后任一时间点CD4+、CD4+/CD8+高于传统组,CD8+水平明显低于传统组,差异均具有统计学意义(P<0.05)。见表1。
表1 两组治疗前后T 淋巴细胞水平比较(±s)Table 1 Comparison of T lymphocyte levels between the two groups before and after treatment(±s)
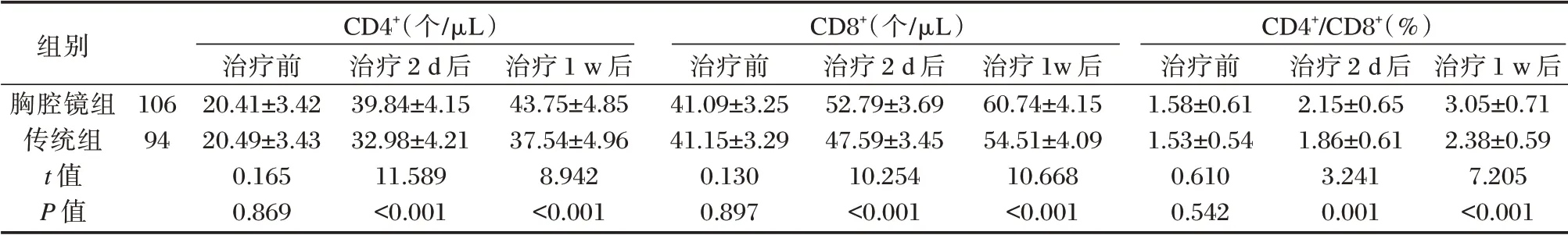
表1 两组治疗前后T 淋巴细胞水平比较(±s)Table 1 Comparison of T lymphocyte levels between the two groups before and after treatment(±s)
组别胸腔镜组传统组t 值P 值CD4+(个/μL)CD8+(个/μL)106 94治疗前20.41±3.42 20.49±3.43 0.165 0.869治疗2 d 后39.84±4.15 32.98±4.21 11.589<0.001治疗1 w 后43.75±4.85 37.54±4.96 8.942<0.001治疗前41.09±3.25 41.15±3.29 0.130 0.897治疗2 d 后52.79±3.69 47.59±3.45 10.254<0.001治疗1w 后60.74±4.15 54.51±4.09 10.668<0.001 CD4+/CD8+(%)治疗前1.58±0.61 1.53±0.54 0.610 0.542治疗2 d 后2.15±0.65 1.86±0.61 3.241 0.001治疗1 w 后3.05±0.71 2.38±0.59 7.205<0.001
2.2 两组患者创伤指标比较
两组治疗前CRP、IL-6、IL-2R、SAA 水平比较差异无统计学意义(P>0.05)。两组治疗12 h 后CRP、IL-6、IL-2R、SAA 水平升高,治疗1w 后各指标降低;同时,胸腔镜组治疗后各时间点CRP、IL-6、IL-2R、SAA 水平均低于传统组,差异具有统计学意义(P<0.05)。见表2。
表2 两组治疗前后CRP、IL-6、IL-2R、SAA 水平比较(±s)Table 2 Comparison of CRP,IL-6,IL-2R and SAA levels between the two groups before and after treatment(±s)
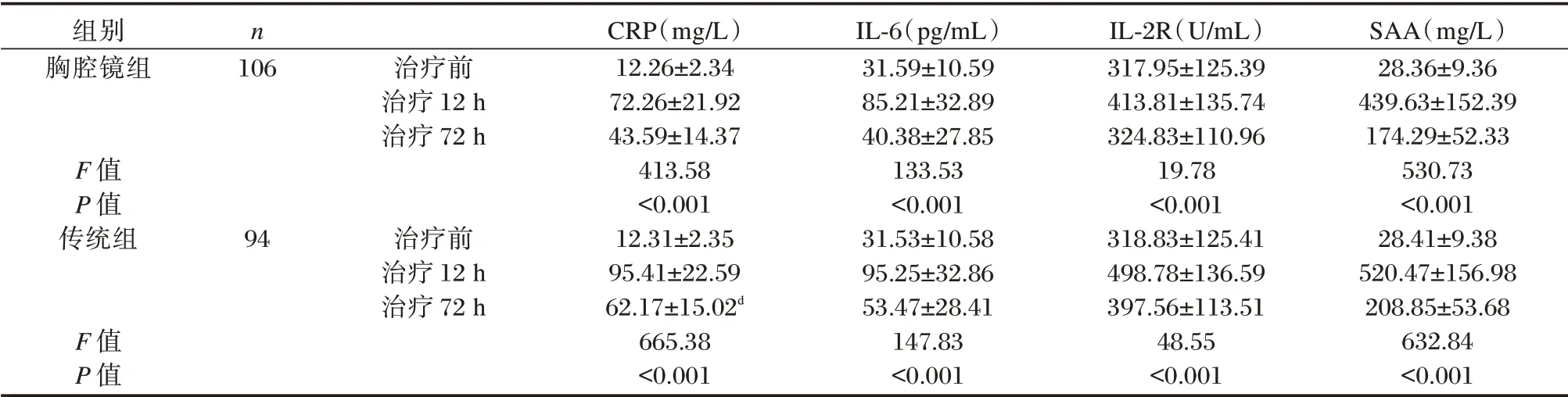
表2 两组治疗前后CRP、IL-6、IL-2R、SAA 水平比较(±s)Table 2 Comparison of CRP,IL-6,IL-2R and SAA levels between the two groups before and after treatment(±s)
组别胸腔镜组n 106治疗前治疗12 h治疗72 h F 值P 值传统组94治疗前治疗12 h治疗72 h F 值P 值CRP(mg/L)12.26±2.34 72.26±21.92 43.59±14.37 413.58<0.001 12.31±2.35 95.41±22.59 62.17±15.02d 665.38<0.001 IL-6(pg/mL)31.59±10.59 85.21±32.89 40.38±27.85 133.53<0.001 31.53±10.58 95.25±32.86 53.47±28.41 147.83<0.001 IL-2R(U/mL)317.95±125.39 413.81±135.74 324.83±110.96 19.78<0.001 318.83±125.41 498.78±136.59 397.56±113.51 48.55<0.001 SAA(mg/L)28.36±9.36 439.63±152.39 174.29±52.33 530.73<0.001 28.41±9.38 520.47±156.98 208.85±53.68 632.84<0.001
2.3 安全性
胸腔镜组术后并发症总发生率较传统组低,差异具有统计学意义(P<0.05)。见表3。
3 讨论
手术切除病灶是治疗早期NSCLC 的有效方案,可显著改善患者预后。近年来,胸腔镜手术在不断发展,在治疗NSCLC 中的应用日益广泛[6]。从技术层面上分析,胸腔镜手术是通过2~3 个操作孔,在电视影像监视辅助下完成过去由传统开胸进行的操作手术[7]。胸腔镜手术本质与传统手术的原理相同,但改变了传统的手术入路、分离步骤、结扎与缝合方式以及手术过程中的观察方式。由于在NSCLC 的治疗中,无需将肋骨撑开,因此胸腔镜手术具有较少的出血量、较轻的疼痛程度及较快的恢复速度等优势,易于患者接受[8]。同时,胸腔镜技术中运用微小的医用摄像头将胸腔内的情况进行放大,使得手术视野更清晰、灵活,有助于操作者有效观察到病变细微结构,判断手术切除范围,故该术式安全性优于传统开胸手术。在国外,Meghnem 等[9]研究报道了大量胸腔镜的手术经验,且证实了胸腔镜的可行性及安全性,受到大量临床外科医生的青睐。

表3 不同方法治疗的中央型肺癌两组术后并发症比较[n(%)]Table 3 Comparison of postoperative complications of 2 groups of central lung cancer treated with different methods[n(%)]
由于外科手术是对人体特殊的创伤方式,可引起机体急性期反应及免疫功能改变[10]。其中,B细胞为体液免疫效应细胞,当其受到刺激后,可产生IL-6、IL-2R、CRP、SAA 等炎性细胞因子。有学者比较了常规开胸手术与胸腔镜手术治疗肺癌的急性期反应,结果表明常规开胸手术患者血浆中细胞因子IL-6、IL-2R、CRP 等指标均高于胸腔镜手术组[11]。这与本研究结果一致,提示胸腔镜手术对机体创伤应激较小,有利于患者术后恢复。
研究认为,对NSCLC 患者使用胸腔镜手术治疗的影响主要集中在细胞炎性因子、免疫细胞功能等方面,而在机体的免疫功能中,T 淋巴细胞占有极为重要的地位[12]。外周血T 细胞亚群又分CD4+辅助/诱导性T 细胞和CD8+抑制性/细胞毒T 细胞,其中CD4+细胞可协助B 细胞分泌抗体和调节其他T 细胞的免疫应答,而CD8+细胞则常表现细胞毒活性,是主要的细胞毒效应细胞[13]。研究显示,普通开胸手术的巨大创伤严重削弱了免疫力,而胸腔镜手术创伤小,对机体免疫功能影响较小[14]。这与本研究结果相似,提示胸腔镜治疗可减少对机体免疫功能的损害,促进T 淋巴细胞免疫功能恢复[15]。此外,本研究结果显示胸腔镜组患者术后仍存在肺炎、肺不张及心律失常等并发症,因此术者还需具备丰富的胸腔镜下肺叶切除术经验及胸腔镜下缝合及打结技术,以降低并发症及风险发生。
综上所述,对于NSCLC 患者,采用全胸腔镜手术治疗创伤较小、安全性高,可有效改善患者创伤指标,且对机体免疫功能损害较为轻微,具有较高的应用价值。
