急性缺血性脑梗死患者并发脑微出血的危险因素分析及其与动态动脉硬化指数的关系
2021-04-23史冬梅杨兴东刘磊
史冬梅,杨兴东,刘磊
北京市海淀医院,北京100080
脑微出血由脑内微小血管病变所致,是脑微小血管损伤的标志,因而有学者推测脑微出血可能与脑卒中及认知功能障碍的发生发展密切相关[1]。研究显示,虽然脑微出血未对脑组织造成明显的占位性损伤,但仍可影响周围脑组织的正常血液循环,引发代谢紊乱,并进一步促进神经元凋亡,增加腔隙性脑梗死的发生风险[2]。近年来,随着医疗科技的发展,医学影像学也不断成熟和完善,尤其是三维快速场回波磁敏感加权成像技术(SWI)的应用,大大提高了脑微出血的检出率[3]。动脉硬化是心脑血管疾病的独立危险因素,针对血管顺应性及大血管硬化程度开展早期筛查工作,可有效预防心脑血管疾病的发生[4]。LI等[5]在2006 年提出了一项反映动脉硬化程度的新指标,即动态动脉硬化指数。目前关于脑微出血的研究多集中在引起小血管病的病因上,而动态动脉硬化指数是大血管病变的评价指标,关于脑微出血与大动脉硬化之间的研究非常少。本研究分析了急性缺血性脑梗死患者并发脑微出血的危险因素,并探讨其与动态动脉硬化指数的关系。现报告如下。
1 资料与方法
1.1 临床资料 纳入标准:①符合《中国急性缺血性脑卒中诊治指南(2014)》中的急性缺血性脑梗死诊断标准,并经颅脑CT 或MRI 检查证实;②临床资料齐全。排除标准:①由于外伤性、药源性等因素引发的急性缺血性脑梗死;②具有明确的脑外伤病史;③合并脑肿瘤、动静脉畸形、血管瘤破裂;④合并结缔组织疾病、结核等可能引起血管损伤的疾病。选取2018年3月—2019年3月我院收治并符合上述标准的急性缺血性脑梗死患者150 例,男91 例、女59例,年龄(66.7 ± 7.6)岁,发病至收治入科时间均<72 h。本研究通过医院伦理委员会审核,患者或家属均签署知情同意书。
1.2 脑微出血检查方法 150 例患者均进行MRI检查,SWI 应用静脉血氧水平依赖序列,矩阵为224×384,TE 为25 ms,TR 为50 mg,翻转角为 30°,采集1 次。脑微出血为SWI 序列上分布的直径为2~10 mm 的圆形或卵圆形低信号,周围未检出占位及水肿。按数量对脑微出血严重程度进行分级,未检出脑微出血病灶为0 级,检出1~2 个脑微出血病灶为1 级,检出3~10 个脑微出血病灶为2 级,检出脑微出血病灶>10个为3级。
1.3 动态动脉硬化指数评估方法 应用无创便携式ABPM 监测仪测定患者的24 h 动态血压,白昼每隔30 min安排1次测量,以8:00~22:00为监测时间段;夜间每隔1 h安排1次测量,以22:00~次日8:00为监测时间段。记录24 h 收缩压(SBP)、舒张压(DBP)、脉压差、心率,以SBP 为横坐标、DBP 为纵坐标,获取斜率。动态动脉硬化指数=1-斜率。
1.4 相关资料采集与分析方法 记录患者的临床资料,包括性别、年龄、合并高胆固醇血症、神经功能缺损评分、腔隙性脑梗死灶计数、动态动脉硬化指数、脑白质疏松程度评分、甘油三酯水平。脑白质疏松程度根据Fazekas等级评分法[6]分为0~3分,斑点样脑白质病变为1 分,斑块样脑白质病变为2 分,斑片样脑白质病变为3 分。采用SPSS22.0 统计软件进行数据分析。计量资料以±s表示,结果比较采用t检验;计数资料以例或率表示,结果比较采用χ2检验。比较急性缺血性脑梗死患者并发或未并发脑微出血患者的临床资料,对单因素分析有意义的数据进行多因素Logistic 逐步回归分析。动态动脉硬化指数与脑微出血分级的关系采用Spearman 等级相关分析法。P<0.05为差异有统计学意义。
2 结果
150例急性缺血性脑梗死患者中,并发脑微出血56例、未并发脑微出血94例。
2.1 患者并发脑微出血的危险因素分析结果
2.1.1 急性缺血性脑梗死并发与未并发脑微出血患者的临床资料比较 急性缺血性脑梗死并发脑微出血患者中男34 例(60.71%)、合并高胆固醇血症17 例(30.36%),未并发脑微出血患者中男57例(60.64%)、合并高胆固醇血症29 例(30.85%);二者比较P均>0.05。急性缺血性脑梗死并发与未并发脑微出血患者的计量资料比较见表1。
表1 急性缺血性脑梗死并发与未并发脑微出血患者的计量资料比较(±s)
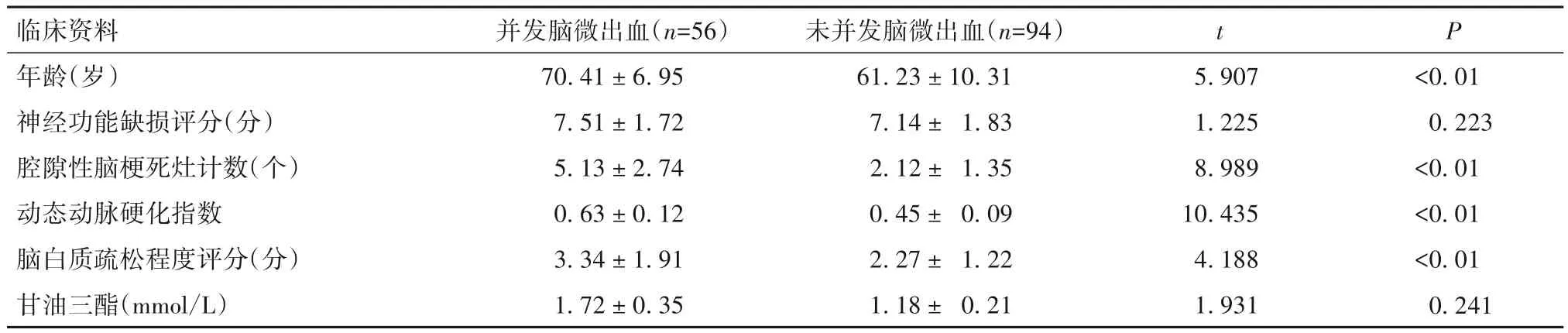
表1 急性缺血性脑梗死并发与未并发脑微出血患者的计量资料比较(±s)
临床资料年龄(岁)神经功能缺损评分(分)腔隙性脑梗死灶计数(个)动态动脉硬化指数脑白质疏松程度评分(分)甘油三酯(mmol/L)并发脑微出血(n=56)70.41±6.95 7.51±1.72 5.13±2.74 0.63±0.12 3.34±1.91 1.72±0.35未并发脑微出血(n=94)61.23±10.31 7.14± 1.83 2.12± 1.35 0.45± 0.09 2.27± 1.22 1.18± 0.21 t 5.907 1.225 8.989 10.435 4.188 1.931 P<0.01 0.223<0.01<0.01<0.01 0.241
2.1.2 急性缺血性脑梗死并发脑微出血的多因素 Logistic逐步回归分析结果 见表2。
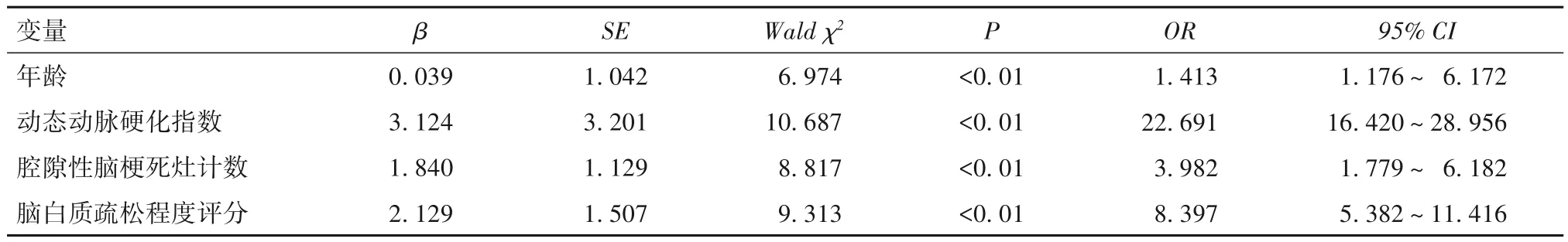
表2 急性缺血性脑梗死并发脑微出血的多因素Logistic逐步回归分析结果
2.2 动态动脉硬化指数与脑微出血分级的相关性分析结果 56例急性缺血性脑梗死并发脑微出血患者中,1级23例(41.07%)、2级25例(44.64%)、3级8例(14.29%),其动态动脉硬化指数分别为0.47 ±0.05、0.54± 0.18、0.62± 0.17。动态动脉硬化指数与脑微出血分级之间存在正相关关系(r=0.619,P<0.05)。
3 讨论
脑微出血是指经T2*加权和磁敏感加权成像等序列检查,显示出呈均质、圆形或卵圆形、边界清晰的信号缺失灶。组织病理学研究显示,脑微出血的信号缺失灶多为沉积的含铁血黄素,或吞噬了含铁血黄素的周皮细胞和巨噬细胞,此类细胞一般在毛细血管周围和细、小动脉周围聚集。近年来,随着核磁技术的进步,脑微出血检出率明显上升。脑微出血的发生率、分布部位、数目受多种因素影响,如高血压、糖尿病、高胆固醇血症、吸烟、肥胖等,这些危险因素与小血管病变高度相关,增加了脑微出血的风险[7]。既往关于动态动脉硬化指数、腔隙性脑梗死灶计数、脑白质疏松与脑微出血关系的研究较少。明确危险因素并分析其与脑微出血病情程度间的相关性,可为临床治疗方案的制定和预后评估提供参考依据。本研究结果显示,年龄、动态动脉硬化指数、腔隙性脑梗死灶计数、脑白质疏松程度评分升高是急性缺血性脑梗死并发脑微出血的独立危险因素。国内外多项研究表明,脑微出血的发生率随年龄升高呈上升趋势[7-9]。POLES 等[8]研究显示,>80岁的急性缺血性脑梗死患者脑微出血率高达35.7%,明显高于≤80 岁的患者。脑白质疏松、腔隙性脑梗死也与脑微出血的发生密切相关,与王会等[9]研究一致。原因可能与上述因素可引发脑内小动脉管壁变薄,诱导血管破裂、血液渗漏有关。
动态动脉硬化指数是一项临床新型的动脉硬化评估指标,该指数通过应用24 h 动态血压监测手段,收集一天内患者机体处于不同生理状态下的舒张压、收缩压数据,以舒张压作因变量、收缩压作自变量,绘制散点图,采用1 减去回归斜率的方式计算。动态动脉硬化指数无单位,数值介于0~1,越趋向于0 提示动脉弹性越好,越趋向于1 提示动脉硬化程度越重,能够很好地预测心血管疾病的发生与患者预后[10]。现阶段,脉搏波传导速度被认为是评估动脉硬化的金标准,但此项技术检测费用高昂,故临床应用受限。研究认为,动态动脉硬化指数优势在于可反映动脉硬化程度,同时也可呈现血压变异方面的信息,是一项对动脉系统进行综合评估的指标[11]。
既往研究中动态动脉硬化指数多作为大动脉硬化的评价指标,而脑微出血为小血管病变,两者似乎无明显相关性。HANSEN 等[12]研究结果显示,动态动脉硬化指数对脑卒中具有较好的预测作用。KLARENBEEK 等[13]以 1 542 名居民展开随访工作,结果显示动态动脉硬化指数对卒中及心血管疾病患者病死率的预测价值高于脉压差。相较传统评估动脉硬化程度的指标,动态动脉硬化指数的预测价值更为理想。研究指出,动态动脉硬化指数与颅内动脉狭窄程度及发生病变的支数之间均呈正相关关系[14-15]。本研究结果显示,急性缺血性脑梗死并发脑微出血患者动态动脉硬化指数明显高于未并发脑微出血者,同时动态动脉硬化指数与脑微出血分级呈正相关关系,充分证实其可用于脑微出血病情严重程度的评估[15]。分析原因,脑微出血多在微动脉瘤或小动脉周围分布,而高血压病可能增加了脑小血管病发生微动脉瘤和纤维透明样变性的风险,引起动态动脉硬化指数与脑微出血分级之间存在相关性。
综上所述,年龄、动态动脉硬化指数、腔隙性脑梗死灶计数、脑白质疏松程度评分升高是急性缺血性脑梗死患者并发脑微出血的独立危险因素,同时动态动脉硬化指数可用评估脑微出血患者的病情严重程度,为临床治疗方案的制定提供参考依据。
