胃窗超声造影与双重超声造影在胃癌分期及胃间叶源性肿瘤检出的临床价值
2021-04-21王国平徐丹丹陈胜民袁峰
王国平,徐丹丹,陈胜民,袁峰
(海口市人民医院,1.肿瘤放疗科;2.超声医学科,海南 海口 570208)
胃癌是一种常见的消化系统肿瘤,发生率及死亡率均较高,占肿瘤第二位。研究[1-3]发现,胃癌发病早期进行有效治疗可改善患者预后,且其预后状况与确诊时的病理分期密切相关。因此,在对胃癌患者进行早期诊断并准确分期对于指导临床治疗改善预后均有重要意义。胃间叶源性肿瘤指发生于胃壁的一种以消化道非上皮淋巴造血组织呈现梭形细胞分化为主的肿瘤,具有非定向动态分化、潜在恶性等特点,临床危害较大,对其进行准确诊断对于改善胃癌患者预后也具有积极意义[4]。目前,关于胃癌的诊断、分期及胃间叶源性肿瘤的诊断方法均存在弊端,如现行胃癌诊断措施包括X线钡餐、胃镜、CT及超声等,其中以胃镜能够获取组织进行活检而具有较高的临床应用价值,但临床对其准确率尚存争议[5]。胃间叶源性肿瘤虽然能够内镜检查,但无法明确隆起来源、肿瘤组织内部结构及周围淋巴结,借助超声内镜虽然可以观察内部结构,但对于体积较大的瘤体仍不能完全显示,且费用较高难以普及。因此,寻找一种操作简单、准确性高的诊断方式对胃癌以及胃间叶源性肿瘤进行诊断意义重大。胃窗超声造影和双重超声造影均为近年来临床应用逐渐增多的影像学诊断方法,但关于二者对胃癌及胃间叶源性肿瘤临床诊断研究较少。本研究旨在分别评估两种诊断方式对胃癌分期判断以及胃间叶源性肿瘤检出的临床价值,为临床提供参考。
1 资料与方法
1.1 一般资料
选择2013年2月至2014年4月海口市人民医院进行治疗的胃癌及胃间叶源性肿瘤患者73例。所有患者均经手术治疗,术中取病理组织活检,确诊为胃癌、胃间叶源性肿瘤。胃癌患者42例,其中男性31例,女性11例;年龄28~74岁,平均(55.4±8.4)岁。胃间叶源性肿瘤患者31例,其中男性22例,女性9例;年龄25~75岁,平均(54.7±9.1)岁。病理类型:胃癌中早期胃癌10例(隆起型2例,表浅型2例,凹陷型6例)和进展期胃癌32例(蕈伞型3例,溃疡型27例,浸润型2例),其病理类型低分化腺癌24例,腺癌II级7例,腺癌II-III级5例,腺癌I-II级4例,低分化腺癌伴黏液腺癌2例。31例胃间叶源性肿瘤病理类型中,胃间质瘤19例,平滑肌瘤3例,神经鞘瘤7例和梭性细胞瘤3例。胃癌与胃间叶源性肿瘤患者的性别、年龄等一般资料比较,差异无统计学意义(P>0.05)。
纳入标准[6]:(1)无其他严重疾病;(2)临床资料完整,无缺损或丢失;(3)均行胃癌根治术;(4)无肝肾功能障碍者;(5)既往无化疗、放疗治疗史。排除标准:(1)合并肝肾功能缺陷;(2)术后3个月内死亡者;(3)合并精神疾病者;(4)合并慢性系统疾病者。
1.2 检查方法
采用彩色多普勒超声诊断仪(LOGIQE9,美国GE公司),采用4C或C1-5探头,术前1周进行胃充盈超声检查,检查前要求患者空腹8~12 h,口服糊状“有回声”型胃肠超声助显剂500 mL,保持胃腔适度充盈条件下进行检查,患者分别取仰卧、左侧卧、右侧卧以及坐立位对患者贲门,胃底、胃体的小弯、大弯、胃窦以及幽门管进行扫描检查,观察胃壁是否增厚,及形态、边界,胃壁层次结构和胃周、腹膜后淋巴结肿大并对资料进行汇总分析和分期诊断。调节图像至造影模式状态,嘱咐患者保持呼吸平静,在患者肘部的浅静脉以较快速度注入声诺维 1.5 mL。之后开始进行动态存储,进行数据分析,同时观察肝、肾、腹腔、盆腔等器官的超声造影情况,必要时可进行二次注射声诺维,行二次造影检查。
1.3 评判标准
1.3.1 胃癌分期判断标准 胃癌T分期采用UICC(第六版)TNM分期标准[7],T1期肿瘤细胞侵入黏膜或黏膜下层,可见1~3层胃壁层次结构被破坏,呈现低回声改变,而呈现高回声的黏膜层完整;T2期肿瘤已侵入肌层或浆膜下层,1~4层胃壁结构被破坏,而第5层的高回声带光滑完整;T3期肿瘤侵袭已穿透浆膜层但尚未到达相邻器官,1~5层胃壁层次结构被破坏,第5层高回声带断续或消失;T4期肿瘤已开始侵袭相邻的组织器官(食管,十二指肠,胰腺,肝,脾以及横结肠和横隔等),可在病变部位探测到低回声或等回声突出浆膜层的高回声带侵入临近器官,且二者未呈现出明显的分界。
1.3.2 胃间叶源性肿瘤的超声判断标准 胃间叶源性肿瘤是指在胃壁黏膜下的实性肿瘤,有完整的包膜,内部回声均匀或略不均,可向胃腔或浆膜面凸出。肿瘤可向内侵袭黏膜下层,黏膜层表现为黏膜下层高回声及黏膜层低回声带出现断裂或消失,表面伴发溃疡的肿瘤可呈现“火山口”样;向外能够侵袭浆膜层、胃壁外结构,可表现为浆膜层断裂、消失,累及周围组织、器官。胃周有时可见肿大的淋巴结、较大肿瘤内可伴坏死、液化。
1.4 统计学分析
采用SPSS 20.0软件对数据进行分析。以病理诊断结果为金标准,比较胃窗超声造影和双重超声造影对胃癌分期的诊断与病理诊断结果的准确率,比较胃窗超声造影和双重超声造影对胃间叶源性肿瘤的检出率,采用χ2检验或Fisher精确检验比较两种方法诊断价值。P<0.05表示差异有统计学意义。
2 结果
2.1 胃窗超声造影对胃癌病理分期诊断与病理诊断结果比较
胃窗超声造影对T1期胃癌诊断准确率为55.5%,T2期胃癌诊断准确率为66.7%,对T3期胃癌诊断准确率66.7%,T4期胃癌诊断准确率为66.7%。见表1。
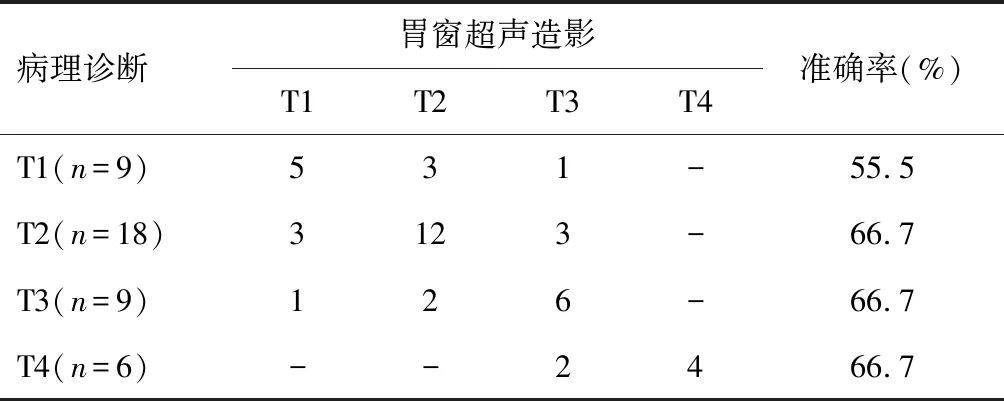
表1 胃窗超声造影对胃癌病理分期诊断与病理诊断结果比较
2.2 超声双重造影对胃癌病理分期诊断与病理诊断结果比较
超声双重造影对T1期胃癌诊断准确率为77.8%,对T2期胃癌诊断准确率为94.4%,对T3期胃癌诊断准确率88.9%,T4期胃癌诊断准确率为83.3%。见表2。
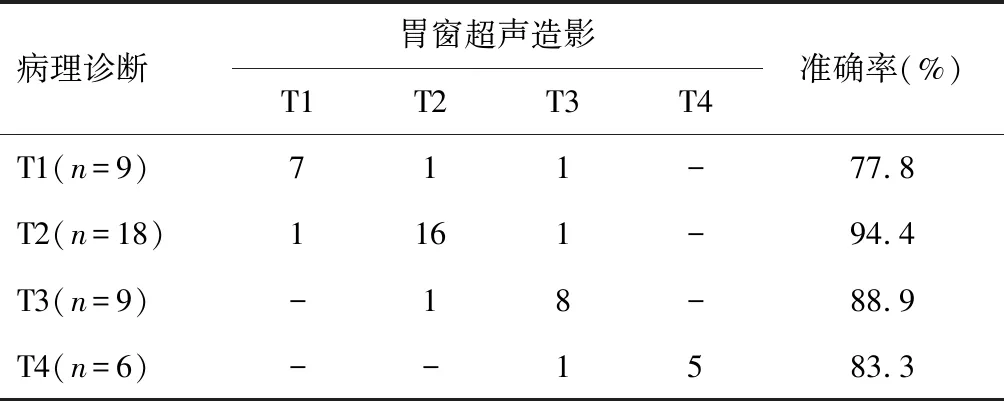
表2 超声双重造影对胃癌病理分期诊断与病理诊断结果比较
2.3 不同超声造影方法对胃间叶源性肿瘤、胃癌诊断价值比较
双重超声造影敏感性、特性性均高于胃窗超声造影(P<0.05)。见表3。
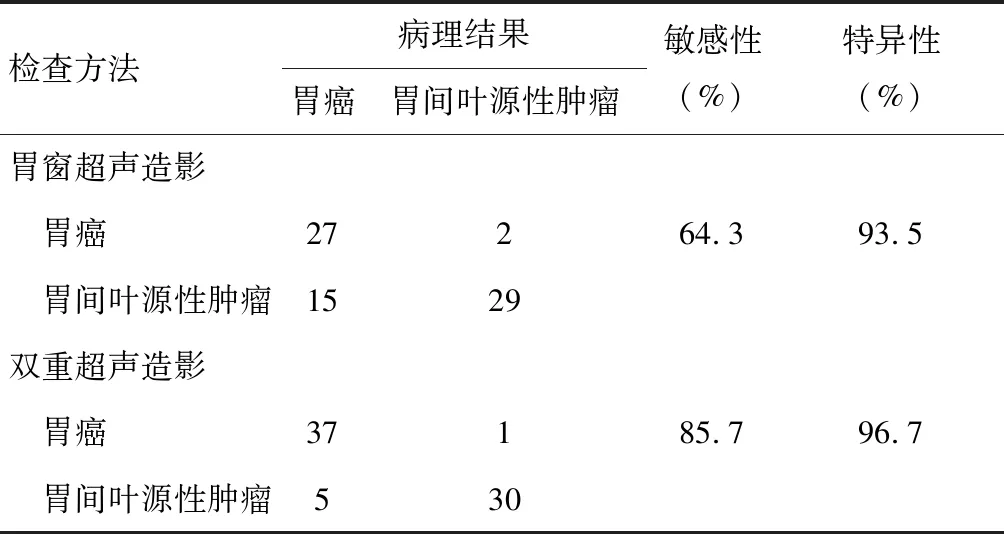
表3 不同超声造影方法对胃间叶源性肿瘤、胃癌诊断价值比较
2.4 两种诊断方法对胃癌病理分期及对胃间叶源性肿瘤诊断结果比较
胃窗超声造影对胃癌病理T分期诊断准确率低于双重超声造影(P<0.05),胃窗超声造影与双重超声造影对胃间叶源性肿瘤检出率比较,差异无统计学意义(P>0.05)。见表4。
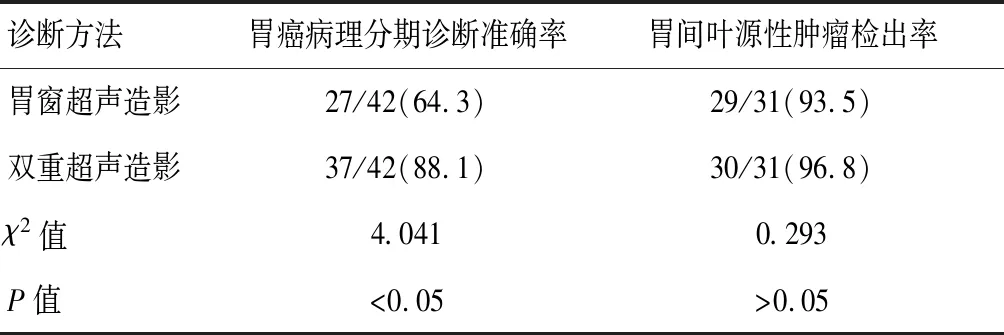
表4 两种诊断方法对胃癌病理分期及对胃间叶源性肿瘤诊断价值比较[n(%)]
3 讨论
随着近年来胃肠道肿瘤发生率的逐渐上升,临床关于胃肠道肿瘤诊断和治疗的相关研究也随之增加。胃镜是目前对胃癌的首选检查方法,且其能够进行组织活检,准确对胃癌做出诊断,但由于其仅能对胃黏膜表面进行观察,不能对胃壁层次结构,胃癌细胞浸润程度进行判断,也无法观察毗邻脏器组织是否已被肿瘤细胞侵袭,对于准确了解胃癌病理分期具有极大的限制[8]。临床研究[9]表明,对胃癌病理分期及癌细胞转移、侵袭情况进行准确判定对于指导临床治疗、评估预后有积极意义。同时,胃间叶源性肿瘤由于具有潜在的恶性化趋势,危险性较大,临床对其诊断治疗也应给予足够重视。近年来,胃窗造影及在其基础上实施的双重超声造影在临床应用逐渐增多,但关于二者对胃癌病理分期诊断的准确性及对胃间叶源性肿瘤检出情况的研究报道较少。
胃窗超声造影是通过患者口服充盈剂使胃腔充盈胃腔后再经腹部实施胃超声的一种检查方法,主要优势是通过口服充盈剂消除胃腔内原有的气体等其他对内容物对超声波的干扰以便使其能够顺利穿透,从而更加清晰的显示胃壁结构。双重超声造影则是在胃窗造影的基础上给患者静脉注入超声造影对比剂,其主要是在口服胃肠超声造影的基础上联合静脉超声造影进行检查,并可利用病灶部位血流灌注情况对胃肠疾病进行诊断。有研究[10]表明,双重超声造影既可很好地显示肿瘤组织,也可观察肿瘤组织的血流灌注情况,进而诊断胃癌及判断胃癌组织对胃壁的浸润深度等情况,其独特的显像效果和良好的重复性对于胃癌患者的诊断和临床分期具有良好的临床价值。
本研究结果表明,双重超声造影对胃癌病理分期总诊断准确率高于胃窗超声造影对胃癌病理分期诊断的准确率64.3%。其原因可能是肿瘤组织形成过程中产生的血管存在动-静脉瘘,血管壁平滑肌缺失,不存在正常血管的收缩、舒张过程,进而形成血流速度较快,在超声造影时瘤体较正常组织快速增强,注入的瘤体造影剂随血液流动也会较正常组织较快消失,声像图也会迅速弱化,如此依靠动态存储的声像图进行回放有助于阅片医师准确判别肿瘤细胞侵袭情况及周围组织是否发生肿瘤侵袭。特别是对T3和T4期胃癌患者,双重超声造影均可见造影剂突破浆膜层的动态过程,这是目前其他检查方法所不能达到的。另外,本研究使用的静脉超声造影对比剂声诺维不会渗透进入组织间质,更有利于肿瘤、非肿瘤组织的区分。此外,本研究对两种诊断方法对胃间叶源性肿瘤、胃癌的诊断价值进行了对比结果表明,双重超声造影的诊断敏感性显著高于胃窗超声造影(P<0.05),与既往研究报道相符[11-12]。提示双重超声造影检查对术前胃癌诊断的价值更高,其观察范围更大且无盲区,定位、定性和定形更为准确。
综上,双重超声造影对胃癌病理分期的诊断准确率和对胃间质叶源性肿瘤的检出率均较高,可在临床推广应用。
