早产儿应用Retcam 3小儿眼底成像系统进行眼底筛查的临床分析
2021-04-15陈金国方成崔晓媛葛品
陈金国 方成 崔晓媛 葛品
早产儿是当今围产医学研究的重要内容之一,近年来,国家二胎政策的开放,在辅助生殖技术的支持下,出现了越来越多的高龄产妇,同时新生儿重症监护室(neonatal intensive care unit)的建立,使早产儿存活率明显提高,尤其是极低出生体质量儿的发生率明显增高,我国极低出生体质量儿发生率占早产儿总数的11.7%[1],针对早产儿伴低体质量这一特殊人群,由于全身器官发育不完全,全身并发症多[2],需要对其各个器官可能发生的情况进及时干预,但目前对早产儿眼底的特点的文献报道少见,本文应用小儿广域眼底成像系统Retcam 3对早产儿眼底进行筛查分析,旨在探讨早产儿眼底病的发病特点,早期及时干预,减少儿童盲的发生,提高早产儿的生存质量。
1 资料与方法
1.1 一般资料
收集福建省妇幼保健院在2018年1月—2019年12月的早产儿共297例进行眼底筛查,早产儿诊断标准参照七年制《儿科学》教材[3],即出生孕周<37周(<259 d)。其中出生孕周25+5~36周,男性176例,女性121例,男女比例1.45:1,其中患有肺动脉导管未闭216例(72.7%),黄疸143例(48.1%),贫血125例(42.1%),支气管发育不良111例(37.4%),肺炎76例(25.6%),呼吸衰竭56例(18.9%)。
1.2 研究方法
早产儿准备检查前1 h禁饮,利用复方托吡卡胺滴眼液散瞳(永光制药;国药准字:H20066782;5 mL:25 mg),每5 min 1 次,共5次,每次点完后按压泪囊区3~5 min,瞳孔散大充分后,予0.5%盐酸丙美卡因滴眼液(Alcon;进口药品注册证号:H20160133;15 mL:75 mg)表面麻醉后,通过小儿广域眼底成像系统(Retcam 3)进行图像采集保存。检查项目均由同一位具有多年检查眼底经验的眼科医师完成。采集包括后极部,上方,下方,鼻侧、颞侧、鼻上、鼻下、颞上、颞下共9张图片。
1.3 观察指标

图1 早产儿视网膜病变
根据Egge氏法视网膜出血分级标准[4]进行出血分级。Ⅰ级:出血量少,仅限于视盘周围,出血呈散在的点状或线状;Ⅱ级:范围较广,单个出血斑直径小于视盘直径;Ⅲ级:出血范围广,单个出血斑直径大于视盘直径,有时可见视网膜前出血;Ⅳ级:出血涉及黄斑区或玻璃体积血。
根据2014年《中国早产儿视网膜病变筛查指南》[5]对早产儿视网膜病变分区分期标准,(1)病变分区:Ⅰ区是以视盘为中心,视盘中心到黄斑中心凹距离的2倍为半径画圆;Ⅱ区以视盘为中心,视盘中心到鼻侧锯齿缘为半径画圆;Ⅱ区以外剩余的部位为Ⅲ区。(2)病变分期:病变严重程度分为5期:1期在眼底视网膜颞侧周边有血管区与无血管区之间出现分界线;2期眼底分界线隆起呈嵴样改变;3期眼底分界线的嵴上发生视网膜血管扩张增生,伴随纤维组织增生;4期由于纤维血管增生发生牵引性视网膜脱离,先起于周边,逐渐向后极部发展;此期据黄斑有无脱离又分为A和B,A无黄斑脱离;B黄斑脱离。5期视网膜发生全脱离。
1.4 统计学分析
应用SPSS 22.0软件对数据进行分析,计量数据采用(±s)表示,对于计数资料使用(%)表示。
2 结果
2.1 基本情况
接受眼底筛查的早产儿共297例,其中检查眼底病变138例,阳性率达46.5%,其中视网膜出血和玻璃体动脉残留最多见,具体详见表1、图1、图2。
2.2 早产儿视网膜出血与颅内出血关系
早产儿发生视网膜出血有72例,发生率为24.2%,其中Ⅰ级37例,占早产儿视网膜出血51.4%,Ⅱ级21例,Ⅲ级9例,Ⅳ级5例,视网膜出血与颅内出血的关系,详见表2。

图2视网膜母细胞瘤
2.3 不同出生孕周和出生体质量与早产儿视网膜病变的关系
早产儿出现早产儿视网膜病变20例,发生率为6.7%,其中出生孕周≤28 W的早产儿视网膜病变发生率为22.6%,≤1 000 g的早产儿发生早产儿视网膜病变有25.7%,详表3、表4。
3 讨论
早产儿眼底的特点:早产儿眼底视乳头色泽蜡黄,边界欠清,呈竖椭圆形,视杯不明显,视网膜血管纤细,动脉与静脉比例约1:1,视网膜周边部未血管化,特别是颞侧近锯齿缘存在无血管区,黄斑中心凹反光不清,整个视网膜面色素偏少,偏红偏黄,常常可透见脉络膜血管。
早产儿眼底出血是早产儿最常见眼底病变[6],早产儿眼底出血的原因,一方面是新生儿特别是早产儿出生时一般都存在维生素K缺乏,缺成凝血酶原复合物生成减少,容易导致出血,包括眼底出血、颅内出血、皮肤、胃肠道等部位的出血。另一方面,早产儿出生后常常需要吸氧,因为血管发育不良,容易造成血管
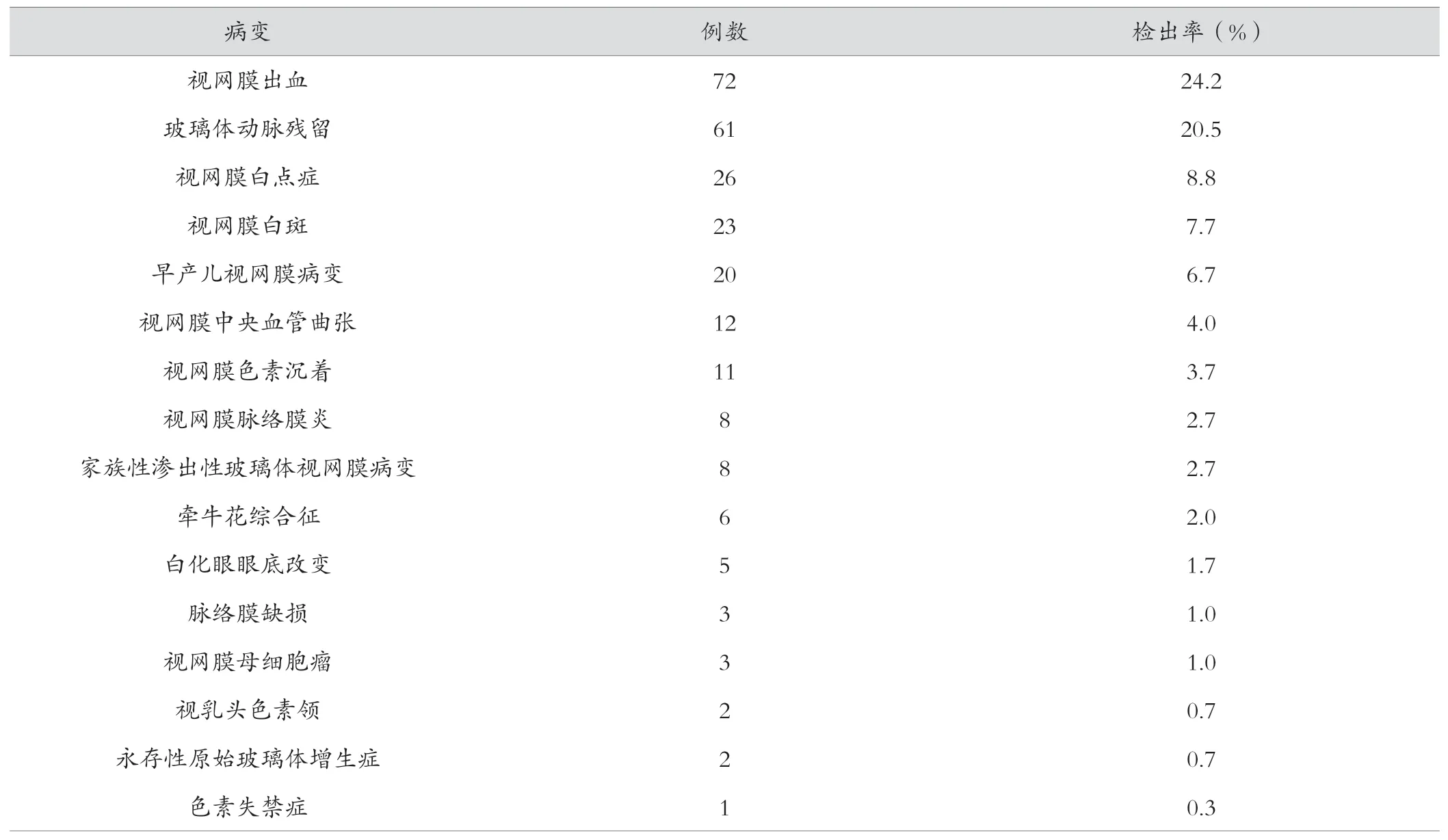
表1 早产儿眼底筛查结果(n=297)

表2 视网膜出血的分级与颅内出血的关系

表3 不同的出生孕周早产儿视网膜病变的发生率比较

表4 不同出生体质量早产儿视网膜病变的发生率比较
闭塞,引起缺氧,促使新生血管形成,导致出血[7]。本次研究发现,视网膜出血与颅内出血有明显的相关性,特别是Ⅲ级和Ⅳ级的眼底出血,颅内出血的发生率明显提高,达44.4%以上,临床上发现眼底Ⅲ级、Ⅳ级眼底出血,应高度怀疑颅内出血。早产儿的眼底出血一般预后良好,出血吸收后不留痕迹,但是由于早产儿黄斑区发育不良,黄斑区出血严重时,虽然随着时间推移,出血虽然吸收,但有可能损伤视力,临床上一些不明原因的弱视,可能是在新生时期的黄斑出血引起。本次研究的视网膜出血较高,达24.2%,而国内刘攀[8]等的研究中视网膜的出血发生率为12.2%,可能原因一方面因为本次研究对象是早产儿,相对足月儿,血管发育不良,眼底出血发生率增加[9],另一方面,由于针对早产儿的眼底检查,部分早产儿是多次进行眼底检查,可以发现早期和迟发型的眼底出血,所以检出率也较高。
早产儿视网膜病变是早产儿最常见致盲性眼病,是导致儿童盲的主要原因[10],与既往研究一致,出生孕周与出生体质量与早产儿视网膜病变的发生有明显关系,本次研究发现≤1 000 g和出生孕周≤28 W的早产儿视网膜病变发生率明显提高,故在临床工作中,针对这群早产儿必须密切对眼底进行检查,发现达阈值病变或阈值前1型,及时进行治疗,减少儿童盲的发生。本次研究的早产儿视网膜病变的发生率达6.7%,较既往研究较低,因为本次筛查对象是出生孕周<37周的早产儿。同时发现有2例早产儿视网膜病变发生介于2 000~2 500 g,出生孕周大于32周,不在指南筛查的范围内,虽然筛查结果是ROP2区1期Plus(-)和ROP2区2期Plus(-),密切随访发现2例,最终退行性改变,血管达周边部,没有发展出现重度早产儿视网膜病变,但是临床还是要结合早产儿在新生儿科的用氧情况等因素,必要对出生孕周大于32 W以及出生体质量大于2 000 g的早产儿进行眼底筛查。除早产儿视网膜病变,本次研究发现家族性渗出性玻璃体视网膜病变(FEVR),牵年花综合征,视网膜母细瘤(RB),永存性原始玻璃体增生症(PHPV),色素失禁症等其它可致盲眼病,虽然发生率不高,但是及时有效的治疗,可挽救视力,甚至挽救生命。
总之,Retcam 3这一类小儿广域成像系统[11-12],相对间接眼底镜,培训周期短,为早产儿眼底筛查提供了可能[13]。本研究提示在检查过程中发现Ⅲ级、Ⅳ级眼底出血需要高度怀疑颅内出血,同时对于出生体质量≤1 000 g和出生孕周≤28 W的早产儿可警惕出现早产儿视网膜病变的可能[14-15]。早期发现早产儿视网膜病变以及FEVR、RB等,早期进行有效的治疗,可避免儿童盲的发生,甚至挽救生命,具有良好的社会效应。
