1 例急性肾前性肾衰竭合并尿路感染患者的营养支持治疗及思考
2021-04-08于晓佳宋洪涛黄爱文中国人民解放军联勤保障部队第九医院临床药学科福建福州35005首都医科大学附属北京朝阳医院药事部北京0000
陈 清,陈 罡,于晓佳,宋洪涛,黄爱文 (. 中国人民解放军联勤保障部队第九〇〇医院临床药学科,福建 福州 35005;. 首都医科大学附属北京朝阳医院药事部,北京 0000)
急性肾衰竭患者的代谢和营养状态因致病原因、并发症、尿毒症轻重,以及水、电解质紊乱程度等因素的不同而变化。因此,合理的营养支持对于急性肾衰竭患者是一种有效的治疗手段,可使其在急性肾衰竭的情况下避免营养素的缺乏,从而保证机体重要脏器功能。目前虽已有关于急性肾衰营养指南推荐营养治疗方案,但未见有关急性肾前性肾衰营养支持治疗的具体治疗方案报道。另一方面,营养支持药师具备良好的医学和营养学基础,熟悉营养药品的特性和应用,可充分发挥专业技能,为危重患者的综合营养治疗管理提供全面的技术支撑和全程的药学监护[1]。美国肠外肠内营养学会也曾正式发布,营养支持药师在患者个体化营养支持方案的选择、调整及监测等方面的作用[2]。本研究就以作者参与1 例严重低蛋白血症合并尿路感染伴急性肾前性肾衰患者的营养治疗为例,探讨营养支持药师对急性肾前性肾衰合并尿路感染患者营养治疗方案的制订和调整,并试图探索出一个适合该类患者营养支持治疗的方案。
1 临床资料
患者,男,55 岁,身高178 cm,体重78 kg,BMI 24.62 kg/m2。因“间断发热15 d,尿少3 d”入院。2019-06-10,患者无明显诱因出现尿少,外院CT示:双侧集合系统及膀胱扩张积液;予放置导尿管后尿量每日可达2 000 ml,好转后带尿管出院。2019-06-18,患者出现间断发热,最高体温达39 ℃;4 d 后出现少尿,平均每日200 ml 左右;2019-06-25,我院急诊科以“间断发热,尿少”收入院。患者既往2016 年诊断2 型糖尿病、脑梗死(遗留精神异常)、痴呆、言语困难;无肢体活动障碍,常规口服阿司匹林和奥氮平,可自行饮食,但常有呛咳症状。血常规:白细胞计数(WBC)13.89×109/L、中性粒细胞 92.7%、淋巴细胞 5.7%、血红蛋白103 g/L。血生化:白蛋白(ALB)24.1 g/L、前白蛋白0.05 g/L、血糖(GLU)32.73 mmol/L、肌酐(CREA)661.1 μmol/L、钙1.40 μmol/L、磷3.66 mmol/L、钠154.3 mmol/L、钾5.2 mmol/L。尿常规: 尿白细胞100(++)/μl、尿蛋白500(++++) mg/dl。颅脑MRI:桥脑腔隙性脑梗塞(近期)、双侧额顶叶皮层下多发慢性缺血灶。腹部+盆腔CT: 骶前渗出及积液、双肾周炎性渗出、膀胱壁炎性改变。
入院诊断:急性肾功能不全、泌尿系感染、低蛋白血症、脑血管病:脑梗死后遗症、2 型糖尿病。
2 主要治疗经过与药学监护
2.1 营养支持治疗药学监护
患者因住院期间出现上消化道出血,暂停肠内营养喂养,且低蛋白血症,全身浮肿明显。D7 营养支持药师评估患者营养状况,建议启用肠外营养。D11 上消化道出血好转,在肠外营养液的基础上,联合肠内营养混悬液TPF 500 ml(750 kcal),80 ml/h泵入。D18 患者ALB 27.9 g/L,肠内营养喂养顺利,改为全肠内营养经鼻胃管喂养,予1 000 ml 肠内营养混悬液TPF,考虑患者低蛋白血症明显,额外摄入20 g 乳清蛋白粉(此时蛋白总摄入80 g/d)。D28 患者近期血糖偏高(15.21 mmol/L),将肠内营养混悬液TPF 1 000 ml(1 500 kcal,蛋白质60 g)换成肠内营养乳剂TPF-D 1 500 ml(1 350 kcal,蛋白质51 g),并继续静脉注射胰岛素,但患者出现胃肠不耐受,仅能摄入1 000 ml(900 kcal,蛋白质34 g),继续增加蛋白粉量至40 g(蛋白总摄入74 g/d)。D31 患者ALB 35.3 g/L,继续增加蛋白粉至60 g(蛋白总摄入94 g/d),D46 治愈出院。
2.2 抗感染治疗药学监护
患者入院时,T 38.5 ℃,痴呆状态,留置导尿管,考虑为导尿管相关尿路感染,给予头孢哌酮钠舒巴坦钠抗感染。D11 患者WBC 7.67×109/L,感染控制可,降阶梯治疗,将抗感染药物调整为头孢唑肟2g bid。D28 间断发热,WBC 12.72×109/L,降钙素原(PCT)0.18 ng/ml,褥疮分泌物培养出铜绿假单孢菌,药敏示左氧氟沙星敏感,抗感染治疗方案调整为左氧氟沙星氯化钠注射液(500 mg,qd,ivgtt)。D35 准备安排患者出院之际,患者T 38.5 ℃,WBC 13.37×109/L,尿培养提示粪肠球菌感染,药敏提示万古霉素敏感,抗感染治疗方案调整为注射用盐酸万古霉素(1g,q12h,ivgtt)。D46 患者未再发热,WBC 9.02×109/L,PCT<0.05 ng/ml,考虑治疗有效,一般状况良好,治愈出院。
患者具体用药及监测情况见图1,营养治疗过程及相关指标变化见表1。
3 讨论
3.1 启用肠外营养
D7 患者ALB 24.6 g/L,肌酐662.9 μmol/L,营养支持药师参与后考虑:①患者持续1 周3 次的血液透析。营养不良和蛋白质能量消耗是血液透析病人的常见并发症,并且与不良预后相关[3-4]。此外,2018 年,Kistler 等[5]就提出:接受血液透析治疗的患者对蛋白质和能量摄入的要求更高。②根据目前国际公认的住院患者营养风险筛查表(NRS2002)对该急性肾前性肾衰血液透析患者进行评价,其营养状况受损评分为3 分,疾病严重程度评分2 分,年龄评分0 分,总评分为5 分,提示存在高营养风险,应尽快给予营养支持。危重症患者急性胃肠损伤分级评为II 级,洼田饮水试验评为5 级。③患者处于急性肾前性肾衰竭的血液透析期间,三大营养物质处于中高代谢速率、低蛋白血症(白蛋白23.9 g/L)、电解质紊乱(钙1.40 μmol/L,磷3.66 mmol/L,钠154.3 mmol/L,钾5.2 mmol/L)、水溶性维生素(Vc、VB1、叶酸、VB12)的缺乏和代谢紊乱、微量元素(锌、铁、硒)缺乏。④2009 年ESPEN指南[6]提示:当下一阶梯不能满足60%目标能量需求达3~5d 时,应该选择上一阶梯。2017 年补充性肠外营养专家共识建议:NRS2002≥5 分的高营养风险患者,如果肠内营养在48~72 h 内无法达到60%的目标量及蛋白质需要量时,推荐早期实施补充性肠外营养[7]。因此,结合患者病情,营养支持药师提醒启用肠外营养。

图1 患者重要临床信息时间轴
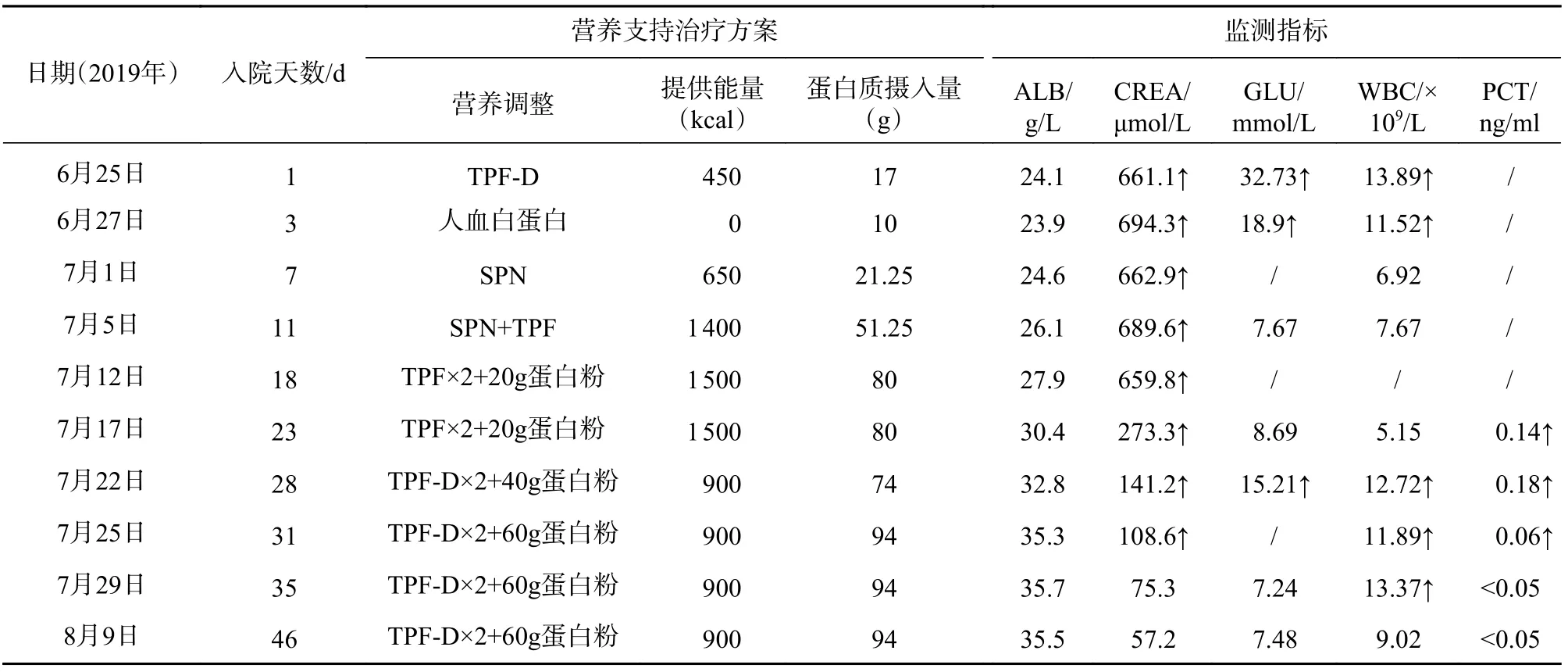
表1 营养治疗过程及相关指标变化
3.2 肠外营养支持向肠内营养支持的过渡
只要患者的胃肠道功能允许且可安全利用,应优先考虑为患者进行肠内营养支持[8]。患者粪便潜血转阴,上消化道出血已好转,考虑肠内营养可改善和维持肠道黏膜细胞结构与功能的完整性,防止肠道细菌易位,以促进内脏(尤其是肝脏)的蛋白质合成及代谢调节,并且肠内营养与肠外相比更符合生理。因此,降阶梯治疗,即在肠外营养液的基础上,加用肠内营养混悬液(TPF 1.5),密切关注肠内营养使用过程中的耐受性、并发症及患者血糖波动情况,并对患者进行用药宣教。
患者肠内营养喂养顺利,D18 再次降阶梯治疗,将“部分肠外营养(PPN)联合部分肠内营养(PEN)”过渡至“全肠内营养(TEN)”,给予肠内营养混悬液(TPF) 1 000 ml(1 500 kcal,蛋白质60 g)。
3.3 病情不同阶段的低热卡高蛋白营养支持方案
严重的蛋白质分解导致的负氮平衡是急性肾前性肾衰竭患者的一个重要特征。纠正负氮平衡应调整患者病情不同阶段的蛋白质及能量需要量:
(1)肾前性肾衰竭透析时:D18 患者白蛋白27.9 g/L,根据2009 年ESPEN 肾病指南[9]推荐血透的患者蛋白质摄入量应为1.2~1.4 g/(kg·d),2016 年ESPEN 肾病指南[10]推荐血透患者的蛋白质摄入量为1.2 g/(kg·d)。综上,对于肾前性肾衰竭的患者提倡给予高蛋白营养支持策略。该患者体重78 kg,每天蛋白质的摄入量应为93.6 g,而1 000 ml TPF1.5含有蛋白质60 g,因此,建议加用蛋白粉,并且首次给予20 g,同时,根据患者的耐受状态以93.6 g 作为总的蛋白摄入目标量逐渐增加;能量:按照35 kcal/(kg·d),此时患者摄入的能量占血透患者目标量的50%,也根据耐受性以2 730 kcal 为能量目标增加。
(2)肾前性肾衰竭停止透析后:D28 患者血糖偏高,医嘱将肠内营养1 000 ml 的 TPF1.5 换成1 500 ml的 TPF-D,并继续静脉注射胰岛素,但患者仅能耐受1 000 ml 喂养量,其仅能提供900 kcal 能量、34 g蛋白。但综合考虑,此时,①患者反复发烧,感染未得到控制,仍处于高分解代谢状态;②患者拒绝放置鼻空肠管,而通过鼻胃管不能耐受超过1 000 ml肠内营养喂养量,液体喂养量不能过多;③已停止透析,但肌酐141.2 仍异常,摄入过多蛋白质是否会增加肾脏负担,致肌酐出现回升,这是接下来的营养支持治疗方案制定的一个难点。此外,下空肠管需要较多的技术支持,且患者拒绝下空肠管。营养支持药师经查阅众多文献,找到2015 年Doig 报道的一项RCT 研究结果显示,急性肾衰竭病人经静脉额外补充氨基酸2.0 g/(kg·d),能使得肾小球滤过率增加,肾功能得到改善,并提出急性肾衰竭病人不应为避免或延迟透析治疗而限制蛋白质的摄入量[11]。因此,临床药师建议增加蛋白粉喂给量至40 g(蛋白总摄入74 g),呈现低热卡高蛋白营养支持模式。
(3)肾前性肾衰竭病情缓解期:在Wischmeyer的文章中[12]提及对于危重症患者不同阶段营养支持目标,提倡早期及全程高蛋白摄入,因此临床药师建议在病情缓解期能量无法达标的情况下继续高蛋白摄入。建议蛋白粉喂给至60 g(蛋白总摄入94 g),疗效见好,可见高蛋白摄入喂养方式并未加重患者肾脏负担,反而对肾功能的恢复有利。
4 小结与思考
过去认为供能不足时,机体将外源性氨基酸经糖异生途径转化为糖和酮体供能,从而导致机体无法有效合成蛋白质,强调了充足的非蛋白热量对蛋白质有效利用的重要性。此外,按过去的观点也认为肾功能不全的患者应降低蛋白质的摄入量,以免增加患者的肾脏负担。该例患者因液体摄入量受限,且患者拒绝放置鼻空肠管,故建议高蛋白摄入营养支持治疗方案,在此营养支持治疗过程中,蛋白质水平逐渐升高,且高蛋白摄入喂养方式并未加重患者肾脏负担,反而对肾功能的恢复有利。因此,建议在临床中对于老年以及中老年危重症急性肾前性肾衰竭患者避免刻意一味地追求高热卡,却忽略了高蛋白摄入的重要性;建议对于没有条件放置鼻空肠管的医疗机构或者拒绝放置鼻空肠管的患者,营养支持方案为:液体量≤1 000 ml,热卡摄入量可约为1 000 kcal(目标量的50%左右),蛋白质全程维持在1.2 g/(kg·d),这样的小体积低热卡高蛋白或许更能够维持临床可操作性,也避免了大容量液体增加了老年人的心脏负担,同时,高蛋白摄入喂养过程中不但未对肾功能造成影响,而且获得较好的临床结局及患者预后。当然,该营养支持方案仍需大样本前瞻性随机对照试验来进一步研究证明,并探讨其可能的机制。
