精细化护理在老年脑梗死伴吞咽障碍患者中的应用效果观察
2021-04-07宁蒙蒙
宁蒙蒙
(郑州大学附属洛阳市中心医院 神经内科,河南 洛阳 471000)
脑梗死是神经内科常见疾病,由于血液供应不足导致脑组织坏死,引发机体功能缺陷。吞咽功能障碍是最常见的并发症,患者因自主进食困难,易发生食物摄入不足的营养不良、呛咳、吸入性肺炎、窒息等,不仅使脑梗死治疗效果变差,甚至威胁患者生命安全。临床常采用抗胆碱能药物治疗,虽能改善基础症状,但长期疗效并不理想。有研究报道,专业化护理干预能改善吞咽功能障碍,提高治疗有效率[1]。精细化护理干预是将常规护理系统化、精细化,针对患者病情采取心理干预、康复训练等措施,从而提高患者治疗依从性和护理效率。本次研究对郑州大学附属洛阳市中心医院收治的126 例老年脑梗死伴吞咽障碍患者实施精细化护理干预,观察其临床效果。
1 资料与方法
1.1 一般资料
选取本院收治的126 例老年脑梗死伴吞咽障碍患者作为研究对象,按护理方式不同分为对照组和观察组,各63 例。对照组男37 例,女26 例;年龄64 ~81 岁,平均年龄(70.14±3.26)岁;按照洼田饮水试验分级[2]:吞咽功能中度障碍35 例,重度障碍28 例。观察组男39例,女24 例;年龄65 ~80 岁,平均年龄(69.87±2.83)岁,按照洼田饮水试验分级:中度障碍37 例,重度障碍26 例。两组患者一般资料无明显差异(P>0.05),具有可比性。本研究经医院伦理委员会审核批准。
纳入标准:脑梗死符合《中国急性缺血性脑血管病诊治指南(2010 版)》中的诊断标准[3];经头颅CT、MRI 或脑动脉血管造影检查确诊;吞咽功能障碍符合《吞咽障碍评估与治疗》中的诊断标准[4];洼田饮水试验分级均为中度和重度;所有患者知情同意。
排除标准:合并脑部其他病变者;因咽炎、食管炎、消化道恶性肿瘤等引起的吞咽功能障碍;合并胃肠道功能障碍者;合并脏器功能不全过代谢性疾病者;不能配合本次实验者。
1.2 方法
两组患者均给予常规治疗,包括降颅压、溶栓、神经营养剂等。
对照组在此基础上实施常规护理干预,关注患者体征变化,包括血压、血脂、体温等,调控病房温湿度,指导用药。
观察组在对照组基础上采用精细化护理干预。具体实施:①及时了解患者心态变化。针对焦虑、抑郁等负性情绪,通过沟通疏导,向患者介绍病理知识和成功案例,提高治疗依从性;②注重患者营养需求。饮食以优质蛋白、高维生素食物为主,选择易吞咽不易粘附在食管或咽喉部位的食物,进食时指导患者采用坐姿;对于肢体障碍患者应使用靠垫等抬高上身头部以提高咽喉位置,方便进食;控制进食速度,采用口径较小的勺子向舌根或峡部运送,保证上口食物完全吞咽再进行下一步;用餐后指导患者进行转头吞咽,防止梨状隐窝食物残留。③指导患者进行吞咽功能训练。基础训练包括舌部、口腔、头颈等。舌部:进行卷舌、顶腭、左右打卷、弹舌等动作训练,促进舌部肌肉力量恢复。口腔:进行嘟嘴、抿嘴唇、鼓腮、吸吮、呲牙等动作训练,加强口唇肌肉运动。头颈:患者取仰卧位,进行自主抬头训练,尽量将下颚贴至胸部。吞咽训练:使用棉签等刺激患者舌根部,使产生呕吐、咳嗽等生理反应,每天进行空吞咽动作数次。
1.3 观察指标
吞咽功能评价:采用标准吞咽功能评分表(SSA)[5]与藤岛一郎吞咽功能评分[6]。其中SSA 评分包括意识水平,5 mL、60 mL 水测试三部分,共18 ~46 分,分数越高,患者吞咽功能越差;藤岛一郎吞咽功能评分,完全无法进食为1 分,自主进食正常为10 分。
营养水平:分别于护理前后取患者空腹静脉血3 mL,离心处理后采用全自动血细胞分析仪(日本西斯米康有限公司,Sysmex XE-2100) 检测患者血清白蛋白(ALB) 及血清总蛋白(TP) 含量。
1.4 统计学分析
研究数据采用SPSS 20.0 统计学软件处理,计数资料采用百分比(%) 表示,行χ2检验;计量资料用x±s表示,用t检验。P<0.05 表示差异有统计学意义。
2 结 果
2.1 两组吞咽功能比较
护理干预前,两组SSA 评分与藤岛一郎吞咽功能评分无明显差异(P>0.05);护理干预后,两组SSA 评分与藤岛一郎吞咽功能评分均改善,且观察组明显优于对照组,差异显著(P<0.05)。见表1。
表1 两组吞咽功能比较(N=63,±s )单位:分
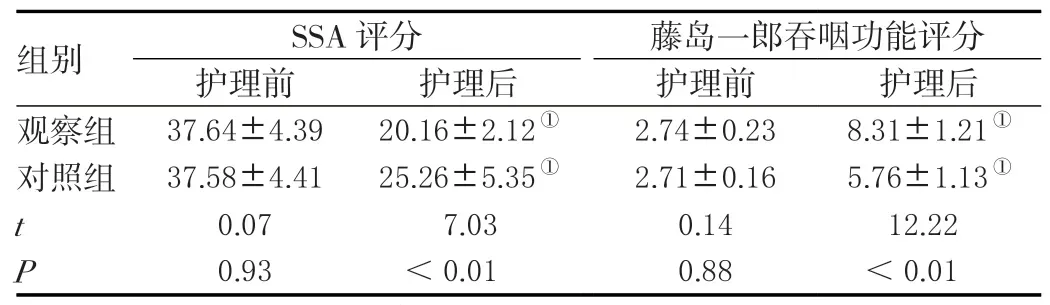
表1 两组吞咽功能比较(N=63,±s )单位:分
注:与同组护理前比较,①P <0.05。
SSA 评分 藤岛一郎吞咽功能评分护理前 护理后 护理前 护理后组别 观察组 37.64±4.39 20.16±2.12① 2.74±0.23 8.31±1.21①对照组 37.58±4.41 25.26±5.35① 2.71±0.16 5.76±1.13①t 0.07 7.03 0.14 12.22 P 0.93 <0.01 0.88 <0.01
2.2 两组营养水平比较
护理干预前,两组血清ALB、TP 水平无明显差异(P>0.05);护理干预后,两组ALB、TP 水平均提高,且观察组明显优于对照组,差异显著(P<0.05)。见表2。
表2 两组营养水平比较(N=63,±s )单位:g·L-1
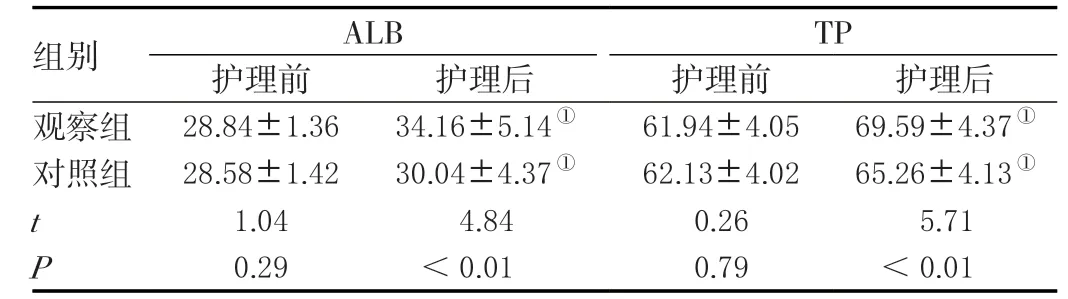
表2 两组营养水平比较(N=63,±s )单位:g·L-1
注:与同组护理前比较,①P <0.05。
ALB TP 组别 护理前 护理后 护理前 护理后观察组 28.84±1.36 34.16±5.14① 61.94±4.05 69.59±4.37①对照组 28.58±1.42 30.04±4.37① 62.13±4.02 65.26±4.13①t 1.04 4.84 0.26 5.71 P 0.29 <0.01 0.79 <0.01
3 讨 论
老年脑梗死患者常伴有吞咽功能障碍,临床表现为食欲低下、吞咽肌肉群麻痹、咽喉感觉异常、营养不良等,如不及时干预,可能造成永久性功能障碍,影响患者预后效果。临床针对吞咽障碍患者常采用肠内外营养支持等方式,虽能维持患者生命体征及基础营养需求,但肠内如鼻饲营养支持可能诱发肺部感染,肠外营养支持会导致机体正常内部环境紊乱,影响治疗效果。脑梗死伴吞咽障碍是由于神经系统受损引起咽喉运动功能异常,因此帮助患者恢复吞咽功能能有效提高患者预后效果。
本次研究显示:护理干预前,两组患者SSA 评分与藤岛一郎吞咽功能评分,血清ALB、TP 水平无明显差异(P>0.05);护理干预后,两组患者SSA 评分与藤岛一郎吞咽功能评分均改善,血清ALB、TP 水平均提高,且观察组明显优于对照组(P<0.05)。分析原因可能是:通过心理疏导能有效改善患者因功能障碍引起的负性心理,提高患者治疗依从性;对患者进行饮食指导,通过控制食物状态、进食姿势、进食速度等训练患者吞咽动作,逐渐恢复吞咽生理功能,减少因误吸造成的呛咳引发肺炎等;指导患者进行基础训练及头颈训练,通过刺激、主动动作等方式加快口腔、咽喉血流循环,改善肌肉协调性,强化患者吞咽反射,兴奋神经元,使自主运动能力提高,改善吞咽功能障碍;血清ALB、TP 水平是评价患者营养状态的重要指标,能直接反应患者营养状态变化。观察组通过心理疏导消除患者焦虑、抑郁等情绪,改善食欲低下症状,并调配高蛋白、维生素的食物补充机体所需营养,对机体康复起积极作用,且能提高患者免疫力,有效改善预后效果。
综上所述,对老年脑梗死伴吞咽障碍患者采用精细化护理干预,能有效提高患者吞咽功能,改善机体营养状态,值得临床应用。
