不同类型胎盘植入对剖宫产患者麻醉方式选择的影响
2021-03-22高素英马永旺李春荣时建林
袁 蕾,高素英,马永旺,李春荣,时建林
(石家庄市妇幼保健院手术麻醉科,河北 石家庄 050056)
胎盘植入是指产妇的妊娠囊绒毛(细胞)在低氧化环境中过度发育,穿透滋养层,侵入、延伸至子宫肌层和弓状大动脉的异常情况,会导致产妇产后胎盘无法自然剥离、子宫下段异常损伤、出血概率增加等问题,胎盘植入根据侵入程度可分为粘连型、植入型和穿透型[1-3]。常用的产科麻醉方式为椎管内麻醉、全身麻醉以及复合麻醉,为保证产妇围产期安全和新生儿结局良好,关于麻醉方式的选择需要极为慎重。单一的椎管内麻醉适用率高,但可能会导致产妇出现低血压、大出血;全身麻醉对血压的影响较小,但会造成麻醉诱导至钳夹脐带的时间(induction of anesthesia to delivery time,I-D)、子宫切开至胎儿娩出的时间(uterine incision to delivery time,U-D)过长,影响新生儿结局;复合麻醉是指同时或先后应用两种以上的麻醉药物或麻醉技术,通常为静脉麻醉诱导和吸入麻醉维持,优点是镇痛效果好,能控制应激反应,可保留硬膜外导管进行术后镇痛,缺陷是可能发生两种麻醉方式引发的并发症,产妇的麻醉深度缺乏肯定性标志,容易因药物相互叠加出现再抑制[4-6]。与一般手术麻醉不同的是,产科的麻醉方式需要兼顾母婴安全,由于胎盘植入程度越深,手术时间、麻醉时间、胎儿娩出时间就越长,产妇的出血量也越大,所以对于麻醉的要求也越高。本研究就不同类型胎盘植入产妇的麻醉方式和手术效果进行分析,观察不同麻醉方式对产妇及胎儿的影响,以期提高胎盘植入产妇及新生儿围生期的安全程度,现报告如下。
1 资料与方法
1.1 临床资料
纳入我院2014年1月至2019年12月行剖宫产手术的300例胎盘植入产妇,对其临床资料进行回顾性分析,根据胎盘植入的严重程度将其分为粘连组(181例)、植入组(73例)及穿透组(46例)。3组产妇的年龄、孕周、流产次数、剖宫产次数等基础资料比较差异无统计学意义(P>0.05),见表1。纳入标准:①经超声检查和剖腹产观察确认,符合相应类型的胎盘植入诊断标准;②胎盘无法自行脱落或徒手剥落,病灶处切除组织检测均为胎盘绒毛[7-8];③产妇子宫结构完整;④无凝血功能障碍;⑤胎儿正常发育,未出现畸形发育。排除标准:①非单胎;②高血压;③有子宫肌瘤病症史、手术史;④围术期死亡。
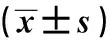
表1 产妇基础资料比较
1.2 麻醉和手术方法
所有产妇进入手术室后均监控心率、呼吸血氧等体征指标,开通静脉通路, 经桡动脉、右颈内静脉(或右锁骨下静脉)穿刺置管,在确定产妇血压指标稳定后,根据术前胎盘植入检测情况为产妇进行椎管内麻醉或全身麻醉,麻醉及手术中使用的所有液体均加温后输注。
椎管内麻醉的产妇均保持左侧卧位,并输注乳酸钠林格液500 mL,随后于产妇L2-3椎间隙以穿刺套筒行蛛网膜下腔穿刺,在置入麻醉针退出套筒后,注入1%盐酸罗哌卡因12~15 mg,待产妇的麻醉平面稳定在T6-8且无异常反应后开始手术。若产妇在椎管内麻醉后有出血量增大或手术时间延长的迹象,立即做全身麻醉准备,麻醉方式改为椎管内麻醉复合全身麻醉,归入复合麻醉。
全身麻醉的产妇在接受乳酸钠林格液500 mL输注后,静脉输注2 μg/kg芬太尼、2 mg/kg丙泊酚、30~40 mg阿曲库铵进行诱导麻醉,在确定产妇无异常反应后,执行气管插管通气,潮气量设置为10 mg/kg,通气频率设置为每分钟10~12次,呼吸比为1∶2,麻醉维持采用6 μg·kg-1·h-1瑞芬太尼和4 mg·kg-1·h-1丙泊酚,视产妇的麻醉、镇静情况加用阿曲库铵。
做好诱导麻醉、持续麻醉和麻醉方式变更的准备后,医师相继在产妇的腹壁和子宫壁行切口做常规剖宫产手术。注意观察产妇凝血功能指标变化和出血情况,若产妇分娩时出血量超过1 000 mL,则需要检查产妇子宫收缩、软产道损伤、凝血等情况,检查其是否出现子宫下段裂开、羊水栓塞、妊娠期高血压、胎盘早剥等并发症,并根据出血情况执行相应的止血措施,调整液体输注方案,同时做好子宫动脉结扎、子宫切除等手术的准备措施。在分娩后剥离胎盘时,一旦胎盘剥离时间过长,或子宫收缩能力过差,且伴随大量出血,则立即执行子宫压迫缝合术,并注射宫缩针。对于植入型和穿透型产妇,一旦发现子宫压迫缝合术效果不佳,立即改为子宫动脉结扎术或腹主动脉球囊阻断术,对于仍然无法控制出血的产妇,则执行子宫切除术。手术结束后,产妇均送入ICU观察,并以静脉泵输注小剂量麻醉药物持续止痛。
1.3 观察指标
统计3组产妇接受的麻醉方式,观察不同类型胎盘植入对产妇麻醉方式的影响。检测并统计3组产妇术中及术后血小板(platelet,PLT)、凝血酶原时间(prothrombin time,PT)、活化部分凝血活酶时间(activated partial thromboplastin time,APTT)、纤维蛋白原(fibrinogen,Fib),以观察产妇麻醉方式对凝血情况的影响[9-10]。统计3组产妇围术期弥散性血管内凝血、产后出血、产褥感染的发生率,并统计胎儿窘迫、新生儿窒息的发生率,分析麻醉方式对产妇、胎儿的影响[11-13]。统计新生儿的NICU入住率、围生期死亡率、Apgar评分,观察麻醉对于胎儿结局的影响,同时统计产妇围术期出血量,观察不同类型胎盘植入对产妇的损伤情况[14-16]。
1.4 统计学方法
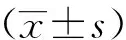
2 结果
2.1 产妇麻醉方式比较
粘连组椎管内麻醉实施率明显高于植入组和穿透组,全身麻醉和复合麻醉实施率明显低于植入组和穿透组,差异均有统计学意义(P<0.05);植入组和穿透组全身麻醉实施率比较,差异无统计学意义(P>0.05),植入组椎管内麻醉实施率高于穿透组,复合麻醉实施率低于穿透组,差异均具有统计学意义(P<0.05),见表2。
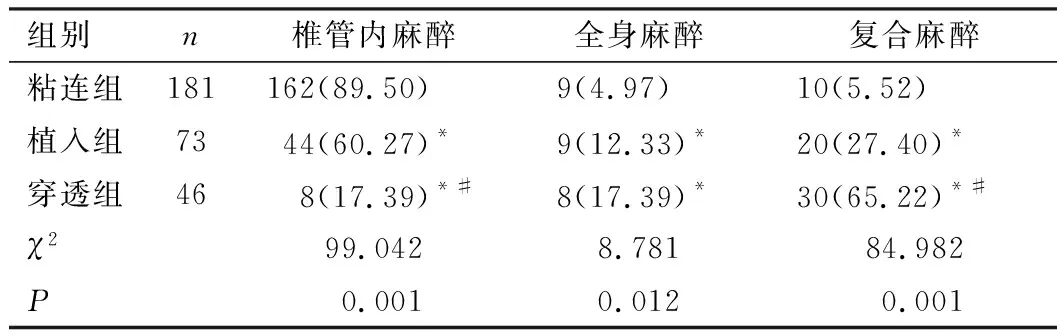
表2 产妇麻醉方式比较[例(%)]
2.2 产妇术中、术后凝血功能指标比较
3组产妇术中PLT、APTT、Fib及术后APTT、Fib、PT比较,差异无统计学意义(P>0.05)。植入组和穿透组术中PT比较,差异无统计学意义(P>0.05),但均低于粘连组,差异有统计学意义(P<0.05);粘连组术后PLT明显低于植入组和穿透组,且植入组明显低于穿透组,差异有统计学意义(P<0.05),见表3。
2.3 产妇、新生儿并发症发生率比较
粘连组胎儿窘迫、新生儿窒息发生率低于植入组和穿透组,植入组上述并发症发生率均低于穿透组,差异均具有统计学意义(P<0.05);粘连组产妇弥散性血管内凝血、产后出血、产褥感染发生率低于植入组和穿透组,植入组上述并发症发生率均低于穿透组,差异均具有统计学意义(P<0.05),见表4。
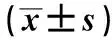
表3 产妇术中、术后凝血功能指标比较
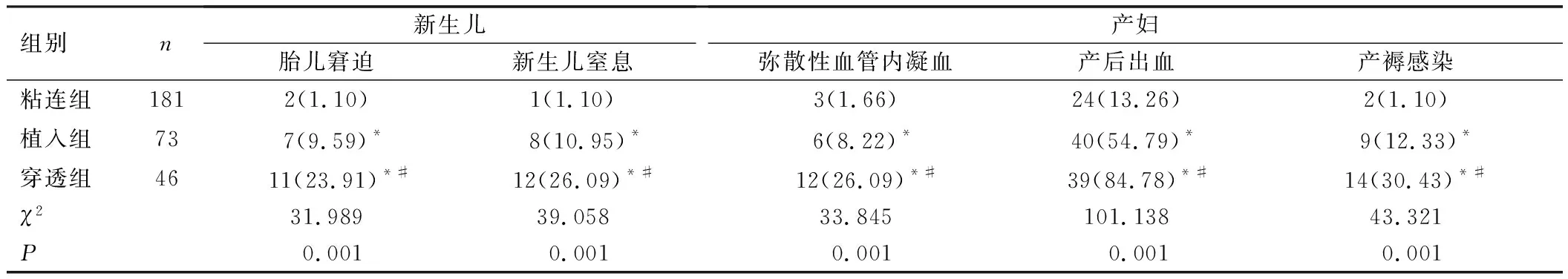
表4 产妇、新生儿并发症发生率比较[例(%)]
2.4 新生儿结局、产妇出血量比较
粘连组新生儿NICU入住率、围生期死亡率均低于植入组及穿透组,新生儿Apgar评分高于植入组及穿透组;植入组新生儿NICU入住率、围生期死亡率均低于穿透组,新生儿Apgar评分高于穿透组,差异均具有统计学意义(P<0.05)。粘连组产妇出血量低于植入组和穿透组,植入组产妇出血量低于穿透组,差异均有统计学意义(P<0.05),见表5。
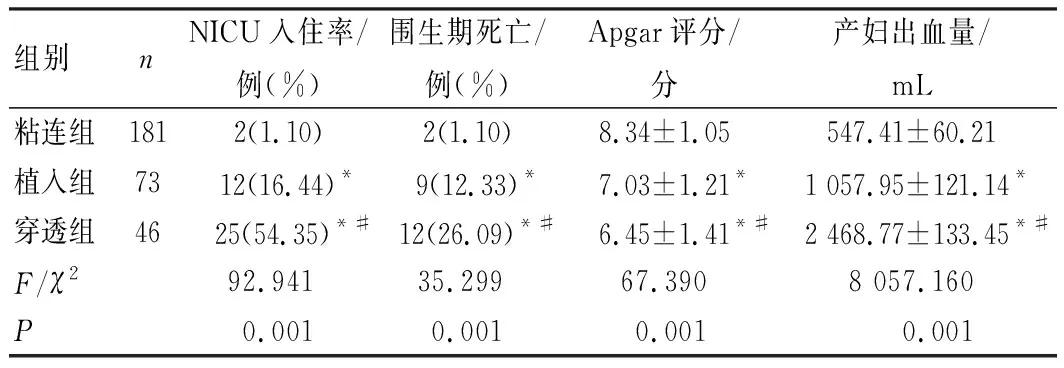
表5 新生儿结局、产妇出血量比较
3 讨论
胎盘植入是较为常见的产科并发症,与产妇孕次、产次、子宫瘢痕、胎盘前置均有紧密联系[17]。根据胎盘植入严重程度可分为粘连型、植入型、穿透型,粘连型产妇胎盘绒毛侵入子宫浅肌层,胎盘附着处较周围较薄,胎盘与子宫壁的间隙极小[5];植入型产妇胎盘侵入子宫深肌层,极少见蜕膜组织,胎盘与子宫壁基本无间隙;穿透型产妇胎盘完全侵入并穿透子宫肌层,严重者甚至侵入子宫浆膜层并影响到周围组织[6]。随着胎盘植入程度加深,产妇发生出血、弥散性血管内凝血以及产褥感染的概率增加,危险程度亦随之增加。胎盘植入产妇通常需要接受剖宫产手术,与常规的剖宫产手术产妇相比,胎盘植入产妇面临的危险更大,对于手术的安全性要求也更高。有研究指出,围产期选择科学合理的麻醉方式有利于降低胎盘植入产妇和新生儿不良结局的发生率,麻醉方式的选择需要综合考虑产妇及胎儿在接受相应麻醉措施后产生的反应[18-19]。
当前较常采用的3种麻醉方式中,椎管内麻醉的阻滞效果好,镇痛效果起效快,但会加深子宫损伤程度,产妇易发生大量失血,血压迅速降低,从而诱发失血性休克和凝血功能障碍,出现代谢性酸中毒和低体温症状,影响围生期结局[20]。全身麻醉虽然对血压的影响较小,但却会延长胎儿暴露在麻醉药物中的时间,增加胎儿窒息的概率。复合麻醉虽然避免了以上单一麻醉措施的缺点,但产妇的麻醉深度缺乏肯定性标志,容易因药物相互叠加出现再抑制。因此,如何为胎盘植入产妇选择恰当的麻醉方式一直是重点研究课题。
对于合并胎盘植入的产妇而言,控制其术中、术后出血量是分娩过程中的重点。曾鸿等[21]的研究中指出,植入型、穿透型胎盘植入产妇围术期出血量约为2 100 mL和5 200 mL,而剖宫产产后出血超过1 000 mL即可确诊为大出血,可见胎盘植入会对产妇的生命安全造成严重的威胁,因此选用合理的麻醉方式,控制产妇的产后出血量具有重要意义。椎管内麻醉虽然具有多种优点,但会增加产妇发生低血压的概率,因此不宜对术中出血量大、血压低的产妇实施。本研究中由于粘连型胎盘植入产妇在剖宫产术中剥离胎盘时造成的损伤较轻,出血率相对较低,出血量相对较少,对于血压的影响较小,因此多数粘连型胎盘植入产妇可接受椎管内麻醉。本研究中植入组产妇以椎管内麻醉居多,其次为复合麻醉,原因在于全身麻醉会导致麻醉药物与胎儿接触,影响胎儿结局,植入型胎盘植入产妇虽然术中损伤较粘连型更为严重,但明显轻于穿透型,因此医师应尽量避免对植入型产妇实施全身麻醉。而穿透型胎盘植入产妇手术时,椎管内麻醉无法长期维持体征的稳定,为了在术中保持产妇血压稳定,同时避免胎儿与麻醉药物接触,需在娩出胎儿后尽快改为全身麻醉[22-23]。
凝血功能指标的变化能反应围术期产妇的凝血功能情况,对于产后出血、弥散性血管内凝血等并发症具有指导价值,PLT反应产妇血小板情况,APTT能反应凝血因子的活动,Fib减低、PT缩短是弥散性血管内凝血的肯定性标志[24-25]。本研究中3组患者术中PLT、APTT、Fib的差异无统计学意义,PT差异有统计学意义。分析原因在于胎盘植入及其剥离均会影响凝血功能,因此3组产妇上述指标均低于正常值,但粘连组产妇损伤较轻,获得性凝血因子缺乏情况较轻,因此3组术中PT差异有统计学意义;而术后由于大量输血,APTT、Fib、PT均得到补充,因此3组患者术后APTT、Fib、PT的差异无统计学意义;但植入型和穿透型产妇失血过多,有较高的概率引起应激反应,致使其发生反应性的PLT增高,因此3组间术后PLT比较差异有统计学意义。
此外,本研究还发现粘连组新生儿NICU入住率、围生期死亡率均低于植入组及穿透组,新生儿Apgar评分高于植入组及穿透组,植入组新生儿NICU入住率、围生期死亡率均低于穿透组,新生儿Apgar评分高于穿透组,粘连组胎儿窘迫、新生儿窒息发生率低于植入组和穿透组,并且植入组胎儿窘迫、新生儿窒息发生率也均低于穿透组,这可能与穿透组产妇多采用全身麻醉,导致患儿与麻醉药物的接触时间延长有关。
综上所述,胎盘植入产妇需要根据其严重程度来选择适宜的麻醉方式,在进行麻醉前,需要预先进行胎盘植入检查,若确定为植入型和穿透型,需要制定合理的麻醉方式,准备好ICU和NICU病房,并在围生期给予多学科合作处理措施,降低产后出血等并发症发生率,在必要的情况下,为了保护产妇的生命安全,可在合适的时间停止妊娠。