超声加绘图技术在甲状旁腺定位中的应用
2021-03-16沈江晁张俊花
沈江晁,张俊花
(河北医科大学附属石家庄市中医院 功能科,河北 石家庄 050051)
依据我们前期的研究[1]及近年来学者的报道,超声对正常位置的甲状旁腺检出率较高,约77.5%~95.4%[2],多位于甲状腺后方及其下方2 cm范围内,表现为形态多样、边界清晰的高回声及稍高回声小结。甲状腺全切除术后发展为暂时性甲状旁腺功能减退症(hypoparathyroidism,HPT)及永久性HPT的发病率分别为20%~30%和1%~7%[3],而对于拟行甲状腺手术患者正常甲状旁腺的检测效能目前国内研究报道结果参差不齐,有部分学者提出纳米碳的负显影技术,纳米碳本身为淋巴结示踪剂,可将淋巴结与甲状旁腺区分,但难以区分脂肪与甲状旁腺组织,对操作要求较高,目前较难推广,而国外的新型近红外荧光技术主要通过Fluobeam 800®系统在术中检测甲状旁腺的近红外自体荧光从而识别甲状旁腺,其设备要求高,价格昂贵,普及更为困难[4]。本研究旨在探讨超声对外科手术前甲状旁腺的无创定位,以期为临床甲状腺切除术中正常甲状旁腺的保护提供新方法。
1 资料与方法
1.1 临床资料
选取在我院拟行甲状腺手术的160例患者,包括甲状腺癌60例(拟行全切除),多发结节性甲状腺肿70例、巨大甲状腺腺瘤30例(拟行单侧叶切除),年龄18~65岁。按照甲状腺拟全切除、单侧叶切除及年龄段平均划分为两组,A组80例,B组80例,对A组病例行术前甲状旁腺超声定位辅加手绘图标记技术,B组仅甲状腺占位病变检查,未绘图,两组均由相同主刀医师及助手应用精细被膜解剖法进行手术操作。入组患者甲状腺肿瘤均未累及正常甲状旁腺。所有研究对象的血清钙、磷和甲状旁腺素(parathyroid hormone,PTH)均正常,排除甲状旁腺功能低下及亢进症者。
1.2 仪器与方法
A组患者使用Philips iU-22超声诊断仪,选取L17-5线阵探头(频率5~17 MHz)或使用法国声科Aixplorer超声诊断仪,选取SL15-4线阵探头(频率4~15 MHz),受检者取仰卧位,头部后仰,充分暴露颈前区,以甲状腺后方及其下方2 cm范围内为重点扫查区域,逐一筛选最可能是甲状旁腺的超声图像,以甲状腺为参考位置将所见旁腺分为右上、右下、左上、左下腺体(图1~4),以个体甲状腺形态及大小做示意图,精确勾画出每例患者的旁腺位置、形态、大小及与甲状腺的位置关系(图5),并配有标尺,确保准确性与一致性,以跟踪手术过程。术中确定A、B两组有无误切除甲状旁腺,必要时送快速冷冻病理或运用新型甲状旁腺激素检测试剂(parathyroid hormone test,PTH Test[5]),对误切除腺体作自体移植。记录两组患者术后第1天血钙及PTH实验室检查情况,并与术前进行比较。
1.3 观察指标
①计算A组超声定位识别甲状旁腺与术中识别符合率;②按照单侧2枚,双侧4枚腺体计算,排除变异情况,平均每组共220枚,统计术中A、B两组主刀医师辨认甲状旁腺阳性率;③统计术中A、B两组甲状旁腺误切率;④按照PTH正常值范围为14.5~87.1 pg/mL,血钙正常值范围为2.1~2.8 mmol/L。以血清钙<2.1 mmol/L为低钙血症;血PTH<14.5 pg/mL为甲状旁腺功能减退标准。比较术前及术后第1天A、B两组患者血钙及PTH实验室检查结果。
1.4 统计学处理

2 结果
2.1 术前定位甲状旁腺超声图像与术中符合率
A组80例患者中,甲状腺单侧叶切除50例,甲状腺全切30例,其中未行淋巴结清扫14例,中央区淋巴结清扫16例。术前超声检测并定位到甲状旁腺共176枚,检出率约80%(176/220),包括左上43枚,左下48枚,右上35枚,右下50枚,超声上均表现为高回声及稍高回声结节(图1~4),回声强度高于邻近甲状腺,边界清楚,回声均匀,形态多为椭圆形、类圆形等;所有检出甲状旁腺均为包膜外型,上甲状旁腺多数位于甲状腺后方中上1/3份,下甲状旁腺多位于甲状腺下极附近。超声所定位识别到的176枚旁腺均在术中被主刀医师辨认为甲状旁腺,并成功避免其损伤,术中A组患者在甲状腺后方及其下方2 cm范围内共发现甲状旁腺190枚,术前超声定位识别与术中位置识别符合率为92.63%(176/190),有14枚甲状旁腺超声未检测到,漏诊率7.37%(14/190),均为上旁腺,误认为淋巴结6枚、甲状腺结节8枚。A组中手术医师辨认阳性率86.36%(190/220),B组患者术中在甲状腺后方及其下方2 cm范围内共发现甲状旁腺170枚,手术医师辨认阳性率77.27%(170/220),与A组比较差异具有统计学意义(χ2=6.11,P<0.05)。

图1 右侧上甲状旁腺 图2 右侧下甲状旁腺 图3 左侧上甲状旁腺 图4 左侧下甲状旁腺 1a、2a、3a、4a为纵切声像图;1b、2b、3b、4b为横切声像图

图5 甲状腺形态及大小绘制示意图
2.2 术中两组患者甲状旁腺误切情况
A组中有2枚甲状旁腺误切除,1枚术中快速冷冻病理证实,1枚经PTH Test快速检测证实(测得值为504.10 pg/mL),误切率0.9%(2/220);B组有9枚甲状旁腺误切除,6枚术中快速冷冻病理证实,3枚经PTH Test快速检测证实(测得值分别为509.10、554.10、608.10 pg/mL),误切率4.1%(9/220),两组比较差异具有统计学意义(χ2=4.57,P<0.05),B组甲状旁腺误切率高于A组。所有术中误切甲状旁腺均及时行自体前臂移植和胸锁乳突肌内移植。
2.3 术后第1天两组患者实验室检查情况
术后第1天两组实验室检查血钙及PTH均有不同程度降低,以B组更为显著,两组比较差异具有统计学意义(P<0.05),术后第1天A组血钙及PTH水平高于B组。术前与术后第1天实验室检查见表1。
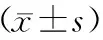
表1 两组患者术前与术后第1天血钙及PTH值比较
A组中2枚甲状旁腺误切者血清PTH值12.6~17.2 pg/mL,血钙1.9~2.2 mmol/L,另有27例甲状旁腺功能减退,18例低钙血症;B组9枚甲状旁腺误切者血清PTH值11.0~18.2 pg/mL,血钙1.8~2.2 mmol/L,另有28例甲状旁腺功能减退,20例低钙血症。所有出现低钙血症或甲状旁腺功能减退者均给予静脉滴注葡萄糖酸钙,所有误切甲状旁腺者均预防性补钙,并每月随访监测两组患者血清钙和PTH,平均随访3~6个月,无永久性低钙血症的发生。
3 讨论
HPT为甲状腺术中损伤甲状旁腺的常见并发症之一,严重影响患者生活质量,甲状腺全切术后HPT多是由于甲状旁腺被误切、挫伤或血运障碍等因素造成,还可能因暂时性甲状旁腺功能调节障碍所致[6]。我们曾总结本院2008—2018年甲状腺全切除术后HPT的发生率为30%[7],与Puzziello等[8]研究的HPT发生率达28.8%相符合,因此甲状腺手术前尤其是甲状腺全切加淋巴结清扫术前对甲状旁腺的精准定位显得尤为重要。国外鲜见甲状腺术前对甲状旁腺定位的报道,仅最近一项研究[9]表明正常甲状旁腺在术中和经皮超声成像中均显示为高回声。黄璐等[10]研究在彩超引导下亚甲蓝染色定位拟行甲状腺手术的甲状旁腺,虽然可帮助术中有效识别甲状旁腺,但属有创性检查。
为解决定位困难,本研究采用了超声辅加手绘图标记技术,术前仔细扫查甲状旁腺,并逐一对其位置、形态、与毗邻组织关系等进行详细标记,使之形象、具体及直观地呈现出来,本研究结果显示,A组甲状旁腺术中辨认阳性率高于B组且误切率低于B组,初步提示手术医师根据术前精准的超声定位绘图标记,术中再遵循定位寻找甲状旁腺,将术中识别和术前超声直观地连接起来,在切除甲状腺的过程中有的放矢地避免了误切、误伤甲状旁腺。本研究结果中A组患者术后第1天血钙水平及PTH水平均高于B组,除B组误切甲状旁腺数目较多外,还可能跟损伤其血供导致功能调节障碍有关。有研究报道甲状腺全切术后第1天PTH测定具有临床意义[11],故本研究选择术后第1天两组患者的血钙及PTH进行比较,入组病例中无永久性低钙血症的发生,可能甲状腺手术患者预防性补钙有效恢复其甲状旁腺的功能,预防发生低血钙[12],也可能入选病例有甲状腺单侧叶切除降低了并发症几率。
A组中有14枚甲状旁腺超声未检测到,回顾术前超声图像,均为低回声表现,酷似淋巴结6枚、甲状腺结节8枚,因正常甲状旁腺内脂肪成分含量不同或PTH合成分泌状态不同均可导致其回声发生变化[1]。因此,超声对于正常甲状旁腺的精准定位必须基于超声影像学的正确判断,将甲状腺周围紧邻的类似甲状旁腺组织必须鉴别诊断。①与甲状腺周围淋巴结鉴别:正常甲状旁腺组织结构与淋巴结不同。甲状旁腺组织为均匀单一成分,超声表现为均匀、单一的细点状高回声及等回声,而淋巴结尤其是正常淋巴结组织为包含神经、血管、淋巴管、脂肪等多种成分髓质区及菲薄皮质区,声像图特点为中央高回声淋巴门、周围低回声皮质包绕的椭圆形或扁椭圆形结构。转移性淋巴结超声表现为淋巴门结构消失或呈偏心样、周围伴不均匀极低回声的类圆形结构,有时还可伴囊变及钙化[2]。超声诊断中央区可疑淋巴结的准确性约73.91%[13],该区小淋巴结,解剖位置深,更易受到甲状腺腺体及周围组织结构的影响,形态趋圆、淋巴门消失、钙化、液化、团状高回声和边缘或混合型血流信号,需结合病史与其相鉴别;②与甲状腺背侧后突结节相鉴别:甲状腺背侧突出结节大小不等,大部分结节在长轴面位于甲状腺侧叶中下部并向背侧被膜呈外凸性生长的低回声,若为结节性甲状腺肿或桥本甲状腺炎腺瘤样结节时,可在同侧腺体内见到声像图表现相类似的结节。因甲状腺结节血供主要来自其小叶间血管,通过芽生方式供血,故结节内实质与腺体实质相延续的同时,血流亦相延续[14]。Zuckerkandl结节(zuckerkandl tubercle,ZT)是甲状腺后内侧缘的结节状突出部分,胚胎学上由第四鳃囊侧基形成的甲状腺组织,超声表现为甲状腺侧叶中下部腺体向后下、内侧突出,需要注意的是ZT是甲状腺腺体的突起,勿认为包膜内甲状旁腺。
本研究的主要选择对象为拟行甲状腺手术患者,且观察侧均存在甲状腺结节,因此若两组结节大小不同或其上甲状旁腺为包膜内型均可能影响上甲状旁腺的观察,故研究结果可能存在偏倚。另外,研究中依据超声科医生对于甲状旁腺的客观描述(大小、位置等)和手术医生的经验而得出符合率,主观因素较大,存在一定局限性,但本研究的结果总体显示,超声对于A组甲状腺结节患者正常甲状旁腺有较高的检出率约80%(176/220),且术后血钙及PTH水平高于B组,可以为术前甲状旁腺的超声定位提供新的研究思路。
总之,甲状腺切除术前应用超声辅加绘图技术对甲状旁腺实施术前定位,对降低术后甲状旁腺损伤引起的并发症方面有一定应用价值。超声如何实施甲状旁腺的精准定位,首先超声医师对甲状旁腺的位置及声像图特点做出正确判读,在超声影像学上显示率低或不典型的甲状旁腺需要手术过程中多学科团队协作,以促进超声科及甲状腺外科医师不断改进操作细节,以及长期的经验总结。
