糖尿病合并肾周围炎患者临床特点分析
2021-03-06吴丽楠杨曙晖
吴丽楠,杨曙晖
肾周围炎为肾包膜和肾周围筋膜间的脂肪囊肿发生感染的疾病。糖尿病是因胰岛素分泌相对或绝对不足导致的疾病,我国糖尿病发病率呈逐年升高趋势[1]。当糖尿病合并肾周围感染时患者病情可能加重,若未及时发现可能造成病情延误,为后期治疗带来不利影响。本研究分析糖尿病合并肾周围炎患者的临床特点,以期为该病临床诊断提供参考,报道如下。
1 资料与方法
1.1 一般资料 选取2016年3月-2018年3月汕头市中心医院收治的糖尿病患者100例临床资料开展回顾性分析研究。患者均符合美国糖尿病学会制定的糖尿病诊断标准[2],年龄35~65岁,排除合并重要脏器功能障碍患者。根据患者是否合并有肾周围炎分为观察组(合并肾周围炎)和对照组(未合并肾周围炎),各50例。观察组男12例,女38例;平均年龄(59.02±6.05)岁,糖尿病病程15~21(12.02±2.70)年。对照组男15例,女35例;平均年龄(59.02±6.05)岁;糖尿病病程16~19(11.78±2.03)年。2组患者临床资料完整,其中性别、年龄等一般资料组间比较差异不显著(P>0.05),组间可比。
1.2 方法 分析患者临床资料,比较2组患者临床症状(发热、恶心、呕吐、咳嗽、腰痛、肾区叩击痛、血尿及嗜睡等)发生例数以及实验室指标(肌酐、白蛋白、尿素氮、血红蛋白、C反应蛋白、尿白细胞计数、血白细胞计数及中性粒细胞比值等)异常患者例数的差异。
1.3 统计学方法 数据均经SPSS Statistics 17.0软件进行分析,计数资料采用频数/例(%)表示,行χ2检验。P<0.05为差异有统计学意义。
2 结 果
2.1 临床症状比较 观察组出现发热、恶心、呕吐、腰痛和肾区叩击痛症状患者例数均较对照组多(P<0.05或P<0.01);2组出现咳嗽、血尿、嗜睡症状患者例数组间比较无差异(P>0.05)。见表1。
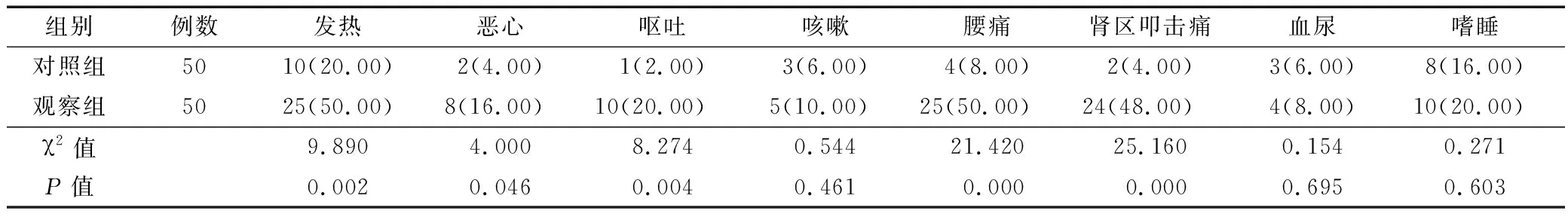
表1 2组患者症状与体征表现比较 [例(%)]
2.2 实验室指标 观察组患者肌酐、白蛋白、尿素氮、C反应蛋白、尿白细胞计数、中性粒细胞比值异常例数多于对照组(P<0.05或P<0.01);2组患者血红蛋白、血白细胞计数异常例数组间无差异(P>0.05)。见表2。
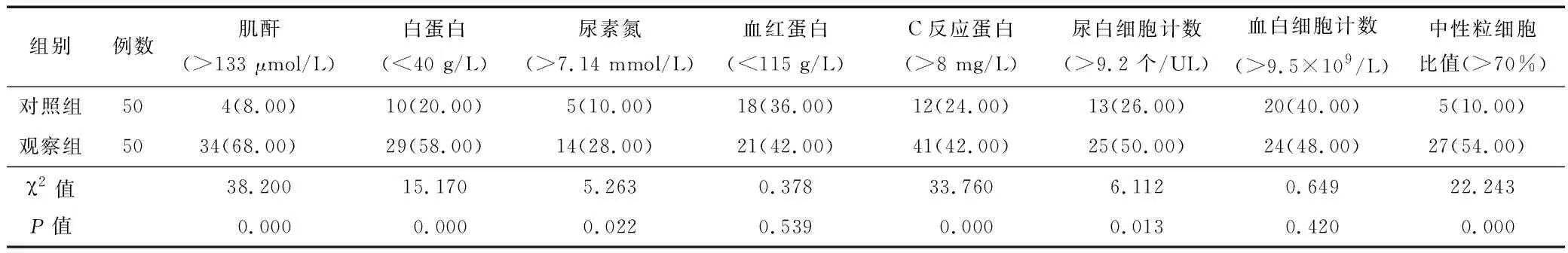
表2 2组患者实验室指标异常例数比较 [例(%)]
3 讨 论
泌尿系统感染是糖尿病常见的感染合并类型[3-5],合并泌尿系统感染的糖尿病患者会出现较为严重的并发症,临床疗效和预后会受到影响。因肾脏解剖结构较为特殊,发病时临床症状不明显,且疾病病因较为复杂,使得肾周围炎发病率升高[6]。
肾周围炎为肾周围脂肪组织的化脓性炎性反应病变,临床表现以腰痛、肾区叩击痛等为主,形成脓肿后会引发全身中毒症状,如发热、畏寒等[7]。肾周围炎感染途径通常包括:(1)肾源性感染,即肾实质内出现感染,并涉及周围组织间隙;(2)血源性感染,机体其他部位后病灶经血运感染;(3)其他则为肾邻近组织的感染。肾周围脓肿的危险因素为糖尿病和泌尿系统结石[8-9]。本研究中,观察组出现发热、恶心、呕吐、腰痛和肾区叩击痛症状患者例数均较对照组多,实验室指标方面,观察组患者肌酐、白蛋白、尿素氮、C反应蛋白、尿白细胞计数、中性粒细胞比值异常例数多于对照组。这主要是因肾周围炎患者蛋白摄入减少、消耗增加,易导致低白蛋白血症,而这一异常在糖尿病患者中发生率更高[10]。糖尿病患者因白细胞内糖代谢紊乱和糖酵解力降低,导致中心粒细胞功能低于正常人群标准;而蛋白质合成降低后,免疫球蛋白、抗体及补体等生成减少,淋巴细胞转化率较低,机体免疫力下降使得糖尿病患者易感染。而合并肾周围炎后,细菌繁殖较快,细菌黏附尿路上皮细胞能力增强,因此肌酐、尿素氮、C反应蛋白、尿白细胞计数、中性粒细胞比值异常的患者数较对照组增多。
综上所述,糖尿病合并肾周围炎患者与为合并肾周围炎患者临床症状与实验室指标存在一定差异,临床可针对此类临床特点及时关注患者病情进展与变化,调整治疗方案。
