中文版干扰治疗计划与危重患者规范性身体约束评分量表在身体约束中的效果研究
2021-03-02刘超刘红旭崔淑节
刘超 刘红旭 崔淑节
(首都医科大学附属北京中医医院心血管内科CCU,北京 100010)
为确保患者安全、保证治疗顺利进行及预防非计划性拔管,身体约束在国内外重症监护病房被普遍应用[1-2]。身体约束的有效性缺乏临床科学研究,但与其相关的不良影响(生理、心理、社会、法律、伦理等方面)的证据却在不断增加,护理人员在实施身体约束的过程中也存在着伦理道德困境,因此,身体约束的缩减行动已逐渐被国内外医护人员重视[3-4]。我国目前尚未出台重症监护病房与身体约束相关的指南或规范,但一些医疗机构借鉴国外先进经验,制定相应评估方法,实施身体约束缩减行动的干预策略。目前国内有医疗机构在使用中文版干扰治疗计划(Treatment interference protocol,TIP)[5]及危重患者规范性身体约束评分量表[6]等方法进行身体约束评估,以达到缩减身体约束的目的。中文版TIP是江智霞[5]等研究者通过对英文版TIP进行翻译、回译和文化调试,其内容效度指数为0.97、评定者间信度Kappa值为0.90;危重患者规范性身体约束评分量表由余明迪等研究者研制,其Cronbach′s α系数为0.89、评定者间信度Kappa值为0.95,两种评估方法均具有良好的信效度。本研究选取这两种评估方法对危重症患者进行身体约束,评估其临床效果,为危重症患者身体约束提供临床依据。
1 资料与方法
1.1一般资料 选取我院2018年1月-2019年6月收入重症监护病房的患者为研究对象,按入院时间分为常规评估组(简称常规组)、使用中文版TIP评估组(简称TIP组)及使用危重患者规范性身体约束评分量表评估组(简称量表组)实施身体约束。为便于组间数据比较,根据临床工作经验、专家意见、查阅相关文献[7]及江智霞[5]、余明迪等[6]研究结果,3组患者采用一致的纳入与排除标准。纳入标准:患者年龄≥18岁;患者或其家属对身体约束知情同意。排除标准:本人或家属拒绝使用任何约束;存在皮肤或四肢严重损伤无法约束者;深昏迷及肌力为Ⅱ级以下者。将2018年1-6月收治的患者设为常规组,该期患者共324例,其中深昏迷及肌力为Ⅱ级以下者14例,最后入组297例。将2018年7-12月收治的患者设为TIP组,该期患者共338例,其中深昏迷及肌力为Ⅱ级以下者17例,最后入组306例。将2019年1-6月收治的患者设为量表组,该期患者共341例,其中深昏迷及肌力为Ⅱ级以下者16例,最后入组298例。本研究中3组患者在性别、年龄、APACHEⅡ评分、疾病构成、机械通气时间及入住监护病房时间等一般资料方面比较差异无统计学意义(P>0.05),具有可比性。见表1。

表1 3组患者一般资料比较 例(%)
1.2方法
1.2.1常规组评估方法 医护人员采用基于经验性评估的常规约束流程,从自身专业角度出发,依靠临床经验和相关知识,综合考虑患者临床表现和各种环境因素后,获得患者或其家属知情同意后使用约束,对认为需要实施约束的患者进行身体约束。约束时,使用棉垫包裹脚踝或手腕,约束带在棉垫外打双套结,松紧度以能伸入 1~2 指为宜[8]。填写身体约束记录表,记录身体约束评估结果、约束带类型、约束部位、约束部位皮肤情况、约束部位活动度、有无并发症、约束开始及停止时间等,每2 h动态观察/评估约束部位皮肤情况;每4 h评估1次确定是否继续约束。
1.2.2TIP组评估方法 采用中文版 TIP实施身体约束评估。中文版 TIP根据植入性管道和治疗设备移除后对患者造成伤害的严重程度分为3个等级:一级指标4个(包括疾病或治疗引起的意识丧失、疾病或治疗引起的肌无力、清醒且配合、有医务人员或其他重要人员持续不间断监护)。二级指标10个,是指移除后不会对患者造成生命威胁但会有一定伤害的管道或治疗设备(包括外周静脉置管、鼻饲管、尿管、心电监护导联线、氧气面罩/导管、单纯引流、单一敷料、脉搏血氧仪、VSD引流管、直肠造瘘袋/肛管)。三级指标14个,是指威胁生命的设备或治疗(包括颅内压监测仪/脑室引流管、胸腔导管、T管、动脉置管、气管插管/切开导管、机械通气、中心静脉置管、主动脉球囊反搏、肺动脉导管、临时起搏器、三腔两囊管、耻骨上导尿管、静脉滴注血管活性药物、经皮内镜胃造瘘管)。在TIP评估中患者如果存在一级指标则不进行约束;患者存在二级指标,而无一级指标存在时,应先使用约束替代措施(包括妥善固定导管、加强与患者沟通交流、增加家属访视频率及提供舒适护理措施等),当约束替代措施无效时才使用身体约束;患者存在三级指标而一级指标不存在时,使用身体约束。身体约束具体方法见常规组。
1.2.3量表组评估方法 采用危重患者规范性身体约束评分量表实施身体约束评估。评分量表由3个维度8个评估条目组成(包括镇静-躁动程度、沟通理解能力、疼痛、攻击行为、活动能力、药物数量、管道高危程度、管道数量),每个条目赋值0~3分,量表总分为0~24分。对患者进行评估后,将各个分值相加并计算总分,总分<14分,不予约束;14~19分,首先考虑约束替代措施,无效后使用身体约束;得分>19分,使用约束工具约束并加强监护。身体约束具体方法与常规组相同。
1.3观察指标 记录3组患者约束使用率、约束时长、非计划拔管率及约束并发症发生率。记录TIP组及量表组每次评估所需时间,通过调查问卷形式调查医护人员对两种评估方式的满意度评分(包括评估条目内容、临床操作流程、评估可重复性),其中评估条目内容40分、临床操作流程40分、评估可重复性20分,总分为100分。
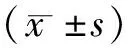
2 结果
2.13组患者身体约束使用率、约束时间、非计划拔管率及约束并发症比较,见表2。

表2 3组患者身体约束使用率、约束时间、非计划拔管率及约束并发症比较 例(%)
2.2TIP组及量表组评估时间及满意度评分比较 见表3。

表3 TIP组及量表组评估时间及满意度评分比较
3 讨论
3.1使用中文版TIP及危重患者规范性身体约束评分量表能减少约束使用 为保证患者安全、提高治疗依从性,身体约束广泛应用于重症监护病房。但近几年国外相关研究[9-10]表明,身体约束对降低不良事件发生的作用不大,反而对患者产生生理、心理方面的消极影响,增加患者的病死率和住院费用。因此目前提倡尽量不使用身体约束,将身体约束的规范使用纳入到优质护理的评价中,使身体约束更加合理化,提高护理质量[11-12]。在重症监护病房患者身体约束缩减行动的临床工作中,身体约束评估显得尤为重要。近些年,一些医疗机构吸取国外经验制定了中文版干扰治疗计划及危重患者规范性身体约束评分量表应用于危重症患者身体约束评估,取得较好效果,身体约束率及约束时间明显降低。本研究结果与国内相关研究结果类似[13-14],与常规组相比,TIP组及量表组均能有效降低身体约束使用率及约束时间,且不增加非预期拔管率,进一步证实中文版TIP及危重患者规范性身体约束评分量表在临床使用有效性,可以考虑在临床上推广应用。
3.2中文版TIP与危重患者规范性身体约束评分量表评估方法比较结果 目前,国内应用于危重症患者身体约束评估方法较少,评估方法之间对比研究更几乎没有。本研究中就中文版TIP与危重患者规范性身体约束评分量表两种评估方法对比结果显示,TIP组患者身体约束率及约束时间明显低于量表组,差异具有统计学意义(P<0.05)。分析原因,在TIP评估等级1中第4条目为“有医务人员或其他重要人员持续不间断监护”,将医护人员及其他监护人员作用纳入评估系统中。在医护人员或监护人员充足时间段,可以根据患者实际情况,在加强监护条件下适当放宽约束标准,减少约束使用率、缩短约束时间,而危重患者规范性身体约束评分量表中医护人员及监护人员作用未得到有效的体现。并且对于一些危重患者规范性身体约束评分量表评估结果与临床工作中有一定差异。社会老龄化加剧,高龄、老年痴呆、脑血管疾病后遗症、长期卧床患者增加,这类患者进行气管插管机械通气,量表评估条目中经常为镇静-躁动评分(2~3)、沟通理解能力(3分)、疼痛(3分,手术、气管插管、吸痰操作等导致)、攻击行为(0~2)、活动能力(3分)、药物数量(3分,泵入血管活性药物、降糖、抗心律失常药物等药物)、管道高危程度(3分,气管插管等)、管道数目(3分,尿管、胃管、中心静脉导管、气管插管、引流管等),在评分中总数最低为20分,根据评估结果需进行身体约束。但实际临床工作中,该类患者长期卧床,或者关节僵硬,或者肌肉萎缩,或者肢体瘫痪,肢体不能自主活动或活动范围小,对护理及管路安全危险性小,并不需要进行身体约束,与评估结果存在矛盾[15]。还有其他患者也存在类似问题,比如颈髓损伤、神经肌肉接头病变的患者。
在临床工作中,两种评估方法在评估表设计、信效度检验过程中病例入选标准基本一样,但排除标准差异较大。在危重患者规范性身体约束评分量表研制中将深昏迷及肌力为Ⅱ级以下的这类患者排除入组,而TIP中基本涵盖了所有患者。在两组患者入组病例数也能显示这一点。TIP组、量表组在6个月的研究期间入住重症监护病房的患者总数基本一样,分别为338人和341人,但两组患者入组率相差较明显,TIP组可以入组人数为323人,为95.6%(323/338),而量表组为87.4%(298/341)。并且对于TIP评估而言,深昏迷及肌力为Ⅱ级以下的该类患者存在等级1指标,均不需使用身体约束。因此,在实际临床计算患者约束使用率时TIP组分子减小、分母增大,所得结果身体约束使用率会进一步下降,两者差异将更显著。
3.3中文版TIP评估方法临床应用简便 TIP组与量表组评估时间对比显示,TIP组明显低于量表组,差异有统计学意义。分析原因:为TIP评估条件简单明了,能根据患者意识、肌力、配合情况及监护情况迅速进行评估判断;而危重患者规范性身体约束评分量表评估条目较多,尤其是疼痛、攻击行为需根据疼痛评分(Critical care pain obsen vation tool,CPOT)[16]及Broset攻击行为量表[17]进行评估,需要耗费较多评估时间。以评估内容、操作流程及结果可重复性,医护人员对两种评估方法满意度比较,TIP组明显高于量表组。根据研究结果显示,实际临床工作中危重患者规范性身体约束评分量表不足主要有:(1)患者覆盖率不全面。(2)条目较多、费时,且评估结果有时与临床患者表现存在一定差异。(3)可重复性偏差:因评估条目多、主观影响因素较多,评估结果可重复性不如TIP。
综上所述,中文版TIP与危重患者规范性身体约束评分量表两种评估方法均能有效降低危重症患者身体约束率及约束时间。在临床工作中,本研究结果显示中文版TIP评估方法操作简单、临床效果更显著,可进行应用推广,但由于研究样本小,在今后工作中需继续探索。
