单纯性完全性肺静脉异位引流院内死亡的危险因素分析
2021-02-26郭亚鹏王健生高宏张雅宁张圣惠赵堃孙舜楠曾新艳
郭亚鹏,王健生,高宏,张雅宁,张圣惠,赵堃,孙舜楠,曾新艳
1.西安交通大学医学部附属西北妇女儿童医院心脏中心,陕西 西安 710061;
2.西安交通大学第一附属医院胸外科,陕西 西安 710061;
3.西安交通大学医学部附属西北妇女儿童医院内科,陕西 西安 710061
完全性肺静脉异位引流(total anomalous pulmonary venous drainage,TAPVD)是一组罕见的先天性心脏畸形,占所有先心病的1%~3%,占出生新生儿的1/147 000[1]。TAPVD手术矫治成功与否受多因素影响,如术时年龄、术前肺静脉梗阻(pulmonary venous obstruction,PVO)等,住院死亡率为5%~10%[2]。为消除相关因素对手术的影响,本研究排除急诊手术,分析了近5年单纯性TAPVD择期手术患儿的住院死亡危险因素。
1 资料与方法
1.1 一般资料 选取2015 年1 月至2019 年12月在西安交通大学附属西北妇女儿童医院心脏中心42 例择期行一期手术矫治的单纯性TAPVD 患儿。纳入标准:产前或产后经心脏超声、CT 确诊(四支肺静脉全部未与左心房连接,而直接或者间接与右心房连接),具备手术指征;术前各项检查资料及临床资料完整;经患儿监护人同意;术前PVO 超声表现为失相位血流流速>1.8 m/s 或沿肺静脉血流压力梯度>5 mmHg(1 mmHg=0.133 kPa)[3]。排除标准:除合并动脉导管未闭(patent ductus arteriosus,PDA)、房间隔缺损(atrial septal defect,ASD)外;合并其他心脏畸形及急诊病例(确诊后24 h内行手术矫治的病例)排出在外。42 例中男性23 例,女性19 例;年龄3~89 d,中位年龄28.3 岁;体质量2.35~5.87 kg,中位数4.6 kg;入院时发绀16例,术前血氧饱和度(88.75±5.23)%。根据Darling 分型,心上型25 例,其中垂直静脉分别引流至无名静脉24例、上腔静脉1例;心内型10例,肺静脉共汇均引流至冠状静脉窦;心下型5例,其中垂直静脉引流至下腔静脉2例、肝静脉3例;混合型2例。术前PVO患儿6例(14.3%),以上各类型中依次分别为2例、1例、2例、1例。
1.2 体外循环 为保护心肌,使用HTK 液灌注停搏、剂量为50 mL/kg,循环温度为28℃~32℃,均行改良超滤。
1.3 手术 心上、心下型:左房后壁切口与肺静脉共汇切口分别行横行和纵行侧侧吻合,心包片闭合ASD 扩大左房。心内型:经右房切口冠状静脉窦去顶,心包片将肺静脉隔入左房。混合型:上述技术组合使用。
1.4 观察指标 死亡组、治愈组术时年龄、体重、性别、解剖类型、术前PVO、术前血氧饱和度(O2saturation,SO2)、术前心衰征象、体外循环(cardiopulmonary bypass,CPB)时间、主动脉阻闭(aortic cross-clamp,ACC)时间、术后并发症、总住院时间、胸部感染、术后机械通气时间和术后血管活性药物支持时间。
1.5 统计学方法 应用SPSS22.0 统计软件分析数据,正态分布的计量资料以均数±标准差()表示,组间比较采用t检验;计数资料以例数和百分比(%)表示,采用χ2检验;单因素分析中P<0.05 的因素进入二元逐步Logistic 回归分析,以P<0.05 为差异有统计学意义。
2 结果
2.1 一般结果 42例患儿均为首次手术,CPB时间(89.00±12.35)min、ACC时间(55.00±6.56)min、术后机械通气时间(5.35±1.25) d、术后血管活性药物支持平均时间(5.00±2.35)d、总住院时间(10.00±3.63)d。术后院内出现PVO 1例(2.4%),同一住院期间再次手术,后死于ICU。术后低心排血量综合征4例(9.5%)、术后出血3例(7.1%)、胸部感染3例(7.1%)。
2.2 院内死亡 院内死亡4 例(9.5%),死亡中位时间为9 天;死亡原因分别为3 例顽固性低心排血量综合征、1例因胸部感染无法脱离机械通气,最终致多脏器功能衰竭。
2.3 出院随访 38 例患儿治愈出院,29 例患儿进行超声心动图(若怀疑术后PVO的可能,加行CT扫描)随访3~59个月,平均(22.37±11.43)个月。有3例因非心脏原因死亡。29 例随访中2 例(6.9%)出现PVO。其中1 例行再次手术发现吻合口狭窄给予解除,在随后的随访中表现良好。另1 例患儿无症状,患儿父母拒绝再次手术。
2.4 危险因素 单因素分析结果显示,术时低龄、低体重、术前肺静脉梗阻、术前低血氧饱和度、长时间体外循环、长时间主动脉阻闭、术后低心排血量综合征、术后胸部感染、术后长时间机械通气和术后长时间血管活性药物支持是院内死亡的重要危险因素(P<0.05);二元逐步Logistic 回归分析显示,术后低心排血量综合征和术后长时间机械通气是院内死亡的独立危险因素(P<0.05)。单变量分析结果见表1,多变量分析结果见表2。
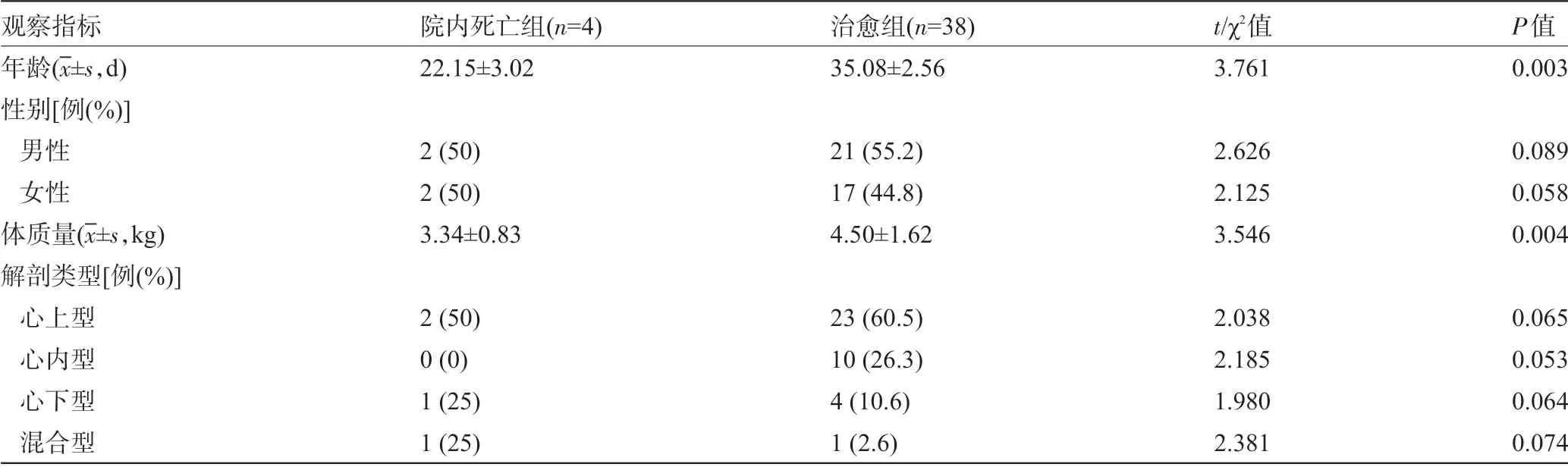
表1 院内死亡的危险因素分析
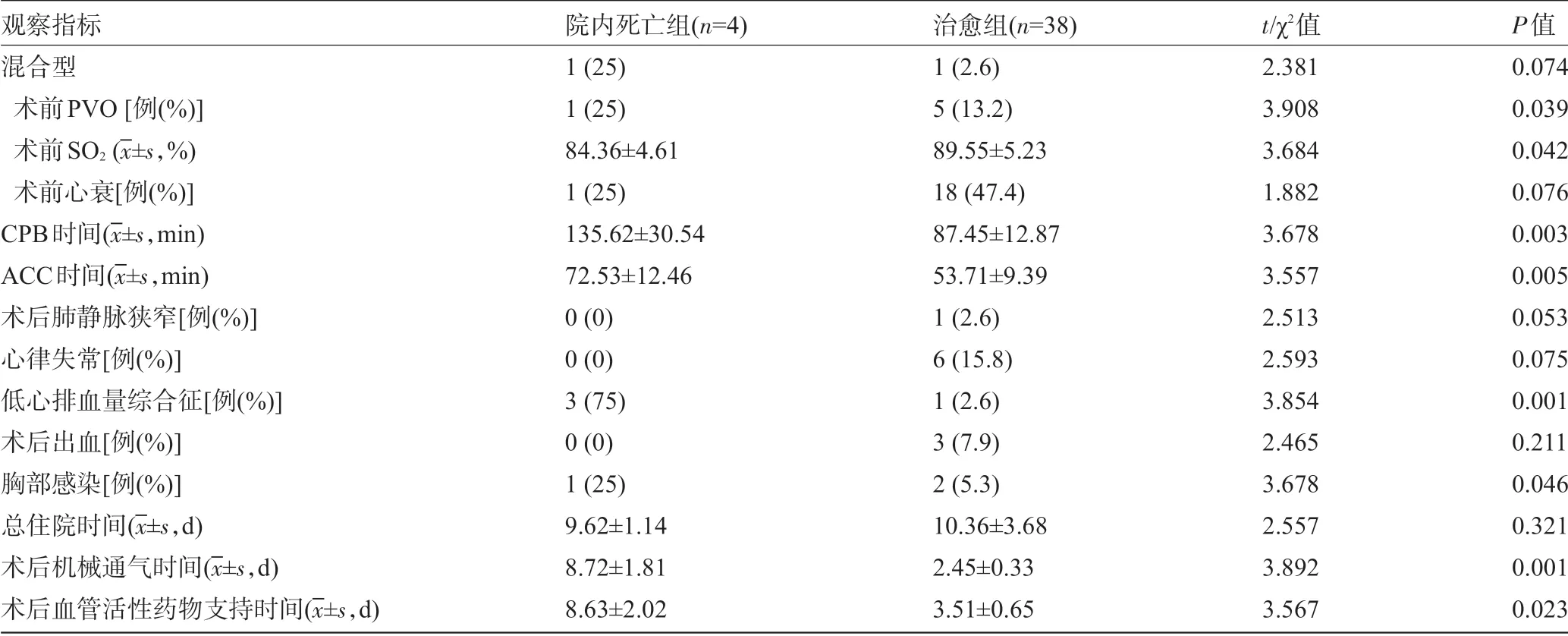
续表1

表2 院内死亡危险因素的二元逐步Logistic回归分析
3 讨论
早年未接受手术矫治的TAPVD 的死亡率在出生后第一年可达80%。随着诊断、手术技术及术后护理的进步,TAPVD 的手术死亡率已下降至5%~10%[4]。因死亡率受解剖、临床和手术等多因素的影响,因急诊病例往往有高发生率的术前PVO、严重的发绀症状、及心衰征象,这些往往是院内死亡的危险因素[5-8]。为减少急诊病例相关因素对住院死亡率的影响,本研究仅纳入择期手术的单纯性TAPVD 病例。结合本研究,现就影响单纯性TAPVD 院内死亡率的危险因素讨论如下。
一般来说,对于婴幼儿TAPVD,在确诊后更倾向于早期手术矫治。有研究表明,首次手术时低龄和低体质量是院内死亡的重要危险因素[9-10]。而也有研究表明,低龄并不是院内死亡的危险因素[11]。故低龄和低体质量是否为院内死亡的重要危险因素仍然是矛盾的,本研究显示低龄和低体质量为院内死亡的危险因素。
据报道,20%~60%的心下型和混合型中TAPVD存在术前PVO[7]。本研究中术前PVO发病率为14.3%。既往研究[10-12]和本研究均表明,PVO与住院死亡率增加有关,可能的原因是早期手术干预导致。
在不同的研究中,长时间CPB 和CAA 作为院内死亡的危险因素存在争议。在KARA MLOU 等[5]和WU 等[11]的研究中这两者并没有被证实为危险因素。而在本研究及HUSAIN等[13]和GAYNOR等[14]研究中,两者都是死亡率的重要危险因素。
术后长时间机械通气多因肺部感染,本研究及WU等[11]的研究显示肺部感染与术后更高的死亡率相关。本研究经二元逐步Logistic 回归分析,术后长时间机械通气和低心排血量综合征是最显著的死亡危险因素,这与KARA MLOU等[5]的研究结论相同。
有研究显示,心下型与死亡率之间存在显著相关性[13],而本研究显示TAPVD解剖类型与死亡率之间无显著相关性(P>0.05),故TAPVC 解剖类型对死亡率的影响仍然存在争议[15]。本研究与其他研究[16]均显示,术后肺静脉再狭窄与早期死亡率的增加无关,可能是因为此并发症的患者数量较少,或得到了较好的后续治疗。
综上所述,择期手术矫治单纯性完全性肺静脉异位引流可以取得满意的效果,而术后低心排血量综合征和术后长时间机械通气是院内死亡的独立危险因素。这一结果将有利于手术医生在术前了解TAPVD的潜在风险和预后。但是,因本研究为单中心回顾性小样本研究,有一定的局限性,故有待多中心前瞻性大样本研究进一步论述。
