症状性基底动脉粥样硬化病人斑块特征与血管几何形态的HR-MRI 研究
2021-02-23严雪娇高洁张东升张小玲汤敏
严雪娇 高洁 张东升 张小玲 汤敏
后循环缺血性卒中多由基底动脉(basilar artery,BA)粥样硬化斑块所致狭窄引起[1],临床上也常采用管腔狭窄程度对病人卒中风险进行分层。然而,多项研究[2-4]证实动脉粥样硬化斑块的风险不仅取决于管腔狭窄程度,还与斑块性质、管壁结构、血管腔内流体力学等多种因素相关。动脉分叉、弯曲或汇合的区域容易发生动脉粥样硬化斑块,并且斑块的发生发展与局部壁面剪切应力有关,而这通常由血管几何结构改变引起[5]。椎-基底动脉系统(vertebrobasilar system,VBS)在解剖学上表现出高度变异,Wake-Buck 等[6]采用高场强MRI 并结合计算流体动力学(computational fluid dynamics,CFD)模型分析显示,VBS 几何结构对基底动脉的速度分布和壁面剪切应力分布有很大影响。Yu 等[7]指出VBS不同几何构型会影响基底动脉斑块的位置;椎动脉汇入基底动脉间角度、BA 曲度这些几何参数可能导致动脉粥样硬化的早期改变或动脉粥样硬化斑块的进展,并进一步引起后循环缺血性卒中事件。目前对椎-基底动脉几何参数与斑块分布及斑块特征之间进行定量分析的研究较少,因此本研究旨在利用高分辨 MRI(high-resolution MRI,HR-MRI)探讨后循环症状性基底动脉粥样硬化病人椎-基底动脉几何形态与斑块特征和卒中的关系。
1 资料与方法
1.1 一般资料 回顾性纳入2017 年7 月—2019年12 月于陕西省人民医院就诊的后循环急性脑梗死或短暂性缺血发作(transient ischemic attack,TIA)的病人42 例。其中男30 例,女12 例,年龄 50~70岁,平均(63.5±10.8)岁。纳入标准:①病人符合中国后循环缺血专家共识[8]关于后循环急性脑梗死及TIA 急性发作的诊断标准;②起病72 h 内且经扩散加权成像(DWI)确诊为首次发作;③症状出现后2周内完成HR-MRI 检查;④有入院24 h 内的血常规、糖化血红蛋白水平、生化全项、同型半胱氨酸测定等实验室结果。排除标准:①MRA 上双侧椎动脉(vertebral artery,VA)未能正常显示;②有血管炎、Moya-Moya 病、动脉夹层、可逆性脑血管收缩综合征等非动脉粥样硬化性颅内血管病变;③合并存在前循环急性梗死;④存在潜在的心源性栓塞因素;⑤HR-MRI 影像质量差,无法进行评价。根据DWI上是否存在BA 供血区急性梗死将病人分为2 组:①梗死组22 例,BA 供血区(含分支动脉供血区)存在首次急性脑梗死灶;②无梗死组20 例,有TIA 但DWI 上未发现其供血区存在新、旧梗死灶。记录2组病人的人口学信息,包括性别、年龄、血管危险因素(高血压、糖尿病、高脂血症和吸烟状况)。
1.2 设备与方法 采用Philips 3.0 TMRI 扫描设备,标准32 通道头颅线圈。所有病人取仰卧位,行HR-MRI 扫描,包括三维时间飞跃法MR 血管成像(three dimensions time of flight magnetic resonance angiography,3D-TOF MRA)、T1WI/质子密度加权成像(proton-density weighted imaging,PDWI)各项同性容积采集快速自旋回波成像(volumetric isotropic turbo-spin-echo acquisition,VISTA)、增强 T1WI VISTA序列。扫描参数:①3D-TOF MRA 序列:TR/TE 为20 ms/3.6 ms,翻转角 18°,FOV 18 cm×18 cm,矩阵256×256,层厚 5 mm;②T1WI/PDWI VISTA 序列:T1WI、PDWI 分别 TR/TE 为 700 ms/14 ms、2 400 ms/17 ms,FOV 8 cm×8 cm,矩阵 256×256,层厚 2 mm,层间距0.5 mm。增强扫描对比剂采用钆布醇(7.5 mL,0.1 mmol/kg 体质量),经静脉注射 5 min 后在 T1WI VISTA 序列上扫描获得增强影像。
1.3 VBS 几何参数测量 将高分辨血管壁成像的DICOM 数据导入 RadiAnt DICOM Viewer 5.0.1 软件中,由1 名对所有临床数据和斑块分布不知情的放射科诊断医师(有5 年影像诊断经验)在3D TOFMRA 的前-后位(anteroposterior,AP)影像上对 VBS血管进行定性和定量评估,定量数据于1 个月后再次进行测量。
1.3.1 BA-中角 在AP 位影像上确定优势VA 并测量BA-中角。优势VA 定义:①双侧VA 直径相差0.3 mm 以上时,直径较大的 VA[9];②当双侧 VA 直径相似时,以更直的方式连接到BA 的VA[10]。测量BA-中角:在AP 图中,以BA 曲度中点为起点,分别以椎基底交界点(vertebrobasilar junction,VBJ)及双侧BA 顶点为终点画2 条延长线,2 条线的锐角夹角即为BA-中角(图1A)。
1.3.2 BA-VA 角 在侧视图中测量BA-VA角:以椎-基底交界点为起点,沿着BA 及优势VA 分别绘制延长线,2 条线之间的锐角夹角即为BA-VA 角(图1B)。
1.3.3 VA 直径 在AP 位上,从椎基底动脉连接处开始,在VA 上相距3 mm 的3 个连续层面测量VA直径,最终取3 次测量的平均值作为最终VA 直径。
1.3.4 BA 构型 在VBJ 和大脑后动脉(posterior cerebral artery, PCA)分叉处之间画一条直线,如果连线与BA 轨迹重合,则为直BA;如果连线在BA轨迹外,则为弯曲BA,弯曲方向(右或左)由BA 的轨迹决定(图2A-C)。
1.4 数据后处理分析
1.4.1 数据处理 采用RadiAnt DICOM Viewer 5.0.1 及 Image J by National Institutes of Health 软件、ITK-SNAP(www.itksnap.org.)观察并半自动测量动脉粥样硬化斑块及管壁特征,包括管壁面积、斑块面积、斑块负荷、管腔狭窄率、管壁重塑指数(remodeling index,RI)及有无斑块强化。由另外1 名对临床情况不知情的放射科诊断医师(具有5 年斑块分析经验)进行测量,同时根据VA 和BA 形态分组(根据是否存在优势VA 分为优势VA 优势组、VA 无优势组,根据BA 构型分为BA 直行组及BA弯曲组),并比较各组间斑块特征。1 个月后进行再次测量。
1.4.2 参数测量 ①管壁面积=管周面积-管腔面积,参考管周面积和参考管腔面积定义为在远端和近端参考处测量数据的平均值(以克服目标血管自然逐渐变细的影响)。②斑块面积=狭窄处管壁面积-参考管壁面积。③斑块负荷=斑块面积/狭窄处管腔面积(图3)。④管腔狭窄率=(1-斑块处管腔面积/参考处管腔面积)×100%。⑤RI=斑块处管周面积/参考处管周面积,如果RI>1.05,则为正性重塑(即壁向外扩展);0.95<RI<1.05,则为中性重塑;RI<0.95,则为负性重塑(即血管壁收缩),定义中性及负性重塑为非正性重塑。⑥评价斑块分布:动脉粥样硬化斑块在HR-MRI 影像上多表现为管壁偏心性增厚(动脉管壁最薄处直径不足最厚处直径的50%),选取最大斑块层面的管壁横断面图,分为4 个象限:腹侧、背侧、左侧、右侧(图2D),如果斑块分布在2 个以上象限,则选择具有最大斑块厚度的象限。

图1 BA-中角和BA-VA 角度的测量。

图 2 BA 不同形态及斑块分布。A-C 图为 3D-MRA 影像,显示 BA 直行(A)、BA 右弯(B)、BA 左弯(C);D 图为 T1WI-VISTA横断面影像,显示斑块分布,使用管腔中心相交的2 条垂直线将横截面分为4 个象限,偏右侧图像定义腹侧、背侧、右侧、左侧斑块。

图3 PDWI-VISTA 影像上测量BA 管壁面积、斑块面积和斑块负荷。在斑块最厚层面(A)与参考层面(B)上分别测量狭窄处和参考层面的管壁面积,红色(含绿色覆盖区域)为管周面积,绿色为管腔面积。狭窄处和参考层面的管壁面积分别为21.21、16.28 mm2,斑块面积、斑块负荷分别为4.93 mm2、0.86。
1.5 统计学方法 采用SPSS 20.0 软件对数据进行统计学分析,符合正态分布的计量资料以均数±标准差()表示,2 组间比较采用独立样本 t 检验。非正态分布的计量资料以中位数和四分位数间距[M(P25,P75)]表示,2 组间比较采用 Mann-Whitney U检验。计数资料以例(%)表示,2 组间比较采用Fisher 精确概率检验。使用组内相关系数(ICC)评估评价者前后(间隔1 个月)测量管壁各参数及增强程度鉴定的一致性。P<0.05 为差异有统计学意义。
2 结果
2.1 2 组病人临床资料比较 2 组病人间一般临床资料差异均无统计学意义(均P>0.05),见表1。
2.2 2 组间斑块特征及VBS 几何参数比较 42 例中有29 例病人(69%)的斑块出现强化;22 例病人(22/42,52%)的管壁表现出正性重塑。2 组病人斑块特征比较显示,梗死组病人BA 斑块面积、斑块负荷高于无梗死组(P<0.05),梗死组病人斑块强化比例(19/22,86%)更高。无梗死组病人BA 斑块更常见于腹侧(P<0.05)。42 例病人左侧VA 的平均直径为(2.55±0.58)mm,右侧为(2.32±0.62)mm;其中,19例(19/42,45%)病人无优势VA,余23 例有优势VA;27 例病人(27/42,64%)有弯曲BA。梗死组病人BA-中角、BA-VA 角均大于无梗死组(P<0.05),但组间 BA 弯曲构型未见明显差异(P>0.05)(表 2)。症状性病人VBS 几何角度及斑块特征如图4、5 所示。
2.3 不同VBS 几何分组的斑块特征比较
2.3.1 不同VA 构型组间斑块特征比较 VA 优势组和无优势VA 组比较,优势组的斑块强化比例(19/23,82%)(P<0.05),而其他特征的差异无统计学意义(均 P>0.05),详见表 3。
2.3.2 不同BA 构型组间斑块特征比较 BA 直行组和BA 弯曲组比较,弯曲组的斑块更易位于侧壁,且斑块负荷更大(P<0.05),其他特征差异无统计学意义(均P>0.05),详见表4。症状性病人不同BA 构型的斑块特征如图6 所示。
2.4 观察者内一致性评估 观察者内的前、后测量斑块处管周面积、管腔面积、参考处管周面积及管腔面积的一致性好(ICC 分别0.990、0.992、0.993、0.990)。
3 讨论
BA 粥样硬化性疾病是后循环卒中最常见的病因,可引起较高的致残率及致死率。传统的血管危险因素(如狭窄率)不能完全解释缺血性卒中的发生风险,随着HR-MRI 技术的快速发展,使检出活体颅内血管壁病变并显示其病理发展过程成为可能[11]。斑块负荷增大、斑块表面不规则及斑块强化等易损特征可能与缺血性卒中事件风险增加有关[12]。近期研究显示局部几何特征在动脉粥样硬化的发展中也很重要,动脉几何结构可能有助于非常早期地识别出颈动脉粥样硬化的高危病人[7]。本研究发现VBS 几何形态影响斑块强化及斑块分布特征;除外斑块定量参数(斑块面积及斑块负荷)外,斑块强化及分布特征与症状性BA 粥样硬化梗死病人有关。

表1 2 组病人一般临床资料的比较

表2 2 组病人斑块特征及VBS 几何参数的比较
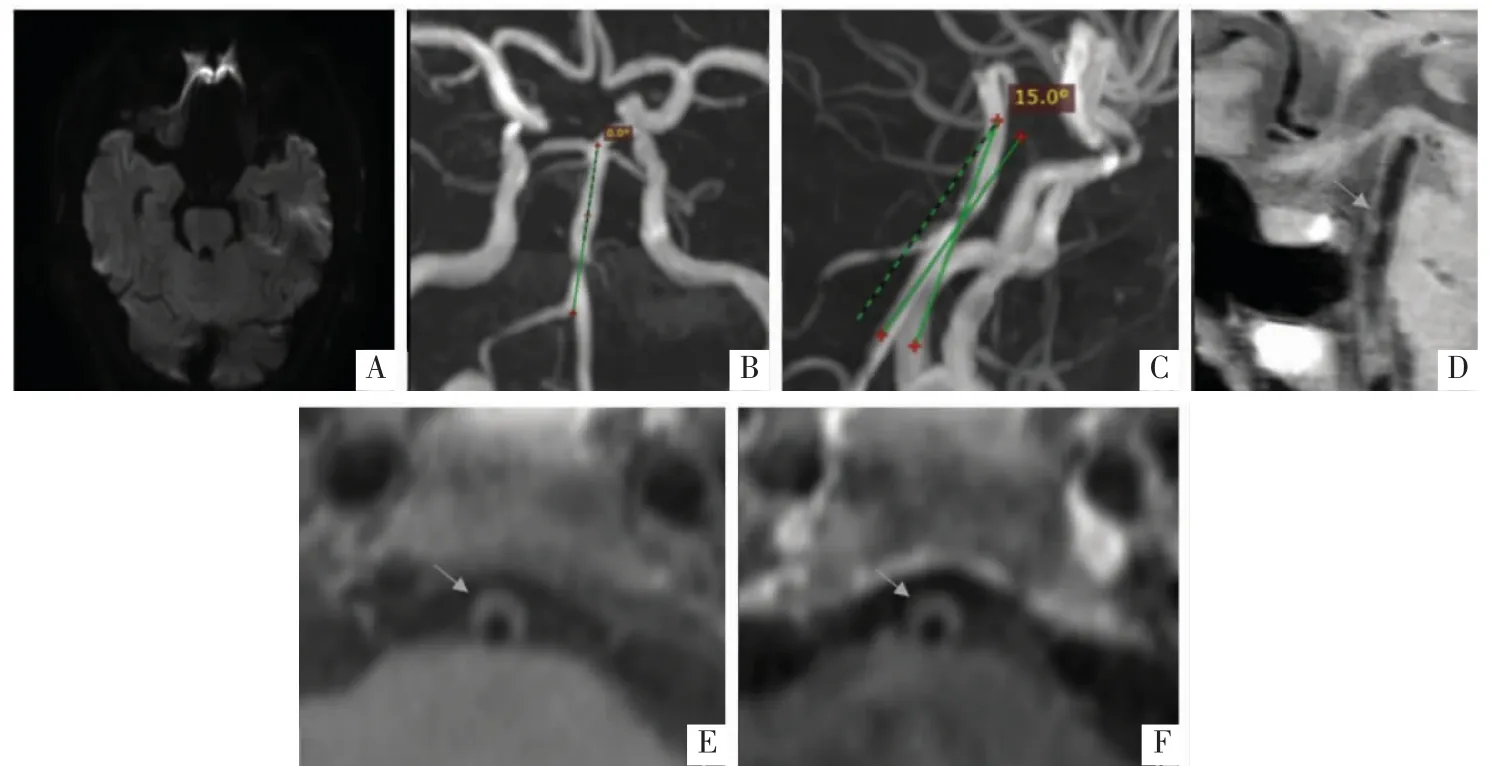
图 4 病人女,63 岁,后循环 TIA。A 图,DWI 未见急性梗死区域;B、C 图,3D-MRA 上显示BA-中角(B)及 BA-VA 角(C)较小;D、E 图,T1WI-VISTA 显示腹侧斑块(箭头);F 图,增强影像上斑块未见强化。

图5 病人男,58 岁,急性脑梗死。A 图,DWI 上可见脑桥内偏右侧急性脑梗死;B、C 图,3DMRA 上 BA-中角(B)及 BA-VA 角(C)较大;D、E 图,T1WI-VISTA 显示背侧斑块;F 图,增强影像可见斑块强化。

表3 不同VA 构型组间斑块特征的比较

表4 不同BA 构型组间斑块特征的比较

图6 直行BA 与弯曲BA 的斑块负荷比较。3D-MRA 影像(A)显示直行BA,PDWI-VISTA 上可见腹壁斑块(B,箭头),测量斑块最大面积并计算斑块负荷为 0.92;3D-MRA 影像显示弯曲 BA(C),PDWI-VISTA 上可见侧壁斑块(D,箭头),测量斑块最大面积并计算斑块负荷为1.65(D)。
本研究中,梗死组病人斑块强化比例(19/22,86%)更高。斑块强化是斑块不稳定和进展的影像学标志,是急性缺血性卒中的独立危险因素[13-14];Dolan等[15]关于血管病理学中的壁剪切应力的观点表明,血流剪切应力作用在血管壁上,引起内皮损伤和斑块不稳定,可呈现斑块强化;而VA 不对称对基底动脉血流速度模式和壁剪切应力分布有较大影响[6],我们在VA 优势组中亦观察到较高比例的斑块强化。由此可见,VBS 几何形态可能对动脉粥样硬化斑块不稳定具有潜在影响。
动脉粥样硬化斑块倾向于在具有复杂血流模式(湍流)或低振荡壁剪切应力的局灶区域发生及发展,例如在分叉处、接合处和弯曲等区域[5]。Hong等[16]研究提示不对称的椎-基底动脉血流所产生的不均匀的机械力可能会影响BA 曲度,而血管曲度与斑块位置有关。本研究中,BA 弯曲组中侧壁斑块比例更高,表明血流动力学在动脉粥样硬化分布中起作用。我们还发现症状性梗死组病人BA-中角及BA-VA 角明显较大,提示可能在椎-基底动脉连接处和BA 中部易发生血流动力学湍流,从而促进斑块形成。Kim 等[10]关于非狭窄性BA 动脉粥样硬化病人脑桥梗死与斑块分布及VBS 定量分析显示,较大的BA-中角可以增强侧壁斑块的形成,更大的BAVA 角可以增强背侧壁斑块形成。本研究中梗死组病人BA 背侧壁及侧壁斑块比例较大,可为上述结论提供证据。根据BA 分支解剖结构所示,旁正中动脉、短旋支及长旋支等脑桥动脉多开口于BA 侧壁、背侧壁及小脑前下动脉的远端。因此,从载体动脉斑块阻塞穿支动脉的机制上讲,斑块位置靠近BA分支动脉口,可能会增加卒中风险[5],提示血管几何学可能在一定程度上通过影响斑块的位置而成为缺血性梗死发生的因素。
本研究尚存在以下局限性。首先,被试数量较少,而且来自同一医疗中心,可能存在一定的选择偏倚;其次,未能细化BA 不同弯曲构型(左偏或右偏)的斑块特征;再次,本研究所测量的血管几何结构一定程度上解释了HR-MRI 所见血管几何结构与动脉粥样硬化斑块特征与分布的关系,但无法评估真正血流动力学,后期将进一步构建血流动力学模型定量阐明动脉夹角与斑块位置及分布的确切血流动力学机制;最后,由于难以获得颅内血管的标本,我们的HR-MRI 结果在组织学验证方面受到限制。
本研究发现后循环未出现急性梗死的病人BA斑块更多见于腹侧,症状性BA 粥样硬化病人VBS几何参数存在差异,具有优势VA 病人的BA 斑块可能更易损。本研究结果或许能为脑血管病的一级和二级预防提供一个新的研究方向,即除了传统的危险因素外,还应分析个体的颅内动脉几何结构。
