重症监护病房医院感染早期预测模型的建立
2021-02-07张雯予王金荣郭淑芬郭伟邵立业高攀马珍崔朝勃李佩佩
张雯予 王金荣 郭淑芬 郭伟 邵立业 高攀 马珍 崔朝勃 李佩佩
河北医科大学附属衡水市人民医院重症医学科053000
因ICU患者病情严重、慢性基础疾病多、长期卧床,同时伴有各种侵入性操作、免疫功能低下、大量使用广谱抗菌药物或免疫抑制等危险因素,医院感染发生率明显高于普通病房,已成为危及患者生命的重要原因。因此早期预测和发现高危人群非常重要,但国内相关研究较少。本研究通过回顾性分析衡水市二级以上医院ICU的医院感染患者入住ICU 24 h内的病历资料,分析高危因素,建立ICU的医院感染早期预测模型,以早期识别高危人群,及时采取干预措施,改善危重患者预后。
1 对象与方法
1.1 临床资料的获取与调查方法 回顾性查阅衡水市二级以上医院2011年1月至2015年12月ICU的医院感染患者相关病原学数据和入住ICU 24 h内原始病历资料。医院感染定义为经临床或实验室/影像学诊断的任何类型的细菌、真菌或病毒感染,诊断标准符合中华人民共和国卫生行业标准2016年《重症监护病房医院感染预防与控制规范》,包括以下3种类型(不包括如压疮、蜂窝织炎、假膜性肠炎、颅内感染等)。(1)肺炎(包括医院获得性肺炎和呼吸机相关性肺炎)。医院获得性肺炎是指患者住院期间没有接受有创机械通气、未处于病原感染的潜伏期,而于入院48 h后新发生的肺炎。呼吸机相关性肺炎是指气管插管或气管切开患者接受机械通气48 h后发生的肺炎,机械通气撤机、拔管后48 h内出现的肺炎也属于呼吸机相关性肺炎范畴[1]。(2)导尿管相关泌尿系感染(urinary tract infection,UTI)。UTI主要是指患者留置导尿管后或者拔除导尿管48 h内发生的泌尿系统感染。临床诊断:患者出现尿频、尿急、尿痛等尿路刺激症状,或者有下腹触痛、肾区叩痛,伴或不伴有发热,并且尿检白细胞男性≥5个/高倍视野,女性≥10个/高倍视野,插导尿管者应当结合尿培养。(3)中心静脉导管相关血流感染(catheter related blood stream infection,CRBSI)。CRBSI是指带有血管内导管或者拔除血管内导管48 h内的患者出现菌血症或真菌血症,并伴有发热(>38℃)、寒颤或低血压等感染表现,除血管导管外没有其他明确的感染源。
排除标准:病原学资料不完整;入住ICU时已经存在医院感染疾病;ICU住院时间<48 h;入住ICU 48 h内未进行首次病原学筛查取样。
1.2 主要观察指标 患者一般临床资料,包括患者性别、年龄、转入原因,入住ICU 24 h内血生化、急性生理学与慢性健康状况评分系统Ⅱ(acute physiology and chronic health evaluationⅡ,APACHEⅡ)和序贯器官衰竭评分(sequential organ failure assessment,SOFA)、应用血管活性药物(包括去甲肾上腺素、多巴胺、多巴酚丁胺、垂体后叶素/去氨加压素)、血液净化情况。
本研究符合医学伦理学标准,并获得河北医科大学附属衡水市人民医院伦理委员会批准(2016-1-010)。
1.3 统计学分析 使用SPSS19.0软件分析数据,计量资料以x-±s表示,组间比较采用t检验;计数资料以例数(%)表示,组间比较采用χ2检验;采用二分类logistic回归分析2011年1月至2015年12月医院感染患者的危险因素,绘制各危险因素的受试者工作特征(receiveroperating characteristiccurve,ROC)曲线,创建ICU医院感染早期预测量表。利用2016年1月至2018年12月医院感染患者的数据对预测模型进行验证。P<0.05为差异有统计学意义。
2 结果
2.1 基线资料分析(图1) 共有9所医院(二级医院7所,三级医院2所)10个ICU参与本研究。2011年1月至2015年12月共筛查3 542例住院患者,排除1 089例(包括入住ICU时存在医院感染780例,ICU住院时间<48 h 242例,其他原因67例),最后2 453例患者资料纳入分析。共445例患者ICU住院期间上报医院感染,医院感染发生率18%,其中肺炎135例(30%),UTI 245例(55%),CRBSI 65例(15%)。特别指出,78例(18%)患者存在一种以上医院感染类型。
2.2 医院感染危险因素分析 将医院感染与非医院感染患者入住ICU 24 h内基线资料进行比较发现,年龄、APACHEⅡ评分、SOFA评分、应用血管活性药物、重症肺炎、新发脑卒中、紧急腹部手术、血红蛋白、白蛋白水平差异均有统计学意义(P值均<0.05),见表1。将上述变量进行Logistic回归分析发现,仅年龄≥72岁(OR=2.15,95%CI:1.23~3.47,P=0.03)、新发脑卒中(OR=1.59,95%CI:1.22~3.31,P<0.01)、入住ICU 24 h内APACHEⅡ评分≥18(OR=3.64,95%CI:2.79~5.32,P=0.02)和SOFA评分≥8(OR=3.17,95%CI:1.93~5.66,P<0.01)是医院感染的独立预测因素,见表2。

图1 医院感染病例筛查流程图
2.3 医院感染早期预测量表的建立 根据表2中危险因素回归模型的β系数建立早期预测量表,并利用ROC曲线探索最佳截断值。医院感染早期预测评分范围为0~7分,最佳截断值为4分;UTI早期预测评分范围为0~7分,最佳截断值为4分;肺炎早期预测评分范围为0~7分,最佳截断值为5分;CRBSI早期预测评分范围为0~7分,最佳截断值为6分(表3)。
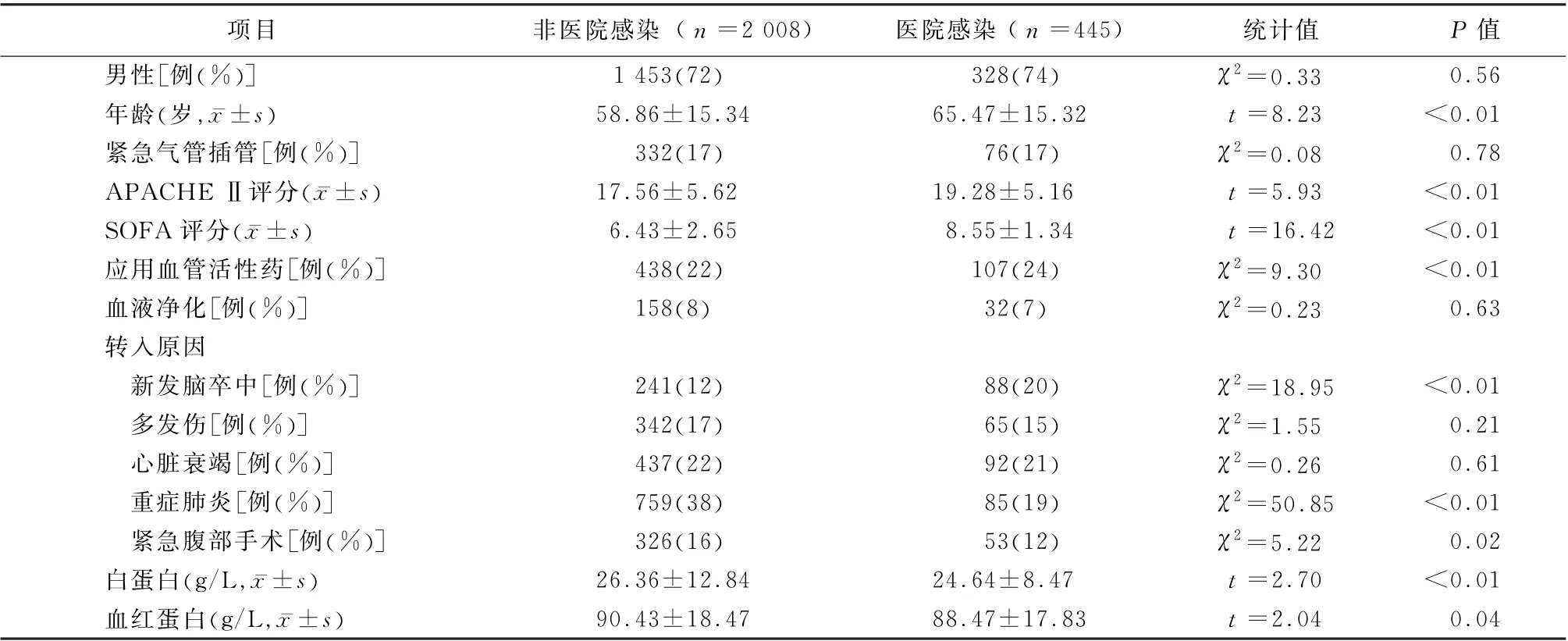
表1 入住ICU 24h医院感染危险因素单因素分析

表2 入住ICU 24h医院感染危险因素logistic回归分析
2.4 ICU医院感染早期预测模型的验证 根据2016年1月至2018年12月医院感染患者的数据对上述预测模型进行验证,共有1442例纳入分析,231例发生医院感染,其中183例(79%)医院感染预测评分≥4分。图2显示了医院感染与非医院感染患者预测评分的分布。预测评分≥4分的患者发生医院感染的概率大约是0~3分患者发生概率的5.5倍(OR=5.45,95%CI:3.58~7.81,P<0.001)。图3显示UTI早期预测评分在未发生与发生UTI患者之间的分布。≥4分的患者发生UTI的概率近乎是0~3分患者发生概率的5倍(OR=4.84,95%CI:2.53~9.28,P<0.001)。
图4显示了ICU肺炎(包括医院获得性肺炎和呼吸机相关性肺炎)早期预测评分分布情况,预测得分≥5分的患者发生肺炎的概率是0~4分患者发生概率的7倍左右(OR=7.26,95%CI:3.12~16.9,P<0.001)。图5显示了CRBSI早期预测得分的分布情况,预测得分≥6分的患者发生CRBSI的概率是0~5分患者发生概率的3倍左右(OR=3.34,95%CI:1.27~8.75,P=0.014)。
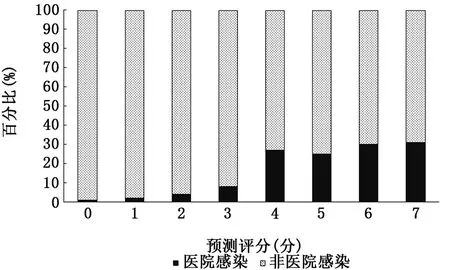
图2 ICU医院感染早期预测评分分布情况

图3 ICU中UTI早期预测评分分布情况
3 讨论
医院感染是导致ICU患者死亡的一个重要原因[2]。研究显示,ICU医院感染患者中53.70%进展为脓毒症,病死率高达65.70%,远高于社区获得性感染34.30%的病死率[3]。因此早期发现高危人群,早期干预,既能降低死亡风险,减少住院费用,也能有效避免相关医疗纠纷。既往多个研究报道了医院感染的危险因素[4-9],但未对各种危险因素进行量化形成预测量表。本研究综合分析入住ICU 24 h内的各项指标,得出一个简单的预测模型,并针对最常见的3种类型开发了个体风险评分:UTI、肺炎和CRBSI。在入住ICU早期就可预测医院感染潜在风险,发现高危患者,并指导随后住院管理,简单有效。
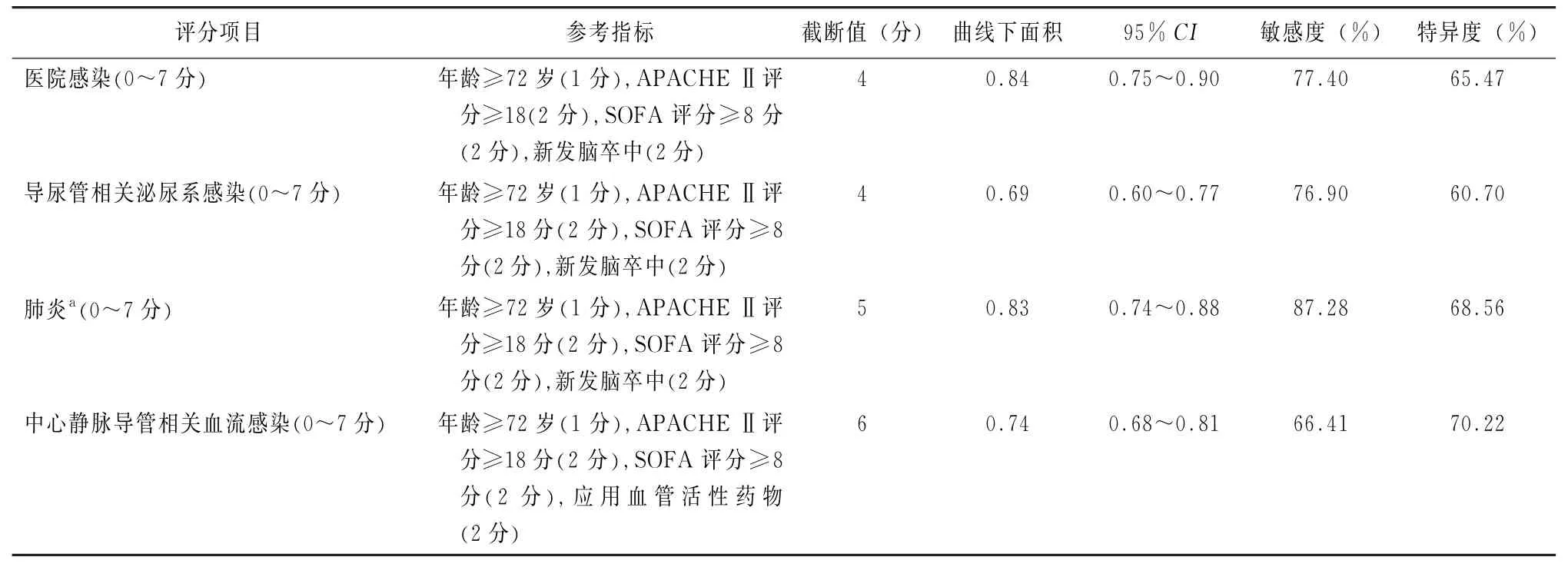
表3 ICU医院感染早期预测量表

图4 ICU肺炎早期预测评分分布情况

图5 ICU中CRBSI早期预测评分分布情况
3.1 SOFA评分和APACHE Ⅱ评分 目前二者广泛用于评估ICU患者病情严重程度,预测死亡风险[10-14],在预测医院感染风险及预后方面也有很高的敏感度。一项针对鲍曼不动杆菌导致呼吸机相关肺炎的研究发现,简化急性生理评分较高、ICU前住院时间增加、机械通气与鲍曼不动杆菌耐药率增高有关,女性、SOFA评分和输注红细胞是住院死亡的独立预测因素[15]。医院感染常发生于创伤、脑血管疾病、糖尿病和肾脏病患者,且住院时间延长,APACHE Ⅱ评分越高[16]。一项专门针对神经重症患者的研究发现,APACHEⅡ评分越高,感染风险越高,高危组(>27分)、中危组(20~27分)、低危组(<20分)之间差异有统计学意义。APACHEⅡ评分预测医院感染风险的曲线下面积为0.81,截断值为20.0,结果可靠[17]。一项针对呼吸机相关性肺炎的研究发现,入住ICU时APACHEⅡ评分>21分、SOFA评分>6分是影响病死率的危险因素。呼吸机相关性肺炎诊断当天的SOFA评分>6分是死亡的独立危险因素(OR=1.4),研究认为SOFA评分可能比APACHEⅡ评分更有价值,随着时间的推移,经常评估SOFA评分可以提高预测效能[18]。本研究同样发现APACHEⅡ评分和SOFA评分能够准确预测医院感染风险,且二者同时纳入分析时预测效能更高。
3.2 新发脑卒中 已有研究发现,卒中患者容易并发卒中相关肺炎,发生率可达7%~22%[19]。既往已有多个专门预测卒中后肺炎风险的预测研究[20-22],但研究对象并非来自ICU,病情相对较轻,并不适于重症卒中患者。重症卒中患者意识水平下降、吞咽障碍、咳嗽反射减弱、食管下段括约肌功能下降,易使鼻咽部、口咽分泌物及胃内容物被误吸至肺内而发生医院获得性肺炎。转入ICU患者长期机械通气、长时间卧床,气管内分泌物积于肺底,细菌易于繁殖引起呼吸机相关肺炎。此外,此类患者因丧失自主排尿功能,需要长期保留导尿管,也会明显增加UTI风险。本研究也发现,新发脑卒中是医院感染的一个重要危险因素。根据我们的预测量表,重症卒中患者入住ICU 24 h即可预测发生肺炎和UTI的风险,可早期识别,早期干预。
3.3 血管活性药物 本研究还发现,早期应用血管活性药物会增加导管相关血流感染发生风险。对这部分患者进行详细分析发现,应用血管活性药物(包括去甲肾上腺素、多巴胺、多巴酚丁胺、垂体后叶素/去氨加压素)均需要保留中心静脉导管,同时需要进行血流动力学监测。另外大约三分之一继发急性肾损伤,需要经股静脉穿刺置管行血液净化治疗,这无疑增加了导管数量、穿刺次数和导管保留时间。中心静脉导管穿刺次数、保留时间、持续血液净化治疗均为CRBSI的独立危险因素[23-24]。
既往对于医院感染风险预测模型主要基于入住ICU一段时间后观察到的指标,如UTI危险因素包括联用抗菌药物、特殊类抗菌药物使用天数(≥15 d)、术后住院时间(≥15 d)、导尿管置管天数(≥7 d)[25]。发生CLABSI的危险因素包括本次住院手术次数≥3次、入住ICU日数≥2 d、中心静脉置管日数≥7 d、使用抗菌药物等[26];呼吸机相关性肺炎的危险因素包括机械通气时间>15 d、多重耐药菌感染、真菌感染、使用糖皮质激素、血清白蛋白浓度<35 g/L、器官损伤数目≥3个、血糖≥10 mmol/L等[27]。这些指标虽然预测敏感度高,但无法在入住ICU后第一时间获得,本研究以入住ICU 24 h内所获得的指标为依据,建立预测模型,可以更早期发现高危人群,早期预警并采取相关措施。
本研究仍有一些局限性。首先本研究虽然是一项多中心研究,但参与调查的单位以二级医院为主,且各医院对医院感染的认知程度和管理措施并不完全一致,故未对二三级医院区别分析,但由于样本量较大,对于基层医院仍具有一定的借鉴意义;其次,本研究主要针对常见的呼吸道、泌尿道及血流3种感染类型,由于存在诊断技术挑战性,未对其他感染类型进行分析(如腹部术后继发腹腔感染、颅脑术后颅内感染以及压疮相关皮肤感染),因此限制了本研究预测模型的应用范围。最后,由于受经济和医疗水平的限制,笔者所在地区整体医疗水平相对较低,所得出的预测模型是否适合其他地区,还需要进一步外部验证。
综上所述,利用年龄、新发脑卒中、入住ICU 24 h内APACHEⅡ评分及SOFA评分、是否应用血管活性药物,建立医院感染早期预测模型,同时开发了3个主要类型的个体风险评分:UTI、肺炎和CRBSI,可以在入住ICU后第一时间预测医院感染潜在风险,而不考虑随后的住院管理。
利益冲突所有作者均声明不存在利益冲突
