宫腔镜切除组织系统与传统宫腔镜电切术治疗子宫内膜息肉合并不孕症患者的效果比较
2021-01-27魏静
魏 静
江西省妇幼保健院妇科,江西南昌 330006
子宫内膜息肉属于临床发生率很高的宫腔疾病,其大小不一,较小的息肉没有明显的临床症状,较大的息肉则容易造成子宫异常症状,严重者可能出现不孕症[1-2]。近年来,随着人们生活节奏的变化和周围饮食、生活环境的改变,不孕症的比例明显增多,子宫内膜息肉引起的不孕症比例也相应的增多[3-4]。资料显示[5-6],不孕症的女性中,子宫内膜息肉的发生率近20%。宫腔镜下电切术是临床常用治疗子宫内膜息肉的方法,随着微创技术的发展,宫腔镜切除组织系统在临床应用明显增多。本研究拟探讨宫腔镜切除组织系统与传统宫腔镜电切术治疗子宫内膜息肉合并不孕患者的效果比较。
1 资料与方法
1.1 一般资料
选取江西省妇幼保健院2018年5月~2019年5月收治的82例子宫内膜息肉合并不孕症患者作为研究对象,依据住院号奇偶数分成对照组(41例)和观察组(41例)。对照组年龄24~39岁,平均(33.7±4.9)岁;体重指数17.2~26.9 kg/m2,平均(21.4±2.3)kg/m2;不孕时间2.1~6.9年,平均(4.4±2.0)年;息肉数目:单发24例(58.5%),多发17例(41.5%)。观察组年龄25~40岁,平均(33.2±4.6)岁;体重指数17.4~26.5 kg/m2,平均(22.1±2.6)kg/m2;不孕时间2.0~6.5年,平均(4.7±2.1)年:息肉数目:单发25例(60.9%),多发16例(39.1%)。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:①通过宫腔镜检查,可以明确子宫内膜有多发或者单发性息肉;②手术后组织病理学证实为子宫内膜息肉。排除标准:①通过阴道超声可见晚卵泡期子宫内膜厚度小于7 mm;②合并宫腔黏连、黏膜下子宫肌瘤等宫腔病变者;③合并子宫内膜复杂性增生、非典型增生和子宫内膜癌患者;④合并子宫纵隔、单角子宫、双角子宫、双子宫等子宫畸形患者。本研究经江西省妇幼保健院医学伦理委员会批准,两组患者均签署知情同意书。
1.2 方法
两组患者均在月经后3~7 d内完成手术,选择0.9%的生理盐水作为膨宫液,保持压力维持在90~100 mmHg,麻醉方式为静脉复合性麻醉,采取膀胱截石位。分别对外阴、阴道和子宫颈进行常规性消毒,对宫颈前唇进行钳夹处理,将子宫颈管扩张达到7号,放置宫腔检查镜,进行膨宫处理,保持流量150 mL/min。在宫腔镜下,观察宫腔情况,对宫腔息肉体积和息肉的根蒂位置、数目进行观察。
对照组采用传统宫腔镜电切术治疗,采用Olympus 27 F 被动式可旋转宫腔镜(日本Olympus 公司),环状电极切除息肉基底部,功率为80~100 W,电凝40~60 W,搔刮宫腔,刮除弥漫型小息肉,送检。采用球囊压迫止血,将导尿管头端送至子宫底端,同时向球囊注入20~25 mL 生理盐水,导尿管另一端与引流袋连接,观察术后引流情况,无血液流出后,取出球囊。
观察组用宫腔镜切除组织系统(美国豪洛捷公司),患者静脉麻醉,取膀胱截石位,采用消毒铺巾,对子宫颈进行扩张到达8号,放置宫腔镜切除组织系统,切除息肉,切碎组织抽吸取出,止血方法同对照组。
1.3 观察指标及评价标准
观察两组患者手术情况,主要包括手术时间、术中出血量、膨宫液使用量、二次手术率、术后宫腔粘连发生率情况。观察两组患者妊娠结局情况,跟踪随访1年,主要包括自然妊娠率、临床妊娠率、胚胎停育率。临床妊娠率[7-8]是根据血清人绒毛膜促性腺激素(β-hCG)>25 IU/L,同时超声检查可以见到孕囊和胎心搏动;胚胎停育是通过超声检查提示妊娠囊内胚芽的形态或者是胎儿形态异常,且没有胎心搏动,形成枯萎囊[9-10]。观察两组患者随访1年期间的并发症和复发率情况,并发症主要包括宫颈管狭窄、宫腔粘连。
1.4 统计学方法
采用SPSS 22.0 统计学软件进行数据分析,计量资料用均数±标准差(±s)表示,两组间比较采用t检验;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者手术情况的比较
两组患者手术时间、膨宫液使用量比较,差异无统计学意义(P>0.05);观察组患者术中出血量少于对照组,二次手术率、术后宫腔粘连发生率均低于对照组,差异均有统计学意义(P<0.05)(表1)。
表1 两组患者手术情况的比较(±s)

表1 两组患者手术情况的比较(±s)
组别例数 手术时间(min)术中出血量(mL)膨宫液使用量(mL)二次手术[n(%)]发生术后宫腔粘连[n(%)]对照组观察组t/χ2值P值41 41 20.5±4.0 20.8±4.2 0.331>0.05 34.6±4.2 23.2±5.1 11.049<0.05 1108.3±250.6 1128.9±246.7 0.375>0.05 8(19.5)1(2.4)14.993<0.05 5(12.1)0(0.0)12.879<0.05
2.2 两组患者妊娠结局情况的比较
观察组的妊娠结局优于对照组,差异有统计学意义(P<0.05)(表2)。2.
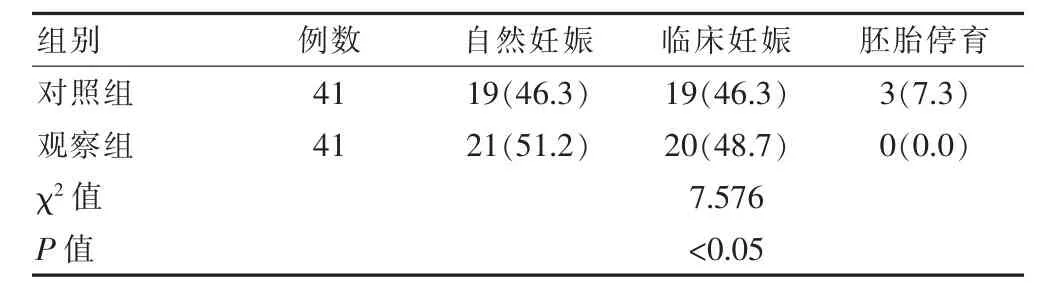
表2 两组患者妊娠结局情况的比较[n(%)]
3 两组患者并发症总发生率和复发率情况
观察组患者并发症总发生率和复发率均低于对照组,差异均有统计学意义(P<0.05)(表3)。
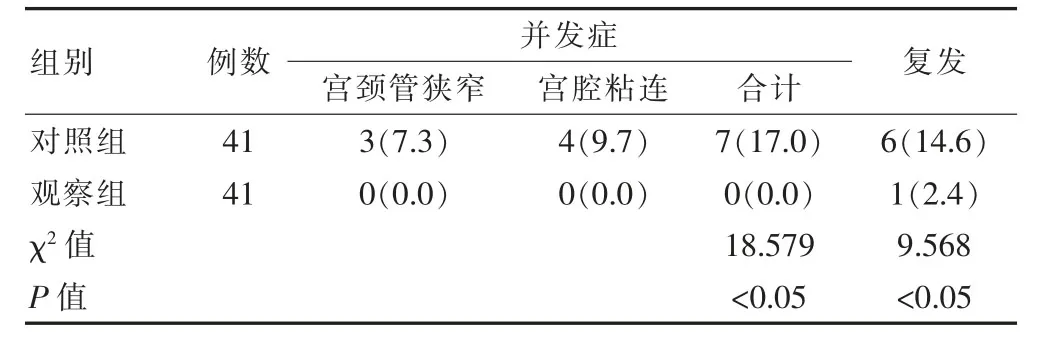
表3 两组患者并发症总发生率和复发率情况的比较[n(%)]
3 讨论
子宫内膜息肉属于子宫内膜局部过度生长引起的,其可以单发,也可以多发,直径达到数毫米或者数厘米,息肉主要包括子宫内膜腺体、间质和相关血管[11-12]。有资料显示[13-14],较小的息肉,如直径<10 mm的息肉可以自行消退,但是较大的息肉可能引起一系列的并发症,还可能造成不孕症。其作用机制比较复杂,可能是由于子宫内膜息肉患者宫腔内胎盘蛋白含量明显升高,对精卵结合形成抑制,并且具有自然杀伤细胞功能,从而对受精卵在子宫腔内的种植造成了影响,诱发了不孕症[15-16]。宫腔镜在我国不断推广使用,其在临床治疗子宫内膜息肉的应用也有大幅度的提高[17-18]。传统宫腔镜电切术治疗,可以通过直视子宫腔内息肉,准确定位和切除,有很好的效果,但是其切除范围相对较大,可能造成较大面积的子宫内膜损伤,增加了出血量,还可能诱发感染和宫颈管狭窄等并发症的发生[8]。宫腔镜切除组织系统是利用机械旋切的相关原理,进行子宫内膜息肉切除的一种方法,其对于息肉的切除效果更加确切,同时操作比较简单,出血量较少,并且不会对患者的生育功能造成不良影响。
本研究结果中,两组患者手术时间、膨宫液使用量比较,差异无统计学意义(P>0.05),提示两组手术方式操作时间基本相当;治疗后观察组胚胎停育发生率低于对照组,差异有统计学意义(P<0.05),说明观察组的妊娠结局优于对照组。观察组患者术中出血量少于对照组,二次手术率、术后宫腔粘连发生率、并发症总发生率和复发率均低于对照组,差异有统计学意义(P<0.05),提示宫腔镜切除组织系统属于侧面切割创口,不仅保障了切割的深度,明显的降低了术中出血量,切除效果更加彻底,减少了二次手术比例和复发率。同时减少了手术器械反复操作引起的机械性损伤,从而降低了并发症的发生率。
综上所述,宫腔镜切除组织系统治疗子宫内膜息肉患者,出血量少,并发症少,复发率低,提高了妊娠成功率,值得临床推广应用。
