新生儿先天性膈疝术后复发危险因素分析及治疗
2021-01-21胡明哲李军朱海涛沈淳
胡明哲, 李军, 朱海涛, 沈淳
1厦门市儿童医院新生儿外科(福建厦门 361006), 2复旦大学附属儿科医院新生儿外科(上海 201100)
先天性膈疝(congenital diaphragmatic hernia,CDH)是指由于单侧或者双侧膈肌发育缺损,腹腔内脏器疝入胸腔为主要病理生理改变的一种先天性疾病,发病率约为1/2 000~1/5 000[1-2]。临床症状取决于疝入胸腔内的腹腔脏器容量、脏器功能障碍的程度和胸腔内压力增加对呼吸循环功能障碍的影响程度。膈疝以手术治疗为主。随着新生儿重症监护水平的提高、呼吸支持技术的发展以及膈疝患儿产前、生后和术后标准化治疗方案的逐步完善,CDH患儿的存活率明显提高。随着CDH患儿存活率的提高,CDH术后早期及晚期并发症的发生率也随之增加。膈疝术后复发是常见并发症之一。各文献报道的复发率根据随访时限不同,在4%~50%之间不等[3]。膈疝术后复发仍有可能危及生命,分析膈疝术后复发高危因素,有助于膈疝患儿术后评估与制定随访方案。本研究回顾性收集我院自2012年1月至2019年6月收治的新生儿CDH病例的临床资料,分析膈疝术后复发的可能高危因素及治疗经验,以期为临床治疗提供参考。
1 资料与方法
1.1 一般资料 收集本院2012年1月至2019年6月诊断为CDH的病例。纳入标准:新生儿≤28 d且为后外侧膈疝。排除标准:非新生儿>28 d或诊断为膈膨升、胸骨后疝。
将出生后6 h内出现呼吸急促(>60次/min)、紫绀、鼻翼扇动、吸气性三凹征等呼吸窘迫综合征归为重症,其余为轻症[4-6]。
根据术中所见将膈肌缺损大小定为4个级别:A级,膈肌缺损周围均有肌肉组织附着;B级,膈肌缺损<50%膈面;C级,膈肌缺损累积>50%膈面;D级,单侧几乎全部膈肌缺损[7]。A级+B级为轻度缺损;C级+D级为重度缺损。
除外术后死亡病例,膈疝术后患儿我院门诊定期随访。均于术后第1、3、6、12个月进行门诊复诊,以后每6个月复诊1次。随访期间出现膈疝复发归为复发组,随访期间未出现复发归于未复发组。
1.2 主要观察指标 性别、年龄、产前诊断、临床症状、患侧部位、手术年龄、术前住院时间、术后住院时间、手术方式、手术时长、膈肌缺损大小、肝脏疝入与否、术后并发症、预后情况等。
2 结果
2.1 一般资料结果 符合纳入标准共85例。9例家属术前放弃治疗自动出院,3例术前死亡。手术治疗73例,9例术后死亡,64例存活,手术存活率87.67%(64/73)。64例患儿中男31例,女33例;左侧58例,右侧6例。胸腔镜手术51例,开放手术13例,包括3例腔镜手术中转开放,2例中转开胸和1例中转开腹;其余10例为左侧膈疝开腹手术9例,右侧膈疝开胸手术1例。
64例患儿均获得随访。随访时间8~96个月,平均随访时间(48.22±25.24)个月。随访中复发共5例,复发率为存活患儿7.8%(5/64),平均复发时间术后(5.9±1.8)个月。
2.2 两组患儿术前资料比较 复发组5例,均有产前诊断;男4例,女1例;重症3例,轻症2例;均为左侧膈疝。非复发组59例,其中产前诊断29例;男27例,女32例;重症48例,轻症11例;左侧膈疝53例,右侧膈疝6例。复发组和非复发组术前资料比较见表1,各项指标差异均无统计学意义(P>0.05)。

表1 复发组和非复发组术前一般资料 例
2.3 两组患儿手术情况比较 复发组中,肝脏疝入胸腔的概率及平均手术时长均较非复发组高,且差异都有统计学意义(P<0.05)。两组在手术方式、膈肌缺损大小、胃疝入胸腔及术后住院时间均差异无统计学意义(P>0.05)。见表2。
2.4 复发病例治疗情况 5例复发患儿临床资料见表3。病例5术后6个月因出现急性咳嗽伴腹胀及剧烈呕吐,摄片提示膈疝复发伴肠梗阻急诊再手术治疗(图1);病例1、2、3例患儿术后定期随访中影像学检查提示复发,有临床症状者2例,3例均在病情稳定下择期再手术治疗;病例4术后6个月影像学检查提示局部复发,因无临床症状,家属要求密切随访,随访至术后1年,影像学检查局部复发较前好转,目前术后随访17个月,无加重趋势且无相关临床症状,继续随访中(图2)。
表2 复发组及非复发组术者情况 例
4例复发再手术患儿,因1例2次复发,共行5次复发再手术。2次复发患儿第一次复发再手术为经腹腔镜完成手术修补,第2次复发后经腹开放手术。其余3例复发患儿1例经胸腔镜再手术,1例经腹腔镜再手术,1例因膈疝复发伴肠梗阻急诊行开腹手术。
2次复发患儿前2次均为腔镜手术修补,二次手术后6个月再次出现膈疝复发,第三次行开放手术治疗。术中见原修补处完整无缺损,左后方膈肌缺损约4 cm×3 cm,大部分胃疝入胸腔;目前第三次手术后3年,随访无再复发,该患儿目前生长发育良好。
其余复发患儿目前情况亦稳定,生长发育及智力评估无明显落后。2例患儿术后肺功能随访1例提示中度梗阻性病变,1例提示混合性病变,但均无临床症状。
3 讨论
膈疝术后复发是CDH术后常见并发症。本研究回顾性分析显示我院新生儿CDH术后复发率约8%,且发生复发的高峰时间为术后半年左右。这与多数文献报道相符[3,8-9]。
文献报道膈疝复发的高危因素包括腔镜手术、放置补片、术后较长的住院时间、右侧膈疝、膈肌缺损大等[3,10-12]。本研究回顾性分析新生儿CDH术后复发高危因素,提示复发组肝脏疝入率及手术时间延长较非复发组有显著性统计学差异;而腔镜手术和膈肌重度缺损是可能的高危因素。

表3 5例复发膈疝临床资料

注:A术前胸片;B术后胸片;C术后6个月膈疝复发伴肠梗阻
本研究中,复发组5例患儿均有产前诊断,且3例肝脏疝入胸腔,肝脏疝入病例中出生后临床症状2例属于重症膈疝,1例属于轻症膈疝。复发组肝脏疝入率比较于非复发组差异有统计学意义(P<0.05);本结果支持了日本学者Nagata等[10]的研究报道,认为肝脏疝入是CDH复发高危因素。同时也Yokota等[9]指出,术前胃疝入胸腔是复发的危险因素。但在本研究中未能支持该研究结果。
有报道指出CDH腔镜下手术修补较开放性手术复发率高[12-16]。Gander等[17]通过回顾性分析认为腔镜手术较高的复发率可能与下列因素有关:(1)腔镜的放大作用使得缝合膈肌缺损边缘的组织不够;(2)腔镜下打结难以分散膈肌承受的张力;(3)腔镜下操作使得膈肌缘的游离不够,不利于缺损的缝合;(4)陡峭的学习曲线的影响。
本研究显示腔镜手术复发率虽高于开放手术,但差异无统计学意义(P>0.05)。分析其可能的原因,我院对早期腔镜术后复发病例进行回顾性分析,发现复发常发生于近胸壁部的膈肌边缘,因该处腔镜下缝合最困难,经常将缺损膈肌边缘与胸壁内侧面筋膜缝合,使得缝合组织少、组织欠牢固,成为术后复发薄弱处;之后我院改进腔镜下修补技巧,通过使用疝囊针将胸壁处膈肌边缘缝合于胸壁肋骨,使缺损缝合更加确切,从而降低了复发率。同时比较2012年和2019年我院CDH腔镜手术平均耗时,从140 min降至63 min,提示缝合技术改进同样有利于减少手术时间。但在对两组患儿手术时间的统计分析后,复发组患儿在初次行膈肌修补的平均手术时间较非复发组延长,且差异有统计学意义(P<0.05)。考虑到我院膈疝手术大部分均由一位经验丰富的医师完成,复发组的平均手术时间较长,从另一方面说明患儿术中情况更复杂,需要更长的麻醉稳定时间,回纳疝入胸腔内容物较困难及膈肌修补的难度更高。
左右侧是否为膈疝复发的高危因素,不同研究显示结果不同。Beaumier等[18]通过对498例膈疝回顾性分析后指出,右侧膈疝的复发率及补片修补率较左侧高,并且差异有统计学意义。Collin等[19]的报道支持其观点,认为右侧膈疝术后病死率及复发率均较左侧膈疝高。相反,Abramov等[20]在对495例左侧膈疝和93例右侧膈疝术后随访中指出,左右侧膈疝在术后病死率和复发率无明显统计学差异。本研究虽5例复发均为左侧,6例右侧CDH均无复发;但分析两组数据不具统计学差异,考虑与样本总数及复发病例数均较少有关。
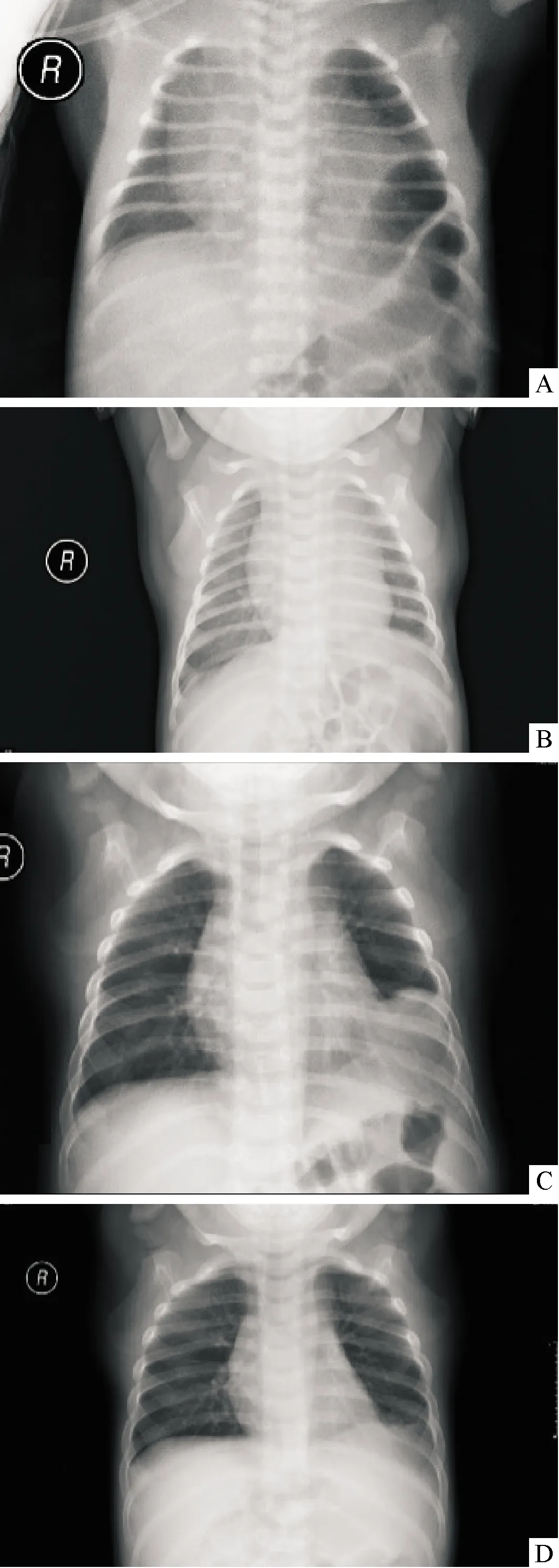
注:A术前胸片;B术后1个月;C术后6个月;D术后1年
同样产前诊断是否为膈疝复发高危因素,亦有不同意见。有研究认为产前诊断是膈疝复发的危险因素[21-22];而Fisher等[3]则报道了相反的结论。本研究CDH产前诊断率为53.4%。5例复发膈疝均有产前诊断,但分析两组数据差异无统计学意义(P>0.05)。考虑到本研究中CDH采用补片病例数少,因此没有进行相关高危因素分析。
膈疝复发时常伴有气促、反复咳嗽、呕吐、拒奶等一般临床表现,也可有呼吸窘迫、肠梗阻及肠穿孔等危及生命的急症。本研究中1例表现为急性肠梗阻,2例出现咳嗽伴呕吐,1例虽仅表现为进食后偶有咳嗽,但在随访两次胸片提示膈疝复发并加重。疝复发出现临床症状,应积极再手术治疗,以避免更多腹腔脏器疝入胸腔、避免可能发生的肠管或脏器嵌顿坏死和避免疝入胸腔的脏器压迫肺部影响呼吸。部分复发患儿无明显临床症状,仅在随访胸片时无意发现。影像学检查考虑复发而无临床症状的患儿,可门诊短期密切随访。本研究中1例左侧CDH患儿术后1、3个月随访正常,6个月随访胸片及胸部CT提示左下肺密实影,考虑膈疝复发可能,因无临床相关症状,建议1个月后复查,之后术后9、12个月复查均提示复发可能,术后9个月无加重,术后12个月有改善。虽医生仍建议再手术,但家属考虑患儿始终无咳嗽、呼吸困难、肺炎感染等不适症状,拒绝手术,目前仍定期门诊密切随访中,现已术后17个月。
膈疝复发再手术的方法,Keijzer 等[23]支持无论是腔镜手术还是开放手术复发,都可以尝试再次胸腔镜手术。但也有学者指出,因初次手术造成粘连将增加再手术难度,加上患儿本身可能存在复发因素,腔镜手术的高复发率以及家长对再次手术效果的较高期盼值,建议采用开放手术[8]。我院治疗经验倾向初次手术胸腔镜,再手术仍可选择腔镜,术中需注意松解粘连;初次手术开腹,可选择胸腔镜或腹腔镜手术,应注意疝入脏器回纳。出现以下情况:既往胸部严重感染或乳糜胸致胸腔粘连严重;复发合并食管裂孔疝;复发缺损较大需要放置补片等,不建议复发后再次胸腔镜手术[24]。有疝囊的膈疝,腔镜修补术多将疝囊折叠后与膈肌缝合。Kamran等[25]认为疝囊直接折叠后缝合,可能会造成积液及复发的产生。所以,我院经验有疝囊的膈疝复发,再手术应一并切除疝囊,确认膈肌边缘,使缝合更确切。
膈疝复发再手术是否需放置补片,目前尚无统一意见[14,26-27]。补片使用本身存在感染和复发风险增加。我院经验建议复发再手术仍应严格把握放置补片指征,不常规放置补片,对于缝合张力较高以及膈肌较大缺损病例,可予补片减少缝合张力,降低复发率。
总结我院2012年以来新生儿CDH复发及治疗经验,肝脏疝入胸腔及较长的手术时间是新生儿CDH术后复发危险因素;腔镜手术和膈肌重度缺损是可能的高危因素。改进缝合技巧,合理使用补片,有利于减少复发。有丰富经验医师对CDH复发可选择腔镜再手术。无症状局限性CDH复发可短期密切临床随访;有症状CDH复发病例经积极再手术治疗仍能取得良好恢复。CDH术后都需要长期复诊随访,关注生长发育、神经系统发育及认知、学习能力等评估,更加提高CDH患儿长期生存质量。
