术前衰弱对单侧全膝关节置换术后老年患者膝关节功能康复的影响研究
2021-01-06方雯王秀红汪俊华蒋芝月董亮宏李璟
方雯,王秀红*,汪俊华,蒋芝月,董亮宏,李璟
本文价值/局限性:
(1)价值:本研究结果显示,术前衰弱状态对患者全膝关节置换术(TKA)后膝关节功能康复存在负性影响,可致患者术后关节疼痛感增强以及关节屈曲功能恢复延迟;同时,增加患者术后早期并发症的发生风险、延长患者术后首次下床活动时间以及术后使用步行辅助工具时长。由此可见,对老年患者TKA前进行衰弱评估,可以更全面地把握患者术前生理状况,为合并衰弱的老年手术患者术前生理状态的优化以及术后康复指导提供科学依据,以期针对性地实施对老年衰弱并手术患者的护理干预,提高患者手术成功率,减少术后并发症发生,促进关节功能康复,提高老年人生活质量,促进健康老龄化。
(2)局限性:由于时间、人力及物力等限制,本研究仅对患者随访至TKA后3个月,未对其进行更长时间的随访跟踪,未能确定术前衰弱状态对老年患者TKA后膝关节功能康复的远期影响。建议今后的研究适当延长随访时间,以观察术前衰弱状态对老年患者TKA后膝关节功能康复的远期影响。
衰弱是指老年人以年龄相关的生理系统储备功能下降或多系统失调为特征,导致机体脆性、易损性增加及抗应激能力减退的一种非特异性状态,其核心是外界较小刺激即可引发一系列临床不良事件[1]。膝关节骨性关节炎(KOA)是老年人群中最常见的关节疾病,也是引起老年人慢性残疾的首要因素[2]。目前进行全膝关节置换术(TKA)是治疗晚期严重KOA的最佳方法[3],但术后疼痛、关节僵硬等并发症以及术后膝关节功能障碍等问题的普遍存在,严重影响了手术疗效和术后康复进程,而造成TKA后膝关节功能康复不佳的原因目前尚不完全明确[4-6]。近年来随着老年外科手术的快速发展,许多学者逐渐认识到老年患者自身的生理储备状态比手术更能影响术后疾病的转归,而衰弱概念的引入,可以更准确、全面地评估老年人的生理储备状态[7]。但现有的临床指南仅局限于疾病本身的诊治,很少关注合并衰弱时患者的处理,且目前国内关于衰弱对TKA术后膝关节功能康复影响的研究较为缺乏,本研究通过探讨术前衰弱对老年患者TKA术后膝关节功能康复的影响,为临床促进老年患者TKA术后膝关节功能康复提供参考。
1 对象与方法
1.1 研究对象 采用目的抽样法,选取2018年11月—2019年4月于贵州医科大学附属医院、贵州省骨科医院和贵阳市第四人民医院骨科病房初次接受单侧TKA的230例KOA老年患者为研究对象,其中女183例,男47例。纳入标准:(1)年龄≥60岁;(2)因KOA行单侧TKA;(3)能进行口头及书面沟通者或在视、听校正后沟通无障碍;(4)同意出院后接受连续3个月的延续随访。排除标准:(1)半年内有下肢手术史;(2)合并精神疾病史、不能完成本研究各项指标测量与不愿配合。本研究获得贵州医科大学人体试验伦理委员会批准(2019-100),研究对象均自愿参与并签署知情同意书。
1.2 一般情况 自行设计一般情况调查表,主要内容包括性别、民族、文化程度、宗教信仰、婚姻状况、术前膝关节屈曲度、手术时长、手术部位、年龄、体质指数(BMI)、患慢性病种类、术前修订版面部表情疼痛量表(FPS-R)评分及美国膝关节协会评分表(AKS)评分。
BMI=体质量(kg)/身高(m)2,根据《中国成人超重和肥胖症预防控制指南》[8]的分级标准分为体质量过轻:BMI<18.5 kg/m2,正常体质量:BMI为18.5~23.9 kg/m2, 超 重:BMI 为 24.0~27.9 kg/m2, 肥胖:BMI≥ 28.0 kg/m2。本研究中将 BMI<18.5 kg/m2或≥ 24.0 kg/m2统称为 BMI异常;BMI 18.5~23.9 kg/m2统称为BMI正常。
1.3 衰弱评估 采用衰弱筛查量表(FRAIL)对患者进行术前衰弱评估,该量表由国际营养、健康和老年工作组的专家团于2008年提出,适用于临床老年衰弱人群的筛查[9],包括疲乏感、抗阻力活动能力下降、自由活动能力下降、多种疾病共存、体质量减轻5项条目。每项1分,总分为5分,FRAIL评分>2分即为衰弱。根据衰弱评估结果将患者分为衰弱组156例和非衰弱组74例。
1.4 观察指标
1.4.1 膝关节疼痛程度 采用FPS-R评估疼痛情况,该量表从左到右共有6个代表疼痛的表情依次排列,依次对应的疼痛得分为0、2、4、6、8、10分。其中,0分表示无痛,1~3分表示轻度疼痛,4~6分表示中度疼痛,7~10分表示重度疼痛;分数越高表明疼痛越重[10]。结合文献回顾及专家共识[11-13],分别对患者术前及术后第3天、第7天、第2周、1个月及3个月时的膝关节疼痛程度进行评估。
1.4.2 膝关节屈曲度 结合文献回顾[14-15]及患者临床具体情况,使用标准的医用量角器在患侧下肢完全伸展的状态下测量患者术前及术后第3天、第7天、第2周、1个月及3个月时的膝关节主动屈曲度。本研究中使用的医用量角器型号为KH-JDC。
1.4.3 膝关节功能 采用AKS评估患者膝关节功能恢复情况,主要包括关节性评分和功能性评分两大部分,属于一种综合评分标准[16]。根据评分标准可将AKS评分划分为优(85~100分)、良(70~84分)、中(60~69分)、差(<60分)4个等级。该量表具有良好的信效度:Cronbach'sα系数为 0.88,重测信度为 0.93[17]。结合文献回顾[11,15]及骨科术后康复指南[18],分别对术前及术后2周、1个月及3个月时的膝关节功能进行评估。
1.4.4 术后首次下床活动时间 观察并记录患者术后首次下床活动所需要的时间,从麻醉恢复室转出后开始计算[19]。
1.4.5 术后早期并发症 结合文献回顾[20-24]及咨询临床专家,将术后30 d内出现的可能与手术相关的不适症状称为术后早期并发症,主要依据患者的主诉和临床医生的评估确诊。TKA术后常见的早期并发症主要包括:肺部感染、低蛋白血症、贫血、泌尿系统感染、伤口感染及愈合不良、下肢深静脉血栓、关节血肿及关节粘连[24-25]。
1.5 资料收集方法 由经过统一规范化培训的调查员以面对面逐一询问并填写的方式对患者术前的一般情况进行收集。通过前期阅读文献发现,TKA术后各指标测量时间节点选取范围多在术后 7 d~6 个月[11-15,18],结合本研究中患者的实际情况,选取TKA术后第3天、第7天、第2周、1个月及3个月5个时间节点进行相关指标的测量或评估。测量指标主要包括:FRS-R评分、膝关节屈曲度和AKS评分。其中,用于评估术后膝关节疼痛的FPS-R由患者本人进行填写;膝关节屈曲度的测量以及AKS由骨科医师或专业培训的调查员进行测量和评定,并如实填写。期间若患者出院,随后相应测量时点均采用电话、门诊随访和调阅病历资料相结合的方式收集相关资料并询问期间是否发生非计划再入院事件,记录原因。随访期间对失访人数及原因进行记录。
非计划再入院是指患者出院后因各种未意料的因素,导致患者发生无法预测的再次住院事件,且本次再入院的疾病与前次住院的相同或相关[26],不同于计划性再入院(如术后定期化疗、复查等)。
1.6 康复结局指标 主要结局指标包括膝关节疼痛程度、膝关节屈曲度及膝关节功能;次要结局指标包括术后首次下床活动时间、术后使用步行辅助工具时长及术后早期并发症。
1.7 统计学方法 将收集的原始数据双人录入Excel软件并建立调查数据库,采用 IBM SPSS Statistics 22.0 统计软件进行数据分析。正态分布计量资料以(±s)表示,两组间比较采用成组t检验,重复测量资料采用单因素重复测量方差分析;非正态分布计量资料以M(P25,P75)表示,组间比较采用Mann-Whitney U秩和检验;计数资料以相对数表示,组间比较采用χ2检验;运用Pearson相关性分析探讨术前FRAIL得分与FPS-R评分、膝关节屈曲度和AKS评分之间的相关性。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况 两组患者性别、民族、文化程度、宗教信仰、婚姻状况、术前膝关节屈曲度、手术时长及手术部位比较,差异无统计学意义(P>0.05);两组患者年龄、BMI、患慢性病种类、术前FPS-R评分及术前AKS评分比较,差异有统计学意义(P<0.05,见表1)。
2.2 失访及非计划再入院情况 至术后1个月时,1例患者因联系方式有误且未按时到医院进行复查而失访;至术后3个月时,2例患者因另一侧膝关节病情严重行手术治疗而退出;本研究共失访3例患者,失访率为1.3%。随访期间共发生非计划再入院事件8例,其中衰弱组6例,非衰弱组2例;再入院行手术治疗5例,其中衰弱组4例,非衰弱组1例。非计划再入院原因排名前2位的是:疼痛5例,关节粘连4例。
2.3 两组患者术后不同时间点FPS-R评分比较 时间与组别在FPS-R评分上存在交互作用(P<0.001),时间在FPS-R评分上主效应显著(P<0.001),组别在FPS-R评分上主效应显著(P<0.001)。衰弱组患者术后各个时间点FPS-R评分均高于非衰弱组,差异有统计学意义(P<0.001,见表2)。
2.4 两组患者术后不同时间点膝关节屈曲度比较 时间与组别在膝关节屈曲度上存在交互作用(P<0.001),时间在膝关节屈曲度上主效应显著(P<0.001),组别在膝关节屈曲度上主效应显著(P<0.001)。衰弱组患者术后各个时间点的膝关节屈曲度均低于非衰弱组,差异有统计学意义(P<0.001,见表3)。
2.5 两组患者术后不同时间点AKS评分比较 时间与组别在膝关节功能AKS评分上存在交互作用(P<0.05),时间在膝关节功能AKS评分上主效应显著(P<0.001),组别在膝关节功能AKS评分上主效应显著(P<0.001)。衰弱组患者术后各个时间点的AKS评分均低于非衰弱组,差异有统计学意义(P<0.001,见表4)。
2.6 两组患者术后首次下床活动时间、使用步行辅助工具时长及术后早期并发症发生率比较 衰弱组患者术后首次下床活动时间及术后使用步行辅助工具时长均较非衰弱组患者长,术后早期并发症发生率高于非衰弱组患者,差异有统计学意义(P<0.05,见表5)。两组患者中共有46例发生术后早期并发症,发生率为20.0%。并发症排名前3位的是:伤口愈合不良26例,低蛋白血症14例,下肢深静脉血栓6例。

表1 两组患者一般情况比较Table 1 Comparison of general conditions between frail and non-frail groups
表2 两组患者术后不同时点FPS-R评分比较(±s,分)Table 2 Comparison of FPS-R scores at different periods after operation between frail and non-frail groups
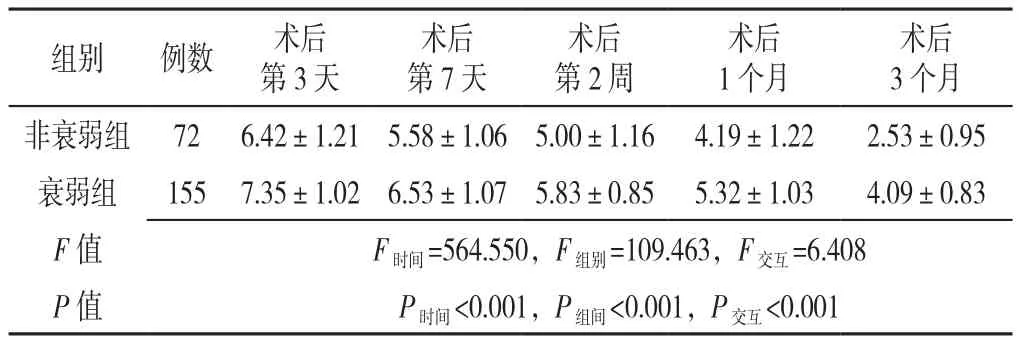
表2 两组患者术后不同时点FPS-R评分比较(±s,分)Table 2 Comparison of FPS-R scores at different periods after operation between frail and non-frail groups
组别 例数 术后第3天术后第7天术后3个月非衰弱组 72 6.42±1.21 5.58±1.06 5.00±1.16 4.19±1.22 2.53±0.95衰弱组 155 7.35±1.02 6.53±1.07 5.83±0.85 5.32±1.03 4.09±0.83 F 值 F时间=564.550,F组别=109.463,F交互=6.408 P 值 P时间<0.001,P组间<0.001,P交互<0.001术后第2周术后1个月
2.7 两组患者术前FRAIL评分与FPS-R评分、术后膝关节屈曲度及AKS评分的相关性分析 Pearson相关分析显示,患者术前FRAIL评分与TKA术后第3天、第7天、第2周、1个月及3个月FPS-R评分呈正相关(P<0.001);与术后第3天、第7天、第2周、1个月及3个月膝关节屈曲度呈负相关(P<0.001);与术后2周、1个月及3个月AKS评分呈负相关(P<0.001,见表6)。
3 讨论
TKA是目前临床治疗晚期严重KOA等关节疾病最有效的方法,对减轻患者膝关节疼痛和改善膝关节功能、提升日常生活质量有显著疗效[3]。相关数据统计,我国每年约有40万人接受TKA,并以25%~30%的速度递增,且多以65~74岁的老年人为主[3,27]。老年患者由于生理功能的改变,术前多存在不同程度的功能缺失问题,致手术风险大,术后恢复效果不佳,常伴有较高的术后不良结局发生率[28]。因此,科学规范的围术期风险评估对于老年手术患者的临床诊疗及预后具有重要意义。鉴此,本研究旨在通过调查拟行单侧TKA的老年KOA患者的术前衰弱状况,探讨术前衰弱状态对其术后膝关节功能康复的影响,为合并衰弱的老年手术患者术前生理状态的优化以及术后康复指导提供科学依据,以期针对性地对老年衰弱并手术患者进行护理干预,提高患者手术成功率,减少术后并发症发生,促进关节功能康复,提高老年人生活质量,促进健康老龄化。
表4 两组患者术后不同时点AKS评分比较(±s,分)Table 4 Comparison of AKS function scores at different periods after operation between frail and non-frail groups

表4 两组患者术后不同时点AKS评分比较(±s,分)Table 4 Comparison of AKS function scores at different periods after operation between frail and non-frail groups
组别 例数 术后第2周 术后1个月 术后3个月非衰弱组 72 58.03±4.16 62.07±5.88 70.31±6.55衰弱组 155 54.23±6.02 56.61±6.30 63.97±5.85 F 值 F时间=378.873,F组别=55.513,F交互=4.874 P 值 P时间<0.001,P组间<0.001,P交互=0.012

表6 患者术前FRAIL评分与FPS-R评分、术后膝关节屈曲度及AKS评分的相关性分析(r值)Table 6 Pearson correlation analysis of preoperative frailty score with postoperative pain,knee flexion and AKS function score
3.1 术前衰弱对患者TKA术后膝关节疼痛的影响 本研究通过使用FPS-R来评估两组患者术后膝关节疼痛程度,结果显示,术后第3天、第7天、第2周、1个月以及3个月,衰弱组患者的膝关节FPS-R评分均高于非衰弱组,差异有统计学意义(P<0.001)。其中,衰弱组共有4例患者因重度疼痛再次入院治疗。表2显示,两组患者FPS-R评分均随着时间的推移而下降,至术后3个月时,衰弱组患者的FPS-R评分处于中度疼痛水平;非衰弱组患者FPS-R评分低于衰弱组患者,且Pearson相关分析显示,患者术前评分与TKA后不同时间点FPS-R评分呈正相关。以上结果提示,衰弱组患者在术后不同时间点均较非衰弱组患者呈现出更高的疼痛敏感性。分析原因可能是因为TKA会造成患者皮肤、肌肉、筋膜、关节周围韧带及关节腔滑膜等组织的损伤,导致患者术后急性感受性疼痛增强[29]。根据疼痛失衡理论(Pain homeostenosis)[30],当老年患者遭受到疼痛时,机体将会通过激活生理储备来应对压力以维持内部平衡,但由于增龄或疾病等因素的影响导致老年患者较其他年龄组人群更易出现生理储备不足的情况。此时,若疼痛症状一直得不到有效缓解,为能有效维持机体的内稳态则需消耗更多的生理储备量,但当上述生理剩余储备量低于维持机体内部平衡所需量时,机体将难以有效应对疼痛这一应激源。而衰弱的核心特征便是生理储备的下降以及抗应激能力的减退[1]。这提示TKA后,当疼痛作为应激源长期作用于老年患者机体时,术前合并衰弱的老年患者有效应对TKA后疼痛这一应激源的能力被大幅减弱,从而使患者对术后疼痛的耐受力降低,增加其疼痛感。研究表明[31],TKA后关节功能的康复锻炼是决定手术疗效优劣和术后康复的关键环节,而掣肘康复锻炼的关键因素则在于术后疼痛。由此提示,临床医务人员应重视对患者TKA前衰弱进行评估,及时发现术前潜在的生理储备不足问题,并采取针对性的干预措施,最大限度延缓衰弱的进程,同时应积极治疗和控制其疼痛症状,以增加患者术后舒适度和提高术后膝关节功能康复锻炼的依从性。
表3 两组患者术后不同时点膝关节屈曲度比较(±s)Table 3 Comparison of knee flexion at different periods after operation between frail and non-frail groups

表3 两组患者术后不同时点膝关节屈曲度比较(±s)Table 3 Comparison of knee flexion at different periods after operation between frail and non-frail groups
组别 例数 术后第3天 术后第7天 术后第2周 术后1个月 术后3个月非衰弱组 72 53.54°±6.36° 73.35°±5.51° 84.58°±6.65° 89.72°±7.21° 92.08°±13.42°衰弱组 155 46.32°±6.09° 60.32°±7.16° 69.97°±7.11° 74.29°±6.33° 78.07°±11.81°F 值 F时间=872.961,F组别=281.577,F交互=11.517 P 值 P时间<0.001,P组间<0.001,P交互<0.001

表5 两组患者TKA术后相关变量比较Table 5 Comparison of postoperative variables associated after operation between frail and non-frail groups
3.2 术前衰弱对患者TKA后膝关节屈曲度的影响本研究结果显示,在术后第3天、第7天、第2周、1个月以及3个月时,衰弱组患者膝关节屈曲度均低于非衰弱组(P<0.001)。两组患者的膝关节屈曲度均随着时间的推移而增加,但衰弱组膝关节屈曲度的总体水平始终低于非衰弱组。既往研究表明[32-33],为保证日常活动不受限制,在平地行走过程中膝关节至少需屈曲达到67°,上楼梯需屈曲达83°,下楼梯则需屈曲达90°,从椅子上起立时则需屈曲达到93°以上。在术后3个月时衰弱组患者膝关节屈曲度平均为(78.07°±11.81°),仅满足平地行走时所需的膝关节屈曲度,而非衰弱组患者膝关节屈曲度平均为(92.08°±13.42°),已基本满足日常活动所需的膝关节屈曲度。同时,Pearson相关分析显示,患者术前FRAIL评分与TKA后不同时间点膝关节屈曲度呈负相关。可见,衰弱组患者术后膝关节屈曲度恢复情况较非衰弱组相对要差。
产生这一差距的原因可能是由于衰弱的发生是多系统、多因素共同作用的结果,会导致患者神经内分泌失调、肌肉含量减少及炎性细胞因子增加,其中骨骼肌的减少和炎性因子水平的增高在衰弱发生中起到重要的作用,且认为因骨骼肌减少而引发的肌少症是衰弱的核心病理基础[34-35]。TKA后,手术带来的创伤可直接刺激机体释放大量炎性因子或通过刺激前列环素信号通路激活大量炎性因子,引发机体炎性因子的级联反应,导致促/抗炎性细胞因子间的失衡,引发机体强烈的应激反应[36-37],而炎性反应又将引发机体的异常分解代谢,其中就包括氨基酸由骨骼肌到其他组织器官的再分布,导致肌肉的过度分解损失和代谢紊乱,从而造成患者股四头肌等伸膝肌群肌力的恢复缓慢而影响其伸膝装置的功能,导致患者术后膝关节屈曲度增长速度的延缓。术前合并衰弱的患者由于生理储备的减少及抗应激能力的减弱,在应对术后机体强烈的应激反应时,将难以有效维持机体的稳态且加重上述生理性变化。既往研究表明[38],术后膝关节屈曲度的下降是导致患者满意度下降以及制约术后日常生活活动的主要原因之一。由此提示,为保证老年患者术后最大限度地获益,临床医务人员可借助FRAIL早期识别术前伴有衰弱的老年患者,及时发现潜在的功能缺陷问题,尽可能在术前予以改善或稳定。做好术前、术中和术后的诊疗护理计划并针对患者的具体情况进行及时调整,以确保术后康复锻炼的及时有效,使膝关节屈曲度得到最大限度的恢复。
3.3 术前衰弱对患者TKA后膝关节功能的影响 本研究结果显示,在术后2周、1个月以及3个月时,衰弱组患者AKS评分均低于非衰弱组(P<0.001)。根据AKS评分可将膝关节功能划分为优、良、中和差4个等级,至术后3个月时衰弱组患者AKS评分平均为(63.97±5.85)分,仅处于中等恢复水平,而非衰弱组老年患者AKS评分平均为(70.31±6.55)分,相较于衰弱组患者,明显得到了改善(t=7.318,P<0.001)。Pearson相关分析显示,TKA患者术前FRAIL评分与术后不同时间点AKS评分呈负相关,即患者术前FRAIL评分越高,其术后AKS评分相对越低。
根据AKS评分可知,TKA后膝关节功能主要与患者术后的膝关节疼痛、关节活动度、患肢行走、自主上下楼梯等运动功能、各项客观指标以及相应的减分项目相关[16]。其中,客观指标中的下肢解剖学力线以及关节稳定性问题主要是由手术操作决定的,在术后康复过程中的变化并不是很大[39]。因此,影响术后AKS评分最主要的因素有术后疼痛、关节活动度、行走、自主上下楼梯以及减分项目中的是否使用助行器。结合两组患者在这3个时期内所报告的术后膝关节疼痛和膝关节屈曲度可知,非衰弱组患者在术后疼痛和术后膝关节屈曲度的恢复上均优于衰弱组患者。另外,衰弱组患者术后首次下床活动时间较非衰弱组患者用时长,差异有统计学意义(Z=-9.709,P<0.001)。研究表明,TKA后早期下床活动对预防下肢深静脉血栓形成、防止膝关节僵硬、促进伸膝肌群肌力的恢复以及术后康复等方面起到至关重要的作用[40]。此外,本研究结果显示,衰弱组患者术后早期并发症的发生率高于非衰弱组患者,两组间差异有统计学意义(χ2=12.545,P=0.002),此时术后早期并发症的发生可能在一定程度上制约了术后功能康复锻炼的进展,进而影响患者术后膝关节功能康复的进程。
另外,在随访期间发现,衰弱组患者术后使用步行辅助工具的时长较非衰弱组患者长,差异有统计学意义(Z=-4.292,P<0.001)。至术后3个月时,衰弱组共有92例患者仍需使用步行辅助工具,而非衰弱组患者多于出院后或术后1~2个月内就不再使用步行辅助工具。步行辅助工具的使用可在一定程度上反映患者腿部肌肉力量、耐力、平衡及移动能力的受损情况[41-42]。综上所述,衰弱组患者在术后疼痛、膝关节屈曲度、首次下床活动时间、早期并发症发生率以及使用步行辅助工具时长上均较非衰弱组患者情况差。因此,在这些因素的共同作用下,衰弱组患者的术后AKS评分总体低于非衰弱组。既往研究表明,AKS评分与TKA后躯体健康呈正相关,意味着患者术后膝关节功能恢复越好,其躯体健康状况就相对越好[43]。由此可见,为保证患者TKA后膝关节功能的全面康复及最大化的手术获益,临床医护人员应重视对TKA前合并衰弱的老年患者进行全围手术期的管理,制订并适时调整干预方案,最大限度维持患者的机体功能,使其能有效地应对术后强烈的应激反应,降低术后并发症以及术后使用步行辅助工具时间延长的发生风险,以优化患者预后。
4 小结
术前衰弱状态对患者TKA后膝关节功能康复存在负性影响,可致患者术后关节疼痛感增强以及关节屈曲功能恢复延迟。同时,增加患者术后早期并发症的发生风险、延长患者术后首次下床活动时间以及术后使用步行辅助工具时长。
志谢:感谢贵州医科大学附属医院、贵州省骨科医院和贵阳市第四人民医院骨科病房对本次调查的大力支持。
作者贡献:方雯进行文章的构思与设计,文献、数据的整理与分析,文章撰写和修订;王秀红、汪俊华、蒋芝月负责文章的质量控制及审校;方雯、董亮宏、李璟负责研究的实施和数据的收集;王秀红进行研究的可行性分析,对文章整体负责,监督管理。
本文无利益冲突。
