宫颈LEEP术与CKC术后宫颈再生对比研究
2021-01-05林毅徐琼飞王宁宁
林毅 徐琼飞 王宁宁
[摘要] 目的 对比分析宫颈环形电切和宫颈冷刀锥切的术后宫颈再生情况。对有生育要求的高级别宫颈鳞状上皮内瘤变患者在临床上给予最佳手术方式及指导手术与妊娠间隔时间。 方法 收集2017年9月至2018年9月因HSIL在本院住院手术的患者100例,随机分为LEEP组(n=50)和CKC组(n=50)。对符合纳入标准的患者进行术前、术后1年内宫颈相关数据的阴道超声测量。获得术前、术后宫颈长度及宫颈体积的变化数据,以了解宫颈再生情况。 结果 两种术式术后3个月内宫颈的形态均可恢复正常;LEEP组术后第6个月宫颈长度及体积可恢复至术前的89.03%,差异有统计学意义(P<0.05),之后宫颈长度及体积再无明显改变;CKC组术后第9个月宫颈长度及体积可恢复至术前的88.82%,差异有统计学意义(P<0.05),之后宫颈长度及体积再无明显改变;LEEP组和CKC组术后完成宫颈再生后,最终长度及体积比较,差异无统计学意义(P>0.05)。 结论 两种方法术后宫颈再生稳定期时间有差异,如手术适应证允许,建议有生育要求的患者选择LEEP手术治疗,术后6个月再计划怀孕,不适合LEEP而行CKC手术的患者可在术后9个月再计划怀孕,以降低流产、早产等不良妊娠结局风险。
[关键词] 高级别宫颈鳞状上皮内瘤变;宫颈环形电切术;宫颈冷刀锥切术;宫颈再生;妊娠
[中圖分类号] R713.4 [文献标识码] B [文章编号] 1673-9701(2021)30-0001-05
[Abstract] Objective To compare and analyze the regenerative status of the cervix after cervical circular electric resection and cervical cold knife conization, and to provide the best operation method and operation guidance and the pregnancy interval for patients with high-grade cervical squamous intraepithelial neoplasia with fertility requirements. Methods A total of 100 patients who were hospitalized for HSIL surgery in our hospital from September 2017 to September 2018 were collected and randomly divided into LEEP group (n=50) and CKC group (n=50). Standardized vaginal ultrasound measurement of cervical-related data was performed for all patients meeting the inclusion criteria before surgery and within one year after surgery. The relationship between changes in cervical length and cervical volume before and after surgery was analyzed to obtain cervical regeneration. Results The morphology of the cervix can be restored entirely within three months after cervical conization. The length and volume of the cervix in the LEEP group six months after the operation can be restored to 89.03% before surgery, and the difference was statistically significant (P<0.05). After that, the length and volume of the cervix did not change significantly; the size and volume of the cervix in the CKC group at the 9th month after surgery could be restored to 88.82% of the preoperative value, and the difference was statistically significant(P<0.05). The length and volume of the cervix had no longer considerable changes afterward. After cervical regeneration was completed after surgery in the LEEP group and the CKC group, there was no significant difference in the final length and volume (P>0.05). Conclusion There is a difference in the stable period of cervical regeneration after the two methods. If surgical indications allow,LEEP surgery is recommended for patients with fertility requirements, and pregnancy is planned for six months after surgery. If the patient is not suitable for LEEP surgery, you can arrange to get pregnant again nine months after cervical cold knife conization, to reduce the risk of miscarriage, premature birth, and other adverse pregnancy outcomes caused by insufficient cervical regeneration.
[Key words] High-grade cervical squamous intraepithelial neoplasia; Cervix circular resection; Cervical cold knife conization; Cervical regeneration; Pregnancy
宫颈癌是发生在宫颈部位的一种恶性肿瘤,全球每年的宫颈癌新发人数约50万,死亡人数约25万[1]。宫颈上皮内瘤变(Cervical intraepithelial neoplasia,CIN)是宫颈癌的癌前病变。伴随现在不断发展的经济及人们物质生活的提高、思想及生活方式的改变与开放,年轻化的CIN发病趋势日益增长。鉴于CIN患者呈现年轻化趋势,且多存在生育需求,这就要求妇产科医生在处理CIN临床患者的工作中更加关注手术方式对术后妊娠及分娩的影响。目前CIN的治疗是尽可能保留宫颈的最初解剖及生理结构,完整切除病变,实现术后恢复宫颈完整性和不留病灶的最优化治疗[2]。
理论上认为,宫颈锥切术从宏观上缩短宫颈长度,使宫颈的机械支撑作用减弱;微观角度上,切除宫颈的纤维结缔组织,使宫颈弹性降低,增加了流产及早产的风险;此外,手术还切除了部分宫颈腺体,使宫颈抗感染的生理性屏障作用减弱,感染后引起绒毛膜羊膜炎、胎膜早破等[3]。另一方面,多项研究表明,宫颈锥切术本身不影响女性受孕能力[4],但会改变妊娠的结局[5]。宫颈锥切的手术方式、深度、范围、手术至妊娠的间隔时间可能是影响妊娠结局的相关因素[6]。但手术改变妊娠结局的确切原因和机制目前仍不明确。
目前国内外已有许多宫颈锥切手术对妊娠及分娩结局影响的研究,但对于锥切术后宫颈如何再生的宏观及微观研究比较缺乏。本研究通过经阴道超声测量手术前后宫颈的长度和体积,从宏观的角度对比得出,宫颈环形电切术(Loop electro-surgical excision procedure,LEEP)和宫颈冷刀锥切术(Cold knife conization,CKC)后宫颈再生情况,为临床医生处理有生育需求的高级别宫颈鳞状上皮内瘤变(High squamous intraepithelial lesion,HSIL)患者提供术式及妊娠时间间隔依据,从而降低不良妊娠率,现报道如下。
1 资料与方法
1.1 一般资料
收集2017年9月至2018年9月因HSIL在宁波市妇女儿童医院患者100例,随机分为LEEP组(n=50)和CKC组(n=50)。诊断标准:选取经子宫颈液基薄层细胞学检测(TCT)和人类乳头状瘤病毒(HPV)检测、阴道镜检查、子宫颈活检的“三阶梯”程序病理诊断为HSIL患者。纳入标准:①年龄25~45岁;②无内外科合并症;③无宫颈手术史;④病理诊断为HSIL。排除标准:①手术相关禁忌证者;②研究时限内复发、病灶残留需要再次手术者;③研究时限内妊娠者;④随访困难及失访者。统计符合纳入标准的患者手术前基本情况:年龄、孕产次、身体质量指数(BMI)等。LEEP组50例,平均年龄(34.50±6.20)岁,BMI(21.70±4.30)kg/m2,孕次(2.25±1.31)次,产次(1.15±0.83)次;CKC组50例,平均年龄(34.40±5.40)岁,BMI(22.10±3.60)kg/m2,孕次(2.35±1.45)次,产次(1.20±0.76)次。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。见表1。
1.2 方法
1.2.1 手术方法 由同一名高年资门诊医师与住院部医生分别完成LEEP术和CKC术。所有患者于当月月经结束后3~7 d内行手术治疗。LEEP于门诊日间手术室进行。根据病灶范围及宫颈体积不同选用合适的电极,设计恰当的治疗参数,避免热损伤影响切缘病理分析。涂碘确定病变的边界,环形切除组织标记后送病理。CKC于住院手术室进行,涂碘观察不着色区,确定病变的边界,稀释垂体后叶素2 IU宫颈注射预防宫颈出血,冷刀在宫颈表面环切1周做“锥底”,向上向内切向宫颈管做“锥体”,切下标本,12点标记,扩宫棒逐号扩宫,可吸收线Sturmdorf缝合法缝合残余宫颈,切除组织标记后送检病理科[7-9]。
1.2.2 术后随访 术后1个月、3个月、6个月、9个月及12个月于妇科门诊随访,除了阴道B超测量与研究有关的数据,还有观察伤口愈合情况。
1.3 观察指标
对所有行LEEP和CKC术的CIN患者统计术前、术中相关宫颈数据。宫颈相关数据的测量方法:宫颈长度(L)为延直线从宫颈内口至外口的宫颈管长度。宫颈冠状面横径记为D1,前后径记为D2,宫颈体积计算公式:体积=π×L×[(D1+D2)/4]2;用最小单位0.01 mm的游标卡尺测量切下来的宫颈标本长度,用量筒液体移位法测量切除部分宫颈体积;宫颈切除体积比=切除标本体积/术前宫颈体积,宫颈切除长度比=切除标本长度/术前宫颈长度,宫颈再生体积比=术后宫颈体积/术前宫颈体积,宫颈再生长度比=术后宫颈长度/术前宫颈长度[10]。
1.4 统计学方法
采用SPSS 21.0统计学软件进行数据处理,计量资料以均数±标准差(x±s)表示,采用t檢验,P<0.05为差异有统计学意义。
2 结果
2.1 两组术前及术中宫颈相关测量数据比较
LEEP组与CKC组患者术前宫颈长度、宫颈体积、宫颈管宽度、术中切除宫颈长度及体积、切除部分宫颈长度占比及宫颈部分体积占比比较,差异均无统计学意义(P>0.05)。见表2。
2.2 两组患者术后宫颈长度、体积相关数据比较
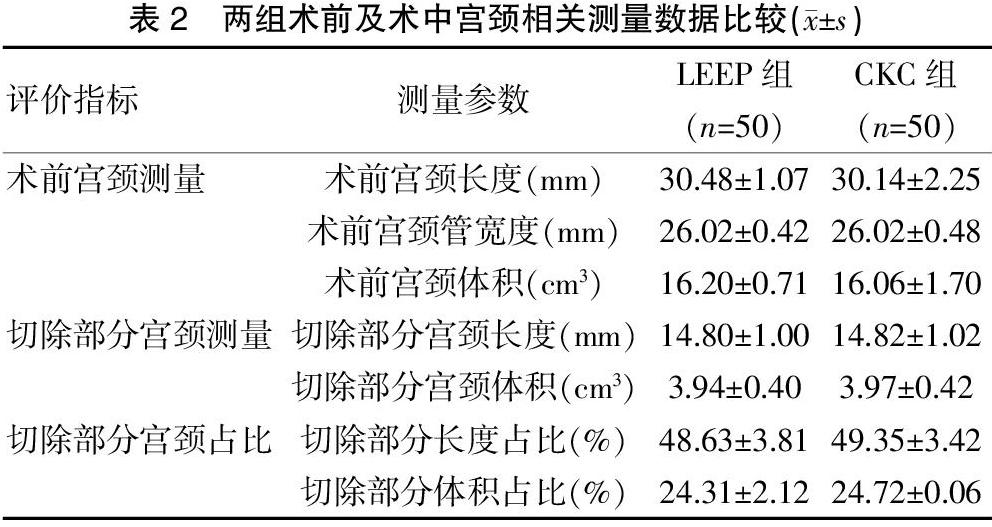
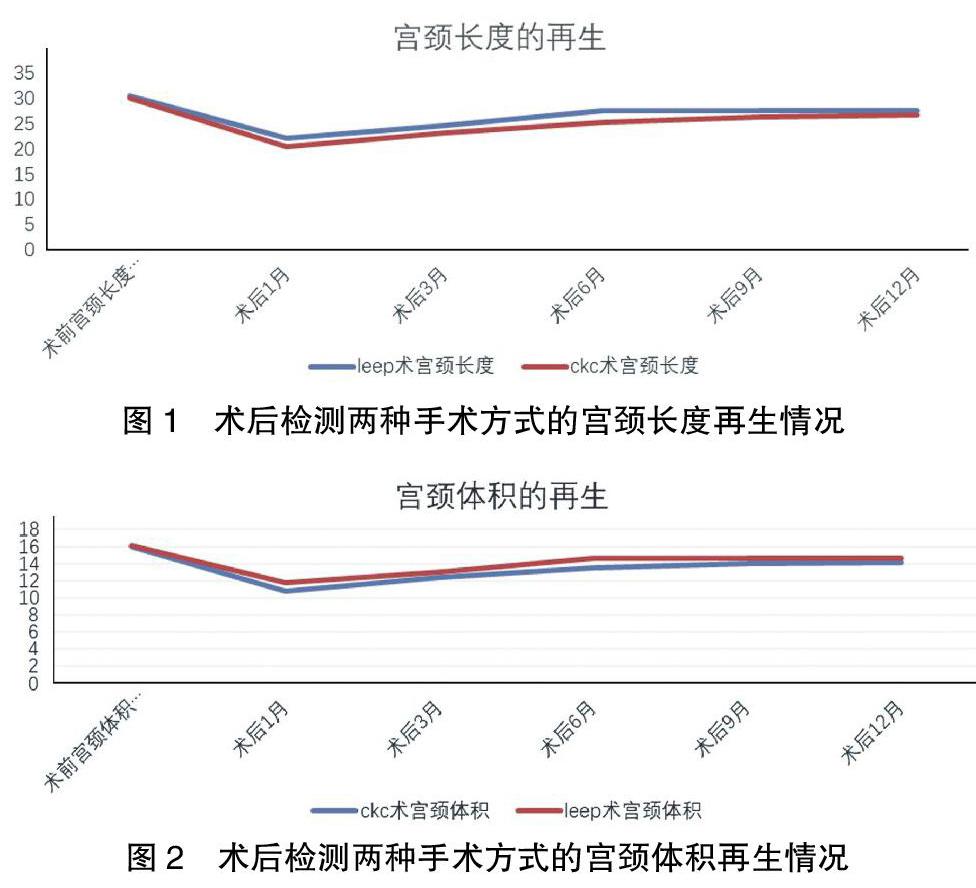
所有患者分别在术后第1、3、6、9、12个月再次行阴道超声检查,测量宫颈管长度,再通过体积公式计算出宫颈体积。将LEEP组术前与术后第1、3、6个月的宫颈管长度、体积两两比较,差异均有统计学意义(P<0.05)。而术后第6个月和第9、12个月的宫颈长度、体积比较,差异无统计学意义(P>0.05),提示LEEP术后6个月内宫颈长度、体积逐步增长,术后第6个月后宫颈长度、体积趋于稳定。CKC组术前与术后第1、3、6、9个月的宫颈长度、体积两两比较,差异均有统计学意义(P<0.05),而术后第9个月和第12个月的宫颈长度、体积比较,差异无统计学意义(P>0.05),提示CKC术后9个月内宫颈长度、体积逐步增长,术后第9个月后宫颈长度、体积增长不明显。LEEP组和CKC组术后完成宫颈再生后,最终长度及体积进行比较,差异无统计学意义(P>0.05)。见表3、图1~2。
2.3两组患者术中、术后观察的其他临床指标比较
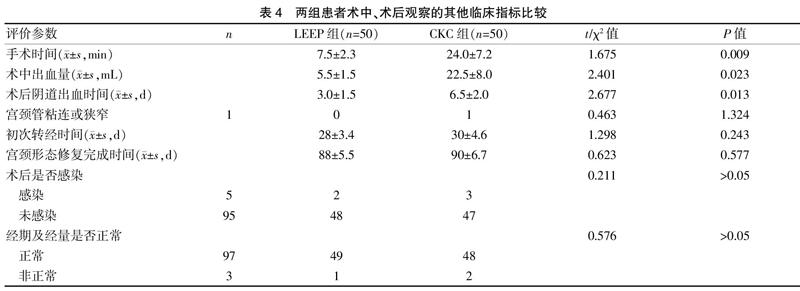
LEEP组在手术时间、术后阴道出血时间方面均短于CKC组,术中出血量少于CKC组,差异有统计学意义(P<0.05);两组在术后发生宫颈粘连、感染及月经异常等并发症比较,差异无统计学意义(P>0.05),可能与研究的病例数不足有关。见表4。
3 讨论
目前CIN和宫颈癌的发病率趋于年轻化,约有一半生育年龄女性至少感染过一种类型的HPV,故对CIN患者保留生育功能、降低不良妊娠率的治疗越来越受到关注。目前诊治CIN的主要宫颈锥切术包括LEEP和CKC。
对两种术式运用后的临床疗效进行对比研究,不同的文献报道均有不同的观点,至今两种术式在临床应用上的价值饱受争议[11-12]。CKC认为是诊断和治疗CIN的一种规范化术式。但CKC存在术中出血相对较多,增加术后感染风险。术后2周手术创面脱痂,有再次引起宫颈大出血风险,特别是宫颈癌患者,需急诊手术缝合甚至子宫切除等[3]。而LEEP术[13]可在日间门诊手术室完成,手术时间短、术中术后出血少、继发感染风险低,其缺点在于对深而广的病灶可能存在切除不彻底,术后由于电热效应现象,影响切缘阴性的病理诊断。
本研究结果显示,LEEP组在手术时间、术后阴道出血时间方面均短于CKC组,术中出血量少于CKC组,差异有统计学意义(P<0.05);两组在出现创面出血、宫颈粘连、感染等并发症后,对症处理均得到有效解决,且发生率比较,差异无统计学意义(P>0.05)。相关学者等[14-17]报道指出,与CKC相比,LEEP具有操作简单、创伤小、手术时间短等优点,本研究结果也进一步证实了这一点。故两种术式均适应者,有生育要求的HSIL患者更倾向建议选择LEEP术。
宫颈锥切术是手术性损伤宫颈,导致宫颈缩短,进而引起宫颈机能不全,导致流产、早产、急产等情况,使不良妊娠情况发生率增加[18-19]。本研究主要关注宫颈锥切术后多长时间妊娠可以降低相关不良妊娠事件发生率。有研究[20-21]发现,LEEP术后至初次妊娠时间间隔>12个月的孕妇早产发生率显著降低。但本研究发现宫颈LEEP术后6个月宫颈完成再生,CKC术后9个月宫颈完成再生,那么即使完成再生,在宫颈长度稳定不变的前提下,不良妊娠事件发生率的增加可能与宫颈再生不全未必存在直接关系,需要进一步完善、发现其中相关更多因素,避免风险。在选择LEEP或CKC时,如在高龄产妇、试管婴儿、输卵管再通、盆腔子宫内膜异位症术后及宫腔粘连术后等特殊因素存在下急需术后短时间内妊娠的,可建议采取宫颈LEEP术,术后6个月妊娠;如选择CKC术,建议术后9个月妊娠。
综上所述,本研究主要追踪患者锥切术后宫颈再生情况,并未对术后妊娠孕产妇进一步随访,无法对宫颈锥切术后分娩方式及不良妊娠结局作出统计,亟需今后对这部分患者妊娠、分娩结局及分娩方式进行 追踪及随访。
[参考文献]
[1] Hancock G,Hellner K,Dorrell L. Therapeutic HPV vaccines[J].Best Pract Res Clin Obstet Gynaecol,2018,47:59-72.
[2] 刘雁林,马彩玲,陈建欢.宫颈上皮内瘤变锥切手术治疗对妊娠结局影响的Meta 分析[J].中国妇幼健康研究,2014,25(2):217-222.
[3] Stout MJ,Frey HA,Tuuli MG,et al. Loop electrosurgical excision procedure and risk of vaginal infections during pregnancy:An observational study[J]. BJOG,2015,122(4):545-551.
[4] Zebitay AG,Gungor ES,Llhan G,et al. Cervical conization and risk of preterm birth: A population-based multicentric trial of Turkish cohort[J]. Journal of Clinical and Diagnostic Research:JCDR,2017,11(3):21-24.
[5] Zhuang H,Hong S,Zheng L,et al. Effects of cervical conisation on pregnancy outcome:A meta-analysis[J]. Journal of Obstetrics and Gynaecology,2019,39(1):74-81.
[6] Kyrgiou M,Athanasiou A,Kalliala IEJ, et al. Obstetric outcomes after conservation treatment for cervical intraepithelial lesions and early invasive disease[J]. The Co-chrane Database of Systematic Reviews,2017,11(11):CD012 847.
[7] 刁震.13 例宮颈上皮内瘤变锥切术后患者妊娠结局分析[J].中国妇幼保健,2017,32(7):1404-1406.
[8] 杨国庆.宫颈锥切术对患者生育能力和妊娠结局的影响[J].中国基层医药,2016,23(1):130-132.
[9] 陈惠君.李燕红.宫颈上皮内瘤变宫颈冷刀锥切术对患者生育功能及妊娠结局的影响[J].河南外科学杂志,2017,15(3):141-142.
[10] 叶娇娇.宫颈锥切术后宫颈再生的研究[D].宁波:宁波大学,2019.
[11] Janar N,Mihevc Ponikvar B,Tomsic S. Cold-knife conization and large loop excision of transformation zone significantly increase the risk for spontaneous preterm birth:A population-based cohort study[J]. Eur J Obtstetrics,Gynecology and Reproductive Biology,2016,203:245-249.
[12] Pinborg A,Ortoft G,Loft A,et al.Cervical conization doubles the risk of preterm and very preterm birth in assisted reproductive technology twin pregnancies[J].Human Reproduction,2015,30(1):197-204.
[13] 楊九红.宫颈环形电切术与传统冷刀锥切术应用于宫颈上皮内瘤变治疗后的效果以及并发症影响比较[J].中国实用医刊,2016,43(11):100-101.
[14] Guo HJ,Guo RX,Liu YL.Effects of loop electrosurgical excision procedure or cold knife conization on pregnancy outcomes[J].Eur J Gynaecol Oncol,2013,34(1):79-82.
[15] Liverani CA,Di Giuseppe J,Clemente N,et al. Length but not transverse diameter of the excision specimen for high-grade cervical intraepithelial neoplasia (CIN 2-3) is a predictor of pregnancy outcome[J]. Eur J Cancer Prev,2016,25(5):416-422.
[16] Santesso N,Mustafa RA,Wiercioch W,et al.Systematic reviews and meta-analyses of benefitis and harms of cryotherapy,LEEP,and cold knife Conization to treat cervical intraepithelial neoplasia[J].Int J Gynaecolobstst,2016,132(3):266-271.
[17] Chikazawa K,Netsu S,Motomatsu S,et al. Predictors of recurrent/residual disease after lo5 surgical excisional procedure[J]. J Obstet Gynaecol Res,2016,42(4):457-463.
[18] Latif NA,Neubauer NI,Helenowski IB.Management of adenocarcinoma in situ of the uterine cervix:A comparison of loop electrosurgical excision procedure and cold knife conization[J].Low Genit Tract Dis,2015,19(2):97-102.
[19] Munro A,Leung Y,Spilsbury K.Comparison of cold knife cone biopsy and loop electrosurgical excision procedure in the management of cervical adenocarcinoma in situ:What is the gold standard?[J].Gynecol Oncol,2015,137(2):258-263.
[20] Cuello MA,Espinosa ME,Orlandini EJ,et al. The value of endocervical curettage during loop electrosurgical excision procedures in predicting persistent/recurrent preinvasive cervical disease[J]. Int J Gynaecol Obstet,2018, 141(3):337-343.
[21] Hoffman SR,Le T,Lockhart A,et al. Patterns of persistent HPV infection after treatment for cervical intraepithelial neoplasia (CIN):A systematic review[J]. Int J Cancer,2017,141(1):8-23.
(收稿日期:2020-12-01)
