腹腔镜D2根治术联合淋巴结清扫治疗135例进展期胃癌患者的临床疗效及预后评估效果
2020-12-07青海省人民医院普外科青海西宁810000
青海省人民医院普外科 (青海 西宁 810000)
内容提要:目的:探讨腹腔镜D2根治术联合淋巴结清扫治疗进展期胃癌患者的临床疗效。方法:选择2016年6月~2018年6月本院收治的135例患者为观察对象,随机分为观察组(n=68)和对照组(n=67)。观察组给予腹腔镜D2根治术联合淋巴结清扫,对照组给予常规开腹D2根治术联合淋巴结清扫。观察比较两组临床疗效、手术时间、术中出血量、术后排气时间、住院时间、淋巴结清扫总数及并发症。结果:两组疗效整体比较差异明显(Z=-3.335,P=0.001);观察组有效率为91.18%和对照组85.07%比较,差异无统计学意义(χ2=1.203,P=0.273)。观察组手术时间较对照组时间长(t=2.347,P=0.021),术中出血量、术后排气时间和住院时间则低于对照组(t=-8.273,P=0.000;t=-5.489,P=0.000;t=-4.686,P=0.000)。观察组和对照组淋巴结清扫总数、术后并发症发生率比较均无明显差别(t=0.312,P=0.758;χ2=2.969,P=0.085)。结论:腹腔镜D2根治术联合淋巴结清扫治疗进展期胃癌的临床疗效及淋巴结清扫数量与开腹手术相当,可有效减少术中出血量,缩短术后排气时间及住院时间,安全性高。
胃癌是临床中常见恶性肿瘤,发病率高,且以进展期胃癌为主[1]。进展期胃癌的癌组织已经浸润侵入至胃壁肌层及浆膜层,患者以恶心呕吐、腹痛腹泻、食欲下降、呕血黑便等为主要临床表现,严重影响患者生存期限及生活质量[2]。因此,临床中早发现、早诊断、早治疗尤为关键,可有效改善患者预后情况,具有重要的临床意义[3]。临床中,胃癌的治疗以手术为主,D2根治术是治疗进展期胃癌的标准术式,即淋巴结清扫至第二站[4]。传统开腹手术临床效果良好,但手术损伤较大、术后并发症较多、恢复较慢,临床应用受到一定限制[5]。近年来,随着微创理念及技术的不断更新发展,腹腔镜手术以其临床操作简单,安全性高等优势,在外科中被广泛开展应用[6]。但腹腔镜手术的D2淋巴结清扫难度较大,治疗效果及淋巴结清扫效果在该领域仍存在一定的争议[7]。本院于2016年6月~2018年6月共收治进展期胃癌患者135例,采用腹腔镜D2根治术联合淋巴结清扫进行治疗,并对其进行临床观察与分析,旨在为此类患者的临床手术治疗提供科学理论依据。
1.资料与方法
1.1 临床资料
纳入2016年6月~2018年6月于本院就诊的135例进展期胃癌患者为观察对象,采用随机数字表法按1:1比例分为观察组(n=68)与对照组(n=67)。纳入标准:①所有患者符合《胃癌诊断标准(WS 316-2010)》[8]中进展期胃癌的诊断标准,并经病理检查证实;②年龄≥18岁;③患者及家属知情同意,并签署知情同意书。排除标准:①远处器官转移者,或恶性肿瘤;②严重感染,或脑、心、肺、肾等功能障碍者;③研究过程中因死亡或数据缺失者。两组患者性别、年龄、病程、TNM分期均无统计学差异(P>0.05),具有可比性(见表1)。
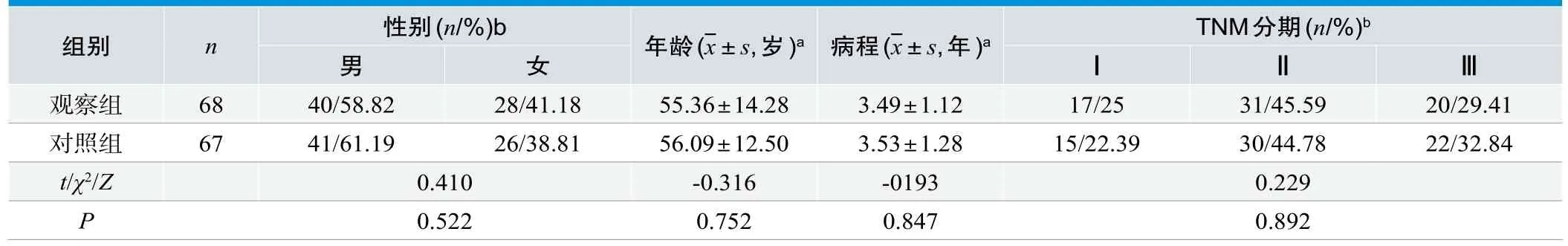
表1.两组患者一般资料比较
1.2 方法
所有患者均给予术前常规检查,对症支持治疗,禁食,禁水等。观察组给予腹腔镜D2根治术联合淋巴结清扫:嘱患者仰卧位,气管插管,全身麻醉,气腹建立,五孔法置入腹腔镜Trocar。常规腹腔探查,明确肿瘤位置、大小及与周围组织关系,分离横结肠系膜及胰腺包膜,夹断胃网膜动静脉,清扫第6、14、15组淋巴结组织;游离小网膜,打开肝十二指肠韧带,清扫第5、8、12组淋巴结组织;上翻胃体及大网膜,夹断胃左动静脉,清扫第7、9、11组淋巴结组织;清扫小网膜,夹断胃短动脉,清扫第1、3组淋巴结组织。幽门3cm处将十二指肠离断吻合,气腹关闭。上腹正中小切口进腹,拖出胃及其他清扫组织,切除胃壁缘及远端组织,癌肿上缘8cm处行胃空肠吻合,消化道重建。对照组给予常规开腹D2根治术联合淋巴结清扫,上腹正中20cm开口左侧绕脐,常规游离、清扫吻合,操作步骤相同。
1.3 观察指标与判定标准
①比较疗效,疗效判定标准:显效:症状完全消失,病灶及淋巴结清扫彻底;有效:症状改善,病灶及淋巴结基本清除;无效:症状无改善,或加重,甚至死亡。总有效率=(显效+有效)/总例数×100%。②比较手术时间、术中出血量、术后排气时间及住院时间。③比较淋巴结清扫总数。④比较两组并发症。
1.4 统计学分析
数据采用SPSS 22.0进行统计学处理。年龄、病程等计量资料采用±s表示,组间比较采用独立样本t检验;性别、疗效等计数资料采用n、%表示,组间比较采用χ2检验,等级资料比较采用Mann-Whitney Test检验。α=0.05,P<0.05为差异有统计学意义。
2.结果
2.1 两组临床疗效比较
两组疗效整体比较差异明显,有统计学意义(Z=-3.335,P=0.001)(见表2)。观察组有效率为91.18%和对照组85.07%比较,差异无统计学意义(χ2=1.203,P=0.273)。
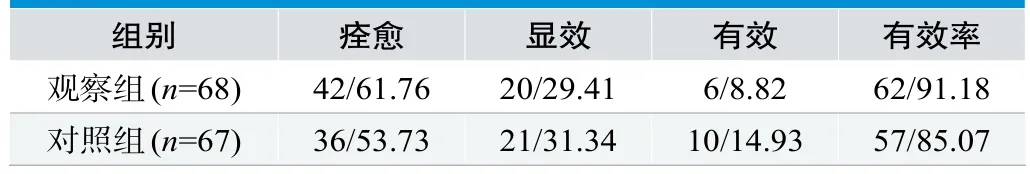
表2.两组临床有效率比较(n/%)
2.2 两组手术时间、术中出血量、术后排气时间及住院时间比较
观察组手术时间较对照组时间长,差异有统计学意义(t=2.347,P=0.021)(见表3)。观察组术中出血量、术后排气时间和住院时间则低于对照组,差异比较均有统计学意义(t=-8.273,P=0.000;t=-5.489,P=0.000;t=-4.686,P=0.000)。
表3.两组手术时间、术中出血量、术后排气时间及住院时间比较(±s)
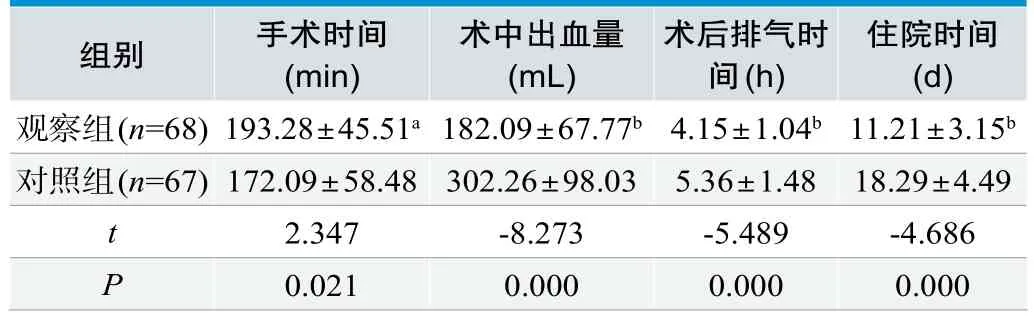
表3.两组手术时间、术中出血量、术后排气时间及住院时间比较(±s)
注:经独立样本t检验,aP<0.05,bP<0.01与治疗前比较。
组别 手术时间(min)术中出血量(mL)术后排气时间(h)住院时间(d)观察组(n=68)193.28±45.51a 182.09±67.77b 4.15±1.04b 11.21±3.15b对照组(n=67)172.09±58.48 302.26±98.03 5.36±1.48 18.29±4.49 t 2.347 -8.273 -5.489 -4.686 P 0.021 0.000 0.000 0.000
2.3 两组淋巴结清扫总数比较
观察组和对照组淋巴结清扫总数比较无明显差别,差异无统计学意义(t=0.312,P=0.758)(见表4)。
2.4 术后并发症
观察组术后并发症发生率5.88%和对照组14.93%比较差异无统计学意义(χ2=2.969,P=0.085)(见表4)。
表4.两组淋巴结清扫总数比较(±s,n)
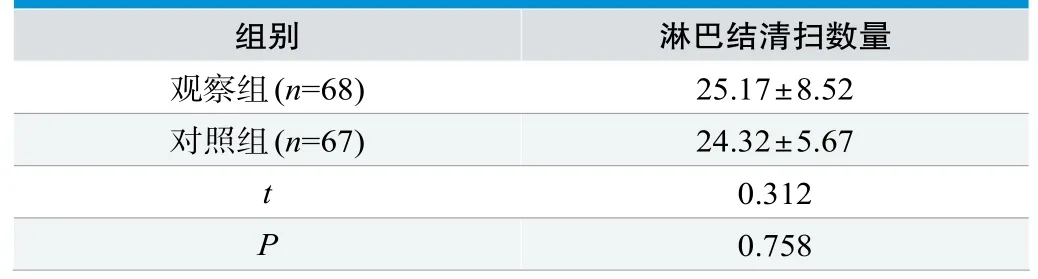
表4.两组淋巴结清扫总数比较(±s,n)
注:经独立样本t检验,P>0.05。
images/BZ_100_1287_520_2303_677.png组别 淋巴结清扫数量观察组(n=68) 25.17±8.52
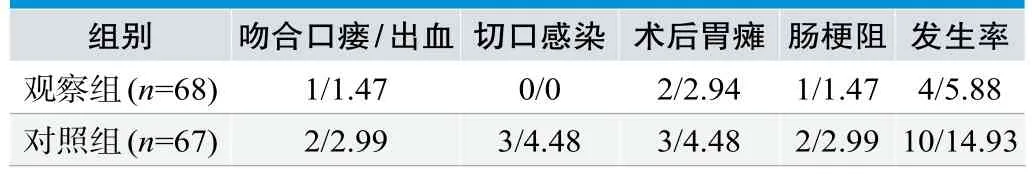
表4.术后并发症(n/%)
3.讨论
胃癌是临床中常见胃肠道恶性肿瘤,由胃壁表层黏膜上皮细胞的恶性病变所引起,可发生于胃部任何部位,对胃壁造成一定的损害;主要分为早期胃癌和进展期胃癌[9]。研究表明,遗传、食用盐腌及熏烤食物、吸烟、环境污染及长期幽门螺杆菌感染等均是胃癌发生的危险因素[10]。近年来,随着医疗水平的不断提高,各类疾病检出率不断升高;且人类物质生活水平不断提高,生活方式发生改变,胃癌的发病率呈年轻化趋势发展[11]。
进展期胃癌的治疗以充分切除病灶及淋巴结组织,非接触性原则及对腹腔内的游离癌细胞彻底清除为主要原则[12]。手术方法以D2根治术为主,主要包括腹腔镜D2根治术、传统开腹D2根治术两种。淋巴结清扫数目是评价胃癌淋巴结清扫彻底与否及手术成功的客观性指标[17]。传统开腹手术视野清晰,可以更为直观的切除病灶组织,清扫淋巴结组织;但由于手术切口较大,手术创伤大、术中出血量多,术后住院延长等缺点也真实存在,手术风险较大,影响患者生活质量[13]。因此,腹腔镜手术的适用情况及手术指征等受到该领域专家的广泛关注[14]。因此,本研究采用腹腔镜D2根治术联合淋巴结清扫进行治疗,探讨不同手术方法的临床效果、手术指标及淋巴结清扫程度等。
腹腔镜D2根治术,采用超声刀锐性分离病灶组织,对肿瘤组织挤压少,可以有效避免肿瘤细胞脱落进腹腔,且快速止血[15]。同时,腹腔镜具有放大效果,可对血管及神经解剖等有效放大,精确度更高,对胃底食管区等暴露不够充分的部位仍可以进行淋巴结的彻底清扫[16]。任何一种手术方式,都有它的适用范围,腹腔镜D2根治术适用于进展期胃癌伴小面积的浆膜层受侵犯病例。若肿瘤直径>10cm,或者浆膜层受侵犯的范围大,肿瘤及周围组织被广泛浸润,或存在淋巴结转移灶融合的病例,应慎重选择手术[18]。
本研究结果显示,观察组疗效整体比较优于对照组,虽然手术时间相对较长,但术中出血量、术后排气时间和住院时间均明显下降。腹腔镜手术时间的延长与其手术难度增加有关。另外,两组的淋巴结清扫总数、术后并发症发生概率未见统计学差异。因此认为,腹腔镜手术对淋巴结的清扫能力及手术安全性,与开腹手术相当;且腹腔镜手术切口小、创伤小、出血少、恢复快等优势明显,短期预后较好,整体疗效水平显示出一定优势[19]。
综上所述,腹腔镜D2根治术联合淋巴结清扫治疗进展期胃癌的临床疗效及淋巴结清扫数量与开腹手术相当,可有效减少术中出血量,缩短术后排气时间及住院时间,安全性高。
