超声:可替代MRI评估肩胛下肌腱撕裂?
2020-12-04朱思政杨建业秦磊磊王家炜胡宁
朱思政 杨建业 秦磊磊 王家炜 胡宁
肩胛下肌是最大、最有力的肩袖肌肉,主要参与肩关节内旋动作,有助于肩关节前方稳定,在肩关节生物力学中具有重要作用[1]。因此在临床实践中,肩胛下肌损伤的准确诊断显得十分重要,将可能影响手术计划和预后。然而,由于肩胛下肌腱功能可能会被其他内旋肌肉所代偿[2],肩胛下肌腱撕裂在临床查体中很容易被漏诊,为了评估肩部病理情况,往往需要MRI、超声等影像学检查提供重要信息。
普通MRI 作为一种无创的检查技术,已被证明是诊断冈上肌腱和冈下肌腱病变准确而可靠的影像学方法[3],但其评估肩胛下肌腱损伤的能力一直饱受争议。据报道,MRI 诊断肩胛下肌腱撕裂的敏感性为0.25~0.80,特异性为0.7~1.0[4⁃6]。因此,超声作为一种相对便宜、安全且舒适的影像诊断技术,越来越多地被用于诊断肩袖撕裂。有研究表明,超声在诊断冈上肌撕裂方面的应用价值与MRI相当[7⁃8]。
目前,单纯针对超声诊断肩胛下肌腱撕裂的相关研究很少,超声评估肩胛下肌腱撕裂的效能也尚不清楚。因此我们设计了本研究,回顾性分析了在我科初次进行肩关节镜手术的111例病人的临床资料,目的在于:①评估肌肉骨骼超声诊断肩胛下肌腱撕裂的准确性;②比较超声和MRI 对肩胛下肌腱撕裂的诊断效能。
资料与方法
一、纳入标准与排除标准
纳入标准:①2019 年1 月至2020 年6 月在我科进行初次肩关节镜下肩袖修复手术的病人;②年龄>18 岁;③术前MRI 及超声检查资料齐全;④指定2名超声医师检查的病人。
排除标准:①风湿性疾病;②既往肩袖手术史;③任何癌症诊断;④18 岁以下病人;⑤无完善的影像学报告或术中资料。
二、一般资料
111 例纳入研究,其中,男61 例,女50 例,年龄为(54.2±4.6)岁(38~72 岁);左肩手术者33 例,右肩手术者78 例。所有手术均由同一名资深的外科医生完成。
三、影像学检查
(一)常规MRI检查
本研究中的MRI 检查均由我院经过专业培训的影像医师使用标准化的方案和设备进行(图1)。使用SIEMENS 3.0T MRI 扫描仪,常规使用斜冠状位、斜矢状位以及横断面进行扫描。检查时嘱病人仰卧位,上肢平放于身体两侧,拇指向上,采用包裹式表面线圈包绕患侧肩关节。所有MRI 检查均由两名经验丰富的肌肉骨骼专科影像医师完成报告,若意见不同,则需要第三位更高级别的医师协助诊断。对所有病人进行检查前,影像医师对病人临床诊断完全不知。本研究中的MRI检查均在术前1个月内完成。
(二)常规超声检查
使用Philips iU 22 彩色多普勒超声诊断仪,L12-5 线阵变频探头,频率为7~12 MHz。检查时病人面向检查者取坐位,外旋上肢,分别于长轴和短轴观察肩胛下肌腱,怀疑肩胛下肌腱损伤时,则一手执探头横置于肩胛下肌腱体表部位,另一只手握住病人前臂,反复内旋及外旋上臂,动态观察肩胛下肌腱。所有超声检查均由指定的两名经过专业培训的肌肉骨骼专科影像医师进行并书写报告,这两名医师有着相似且丰富的临床经验,若意见不同,则需要第三位更高级别的医师协助诊断。影像医师对肩胛下肌腱病变记录为是否存在全部或部分撕裂,没有进行特定的大小量化(图2)。对所有病人进行检查前,影像医师对病人的临床诊断完全不知。本研究中的超声检查均在术前1个月内完成。
四、术中肩胛下肌腱观测技术
病人均在全身麻醉状态下采用沙滩椅位进行肩关节镜手术,使用30°镜头通过标准的后方入路,对盂肱关节进行全面的诊断评估。通常使肩关节处于一定的前屈、内旋位,以便术者较好地观察到肩胛下肌腱的止点。为了扩大喙突下间隙以更清楚地观察肩胛下肌腱止点,我们也进行了Burkhart等[9]所描述的“后方杠杆推动”,即助手同时向后推动肱骨近端并向远端牵拉肱骨。如果仍然难以看到肩胛下肌腱止点,则推荐使用70°镜。用校准的探针测量撕裂大小,并根据改良的Lafosse 分型[4]对撕裂进行分类(表1、图3)。
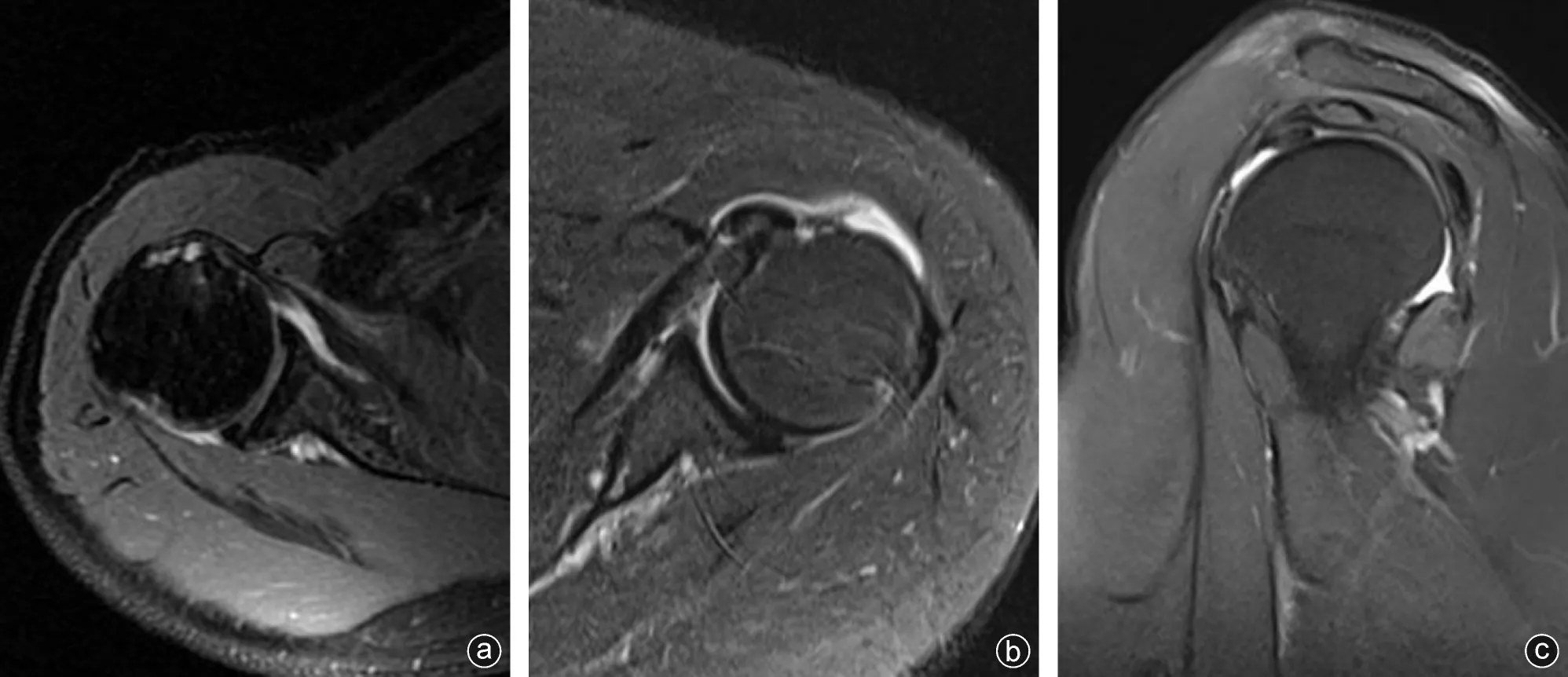
图1 MRI诊断影像 a:小结节止点处液体信号强度提示撕裂;b:肱二头肌长头腱半脱位提示撕裂;c:小结节止点液体信号强度提示撕裂
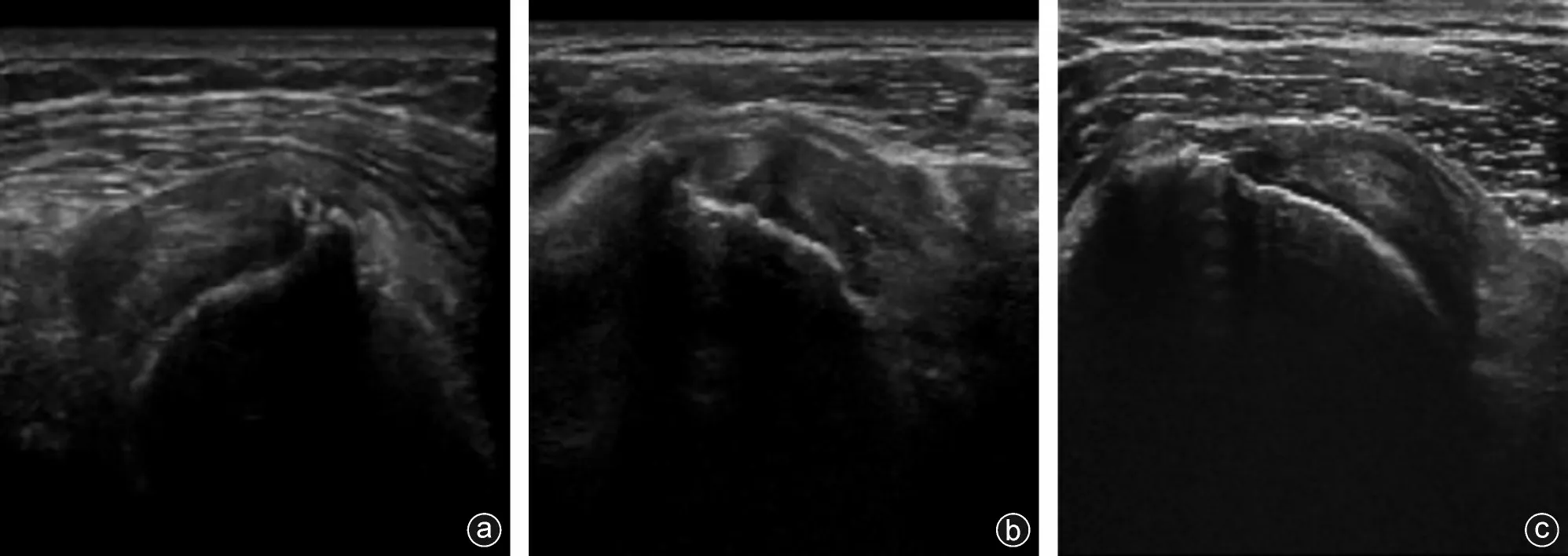
图2 超声诊断影像 a:肩胛下肌腱肿胀,小片状低至无回声区,提示撕裂;b:肩胛下肌腱肿胀,回声降低,不均质,小片状不规则低回声,提示撕裂;c:肩胛下肌腱滑囊面厚薄不均,前方片状无回声,提示撕裂
五、观察指标
我们以术中所见肩胛下肌腱撕裂为标准,通过术前超声和MRI 对肩胛下肌腱撕裂诊断的准确性、敏感性、特异性、阳性预测值和阴性预测值等指标进行比较,从而得到这两种影像学检查的优劣性评价。

表1 改良的Lafosse分型
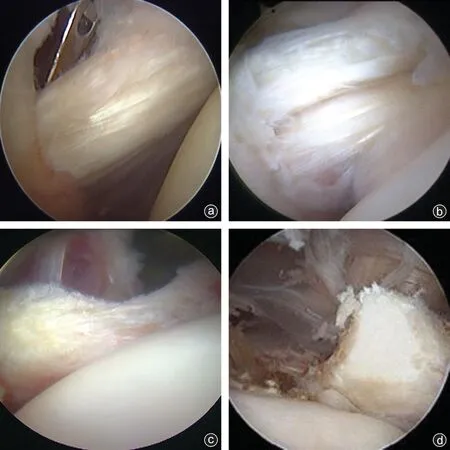
图3 Lafosse分型各级分型的镜下观 a:Ⅰa型撕裂;b:Ⅰb型撕裂;c:Ⅱ型撕裂;d:Ⅲ型撕裂
六、统计学分析
应用SPSS 19.0统计学软件(IBM公司,美国)进行数据分析,计算超声和MRI 对肩胛下肌腱撕裂的敏感性、特异性、准确性、阳性预测值和阴性预测值,同时记录这些诊断参数的95%置信区间(95%CI),并采用Kappa 一致性检验计算超声、MRI 与肩关节镜手术的一致性。
结 果
111例中有37例(33.3%)在术中关节镜下证实有肩胛下肌腱撕裂,均伴冈上肌腱撕裂。肩胛下肌腱撕裂类型统计及其发生率分别为:Ⅰa 型6 例(5.4%)、Ⅰb型9例(8.1%)、Ⅱ型17例(15.3%)、Ⅲ型4例(3.6%)、Ⅳ型1例(0.9%),以小撕裂(Ⅰ和Ⅱ型)居多,发生率为28.8%。
超声诊断出19例肩胛下肌腱撕裂,全部得到术中证实,特异性为100.00%;18例在关节镜下证实有撕裂的病人未被超声检出,敏感性为51.35%(19/37);阳性预测值为100.00%,阴性预测值为80.43%。在83.78%(93/111)的病例中,超声能够准确地识别肩胛下肌腱撕裂。MRI 诊断出13 例存在肩胛下肌腱撕裂,全部得到术中证实,特异性为100.00%;24 例在关节镜下证实有撕裂的病人未被MRI 检出,敏感性为35.14%(13/37);阳性预测值为100.00%,阴性预测值为75.51%。在78.38%(87/111)的病例中,MRI 能够准确地识别肩胛下肌腱撕裂。详见表2。
诊断Ⅰ型肩胛下肌腱撕裂,超声的敏感性为40.00%,特异性为100.00%;MRI 的敏感性为13.33%,特异性为100.00%。表3。
诊断Ⅱ型肩胛下肌腱撕裂,超声的敏感性为47.06%,特异性为100.00%;MRI 的敏感性为35.29%,特异性为100.00%。表4。
Kappa 一致性检验结果显示:超声与肩关节镜下诊断结果的Kappa 系数为0.585,MRI 与肩关节镜下诊断结果的Kappa系数为0.419。
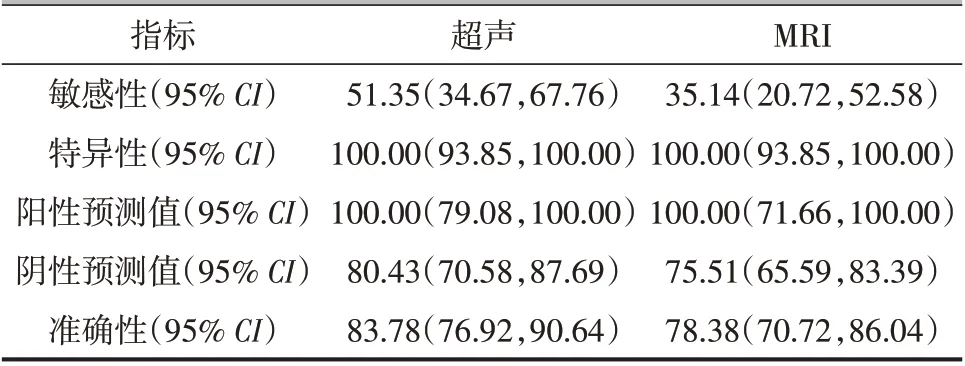
表2 超声、MRI对总体肩胛下肌腱撕裂的预测(%)
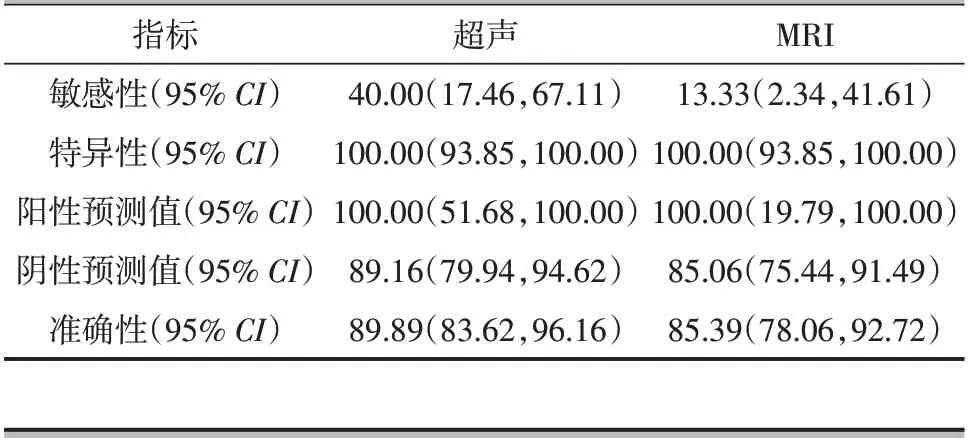
表3 超声、MRI对Ⅰ型肩胛下肌腱撕裂的预测(%)
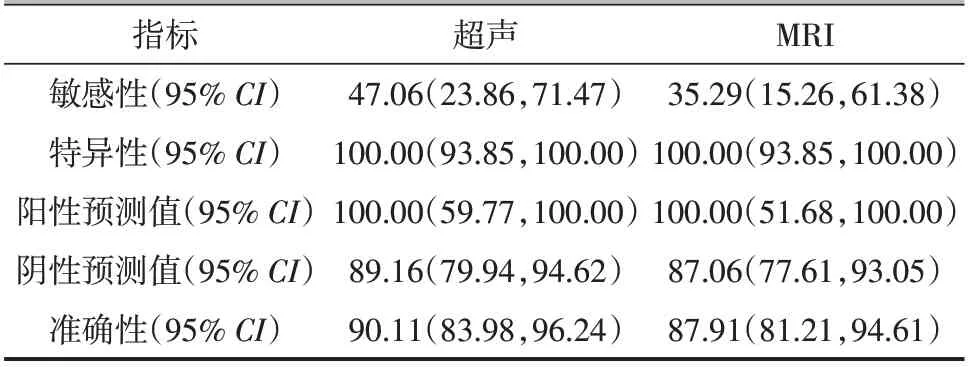
表4 超声、MRI对Ⅱ型肩胛下肌腱撕裂的预测(%)
讨 论
目前,大量文献主要集中于评估冈上肌腱或者肩袖的全部肌腱,仅关注肩胛下肌腱的文献少见,术前超声预测关节镜下肩胛下肌腱撕裂的研究很少。本研究的主要发现是:尽管有一些局限性,术前超声对于肩胛下肌腱小撕裂(特别是Ⅰ型)的诊断具有较高的准确性,且在一定程度上优于MRI。
先前的一些研究在评估术前MRI 对肩胛下肌腱撕裂的诊断能力时,均以术中关节镜发现为金标准。Tung等[10]报道,经关节镜证实的肩胛下肌腱撕裂,只有31%的病人是通过术前MRI 诊断的,他们认为MRI 可能遗漏肩胛下肌腱撕裂,尤其是肩胛下肌腱小撕裂。
Garavaglia等[4]回顾分析了348例连续的关节镜下肩袖修复术病人,结果显示:对于总体肩胛下肌腱撕裂,MRI 的敏感性为0.25,特异性为0.98,准确性较低。然而这一结果可能受限于当时的MRI 设备和影像医师的经验技术。我们的结果略优于他们的研究,但仍有一些局限性,特别是对于Ⅰ型撕裂的敏感性极低,我们也认为MRI 可能容易遗漏肩胛下肌腱小撕裂。与Malavolta 等[11]报道的MRI 的敏感性为78%,特异性为86%相比,我们的数据偏低,这可能由于他们只将肩胛下肌腱撕裂分为部分撕裂和全层撕裂两个组,并没有解释部分撕裂的具体分型。相反,在我们的研究中,大部分病人为肩胛下肌腱小撕裂(Ⅰ和Ⅱ型),这可能导致了两项研究结果的差异。
超声预测肩胛下肌腱撕裂的研究很少,一些作者报道超声在诊断肩胛下肌腱撕裂方面能力有限,Singisetti 等[12]研究报道的敏感性仅为30%,同时Ward等[13]也表明超声在诊断肩胛下肌腱损伤时,灵敏度仅为12.5%,他们认为超声诊断肩胛下肌腱撕裂有一定困难,常常遗漏较小的撕裂(Ⅰ和Ⅱ型)。Narasimhan 等[14]对342 例病人的超声和手术记录分析后报道:超声检测肩胛下肌腱较小撕裂的敏感性较低,为27.8%。然而我们的数据显示,超声诊断的总体敏感性为51.35%,特异性为100.00%。对于Ⅰ型撕裂,超声的敏感性也高达40.00%,明显优于前人的研究。现如今,在超声设备、影像医师识别水平以及对肩胛下肌腱撕裂认知提高的情况下,基于我们的研究结果,我们认为超声在一定程度上能准确识别肩胛下肌腱撕裂,尤其对部分小撕裂也有较高的诊断能力。
我们的结果也显示,总体来说,超声对于识别肩胛下肌腱撕裂的效能优于MRI,尤其是在肩胛下肌腱小撕裂方面,超声的诊断价值明显高于MRI,MRI仍容易遗漏小撕裂,但超声能在术前诊断约40%的小撕裂。MRI 对软组织有较高分辨率,其在诊断冈上肌腱撕裂方面的能力得到了肯定,但其识别肩胛下肌腱撕裂却存在一定局限,可能的解释如下。首先,病人进行MRI检查时,患肢处于中立位,此时肩胛下肌腱与肱骨小结节紧密贴合在一起,这很可能会掩盖肩胛下肌腱关节侧撕裂,同时MRI 扫描也是一项静态检查。其次,常规MRI扫描层面为5 mm左右,这也可能导致MRI 无法扫描损伤部位,遗漏肩胛下肌腱小撕裂。相反,超声检查常规在患肢外旋位时进行,此时肩胛下肌腱与止点有较大间隙,便于观察,同时超声是一个动态检查,当发现肌腱回声异常时,可嘱病人内或外旋上臂以观察肌腱的连续性和运动情况,此外超声探头的位置灵活,可以倾斜任意角度[15⁃16],很大程度上提高了超声对肩胛下肌腱撕裂的诊断能力。目前对诊断肩胛下肌腱损伤仍有一定的困难,可能需要进一步开发新的检查方案,或许还需要改变肩膀与手的位置,同时尽可能使用更加先进的影像设备。
据相关文献报道,在接受肩关节镜手术的病人中,肩胛下肌腱撕裂的患病率为25%~59%[17⁃19],我们报道肩胛下肌腱撕裂的发生率为33.3%,这一发现与其他研究一致。同时,在我们的研究中,大部分的肩胛下肌腱撕裂都进行了手术治疗。普遍认为,肩胛下肌腱的上份产生了肌腱大部分的力量[1,20]。并且,大于90%的肩胛下肌腱撕裂为关节侧上份撕裂,这可能导致病人肩关节内旋力弱以及前方疼痛。也有研究者发现,修复了肩胛下肌腱较小的撕裂,Constant⁃Murley 评分和美国加利福尼亚大学洛杉矶分校(University of California at Los Angeles,UCLA)功能评分也得到了改善[21]。因此我们进行了积极的手术治疗,作者也认为,对于肩胛下肌腱撕裂进行积极的干预将会很大程度改善病人早期功能和远期预后。这也体现出肩胛下肌腱撕裂的识别十分重要,不仅仅是依靠术中观察,术前诊断也是一个不可或缺的环节。当术前影像检查阳性时,高度提示我们术中可能会进行修复,有利于我们制定手术计划,也会让我们术中更加细致地去观察肩胛下肌腱,从而发现其损伤。
本研究也存在一定的局限性。首先,此研究的所有病人在沙滩椅位进行手术,如果病人采取侧卧位,结果可能会有所不同。其次,该研究的局限性包括从超声、MRI 和手术记录中回顾性收集数据的方式。由于本研究中排除了很小部分由非指定超声医师进行的影像报告,这可能会改变人群中肩胛下肌腱撕裂的患病率。由于本研究大部分为小撕裂,无法分层为小撕裂和较大撕裂分别进行分析。本课题样本量也较小,可能需要更大的样本量来证实其研究结果。
尽管有一定的局限性,我们认为,在诊断肩胛下肌腱撕裂时,尤其是小撕裂(Ⅰ和Ⅱ型)时,超声的效能明显优于MRI,在一定程度上可较准确地评估肩胛下肌腱损伤。总体而言,作者建议术前可常规使用超声来评估肩胛下肌腱撕裂,同时其具有方便性和廉价性,并且可以在MRI 禁忌的情况下使用,因此超声可能代替MRI 成为肩袖损伤病人术前检查中比较有吸引力的一种选择。
