胃癌手术患者营养支持情况调查研究*
2020-09-13唐毅王惠群王黔杨芳杨雯雁杨大刚
唐毅 王惠群 王黔 杨芳 杨雯雁 杨大刚#
(1 贵州医科大学公共卫生学院2017 级营养与食品卫生学硕士研究生 贵阳550025;2 贵州医科大学附属医院 贵阳550004;3 贵州医科大学检验学院 贵阳550025)
胃癌是一种高侵袭性癌症,我国胃癌发生和死亡例数占全球较高比例,其中我国发生例数占全球的42.5%,死亡例数占45.0%[1]。据最新数据显示,我国男性胃癌的发生率是41.08~42.93/10 万,女性胃癌的发生率是18.36~19.03/10 万,男性比女性多,农村比城市多,胃癌的死亡率高达21.48~22.04/10 万[2]。目前,胃癌的主要治疗方式仍然是手术切除[3]。但胃癌手术患者在术后由于机体分解代谢的增加与饮食量的减少,使原本就存在的营养不良情况更加严重,而营养不良会导致机体的免疫力下降、并发症增多、住院时间延长、住院费用增加,因此,对胃癌围手术期患者应结合临床情况进行有效的临床营养支持[4]。虽然现在临床逐渐重视胃癌患者在围手术期的营养支持,但在给予营养支持的过程中仍存在着很多不合理[5]。本调查研究以贵州医科大学附属医院的胃癌手术患者为研究对象,调查住院的胃癌患者与营养支持相关的状况,以期为围手术期胃癌患者的营养支持的合理开展提供参考。现报道如下:
1 资料与方法
1.1 一般资料 选取2017 年9 月~2018 年12 月在贵州医科大学附属医院胃肠外科拟行胃癌手术的172 例患者作为研究对象。患者年龄26~79 岁,其中男116 例,占67.44%,平均年龄60.08 岁;女56 例,占32.56%,平均年龄59.61 岁;体质量35~120 kg,平均体质量58.66 kg;体质量指数(Body Mass Index,BMI)14~38.3 kg/m2,平均BMI 21.94 kg/m2。
1.2 入组标准 (1)纳入标准:年龄18~80 岁者;经组织病理检查确诊为胃癌,且施行胃部切除治疗者;知晓病情,精神状态较好,意识清晰,没有沟通障碍,自愿参加本次研究者。(2)排除标准:胃癌已发生远处转移者;没有明确诊断的可疑胃癌者;曾有自杀倾向或精神异常史者;有沟通障碍者。
1.3 研究方法
1.3.1 调查内容 (1)营养风险筛查:患者入院第2天由同一位经过严格培训的营养师采用营养风险筛查量表(Nutritional Risk Screening 2002)进行营养风险筛查。营养风险筛查内容包括以下3 个方面:疾病严重程度评分(0~3 分);营养状态受损评分(0~3分);年龄评分(0~1 分)。总分为0~7 分,营养风险评分总分≥3 分为有营养风险,患者需要制定营养方案,进行营养支持;营养风险评分总分<3 分则为无营养风险,但1 周后应复查。(2)营养支持调查:研究者自行设计调查表格,记录胃癌患者在手术前的营养支持情况,包括肠内营养(Enteral Nutrition,EN)和肠外营养(Parenteral Nutrition,PN)。肠内营养支持是经鼻饲或直接口服化学成分明确的营养素。肠外营养支持是经静脉输注的含氨基酸、脂肪乳、葡萄糖、维生素、微量元素、电解质等的人工营养素。至少持续5 d 应用EN 和(或)PN 制剂能量≥15 kcal/(kg·d)者列为营养支持病例。(3)营养状况调查:包括身高、体质量、BMI、红细胞、血红蛋白、总蛋白、白蛋白、前白蛋白、淋巴细胞计数等营养指标。测量身高和体重时,患者需脱鞋,穿轻便衣物。分别在患者入院时和出院时进行营养状况的评估。
1.3.2 调查方法 由统一人员收集符合条件胃癌手术患者相应的调查资料。在调查开始前,由专人统一向患者及家属介绍该调查研究的目的和意义,以获得患者及家属积极的配合与同意。
1.4 统计学处理 数据处理采用SPSS22.0 统计学软件,计数资料以%表示,采用χ2检验,计量资料以(±s)表示,采用t检验。P<0.05 为差异有统计学意义。
2 结果
2.1 胃癌手术患者营养不良、超重、肥胖及营养风险发生情况 男性胃癌手术患者中营养不良所占百分 比 为 20.69%(24/116), 超 重 者 占 21.55%(25/116),肥胖者占4.31%(5/116),有营养风险(总分值≥3 分)者占36.21%(42/116),无营养风险(总分值<3 分)者占63.79%(74/116)。女性胃癌手术患者中营养不良所占百分比为12.50%(7/56),超重者占21.43%(12/56),肥胖者占7.14%(4/56),有营养风险(总分值≥3 分)者占30.36%(17/56),无营养风险(总分值<3 分)者占69.64%(39/56)。在营养不足和营养风险发生率上男性大于女性,在超重发生率上男女接近,在肥胖发生率上女性大于男性,但其差异均无统计学意义(P>0.05)。
2.2 胃癌手术患者营养支持情况 172 例胃癌手术患者中,给予营养支持者共68 例,占比39.53%,其中男46 例,女22 例。59 例有营养风险者中给予营养支持者30 例,占50.85%;113 例无营养风险者中给予营养支持者38 例,占33.63%。
2.3 胃癌手术患者入院和出院时营养指标比较患者出院时淋巴细胞、红细胞、血红蛋白、总蛋白、白蛋白、前白蛋白等营养指标均低于入院时,除血红蛋白外,其他营养指标的差异均有统计学意义(P<0.05)。见表1。
表1 胃癌手术患者入院和出院时营养指标比较(±s)
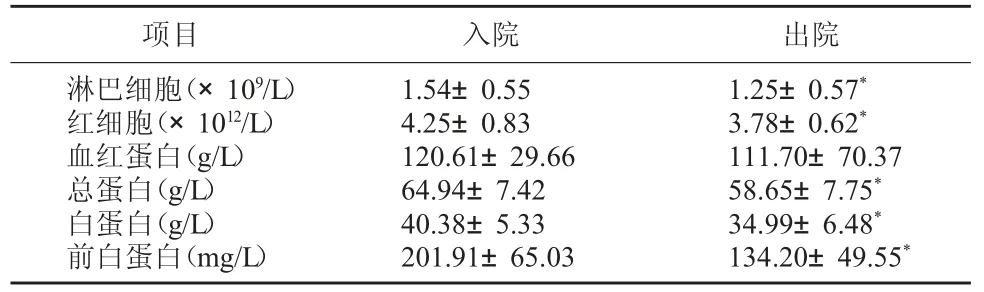
表1 胃癌手术患者入院和出院时营养指标比较(±s)
注:*表示入院时与出院时存在差异(P<0.05)。
项目 入院 出院淋巴细胞(×109/L)红细胞(×1012/L)血红蛋白(g/L)总蛋白(g/L)白蛋白(g/L)前白蛋白(mg/L)1.54±0.55 4.25±0.83 120.61±29.66 64.94±7.42 40.38±5.33 201.91±65.03 1.25±0.57*3.78±0.62*111.70±70.37 58.65±7.75*34.99±6.48*134.20±49.55*
2.4 胃癌手术患者住院时间和住院费用情况 有营养风险并进行营养支持的患者的总住院天数、术后住院天数及总住院费用均比有营养风险未进行营养支持的患者少,差异均有统计学意义(P<0.05)。见表2。
表2 胃癌手术患者住院时间和住院费用情况(±s)

表2 胃癌手术患者住院时间和住院费用情况(±s)
注:*表示无营养支持与有营养支持存在差异(P<0.05)。
项目 无营养风险无营养支持(n=75) 有营养支持(n=38)有营养风险无营养支持(n=29) 有营养支持(n=30)总住院天数(d)术后住院天数(d)总住院费用(元)21.12±8.85 12.12±5.79 72 839.03±25 708.87 18.53±6.72 11.32±4.93 71 978.03±18 603.66 24.34±7.71 14.55±5.62 89 030.31±16 766.02 20.93±3.59*9.80±1.80*81 026.27±7 179.67*
3 讨论
患者的营养风险与临床结局是相对应的,其与患者的住院时间、感染性疾病发生率、生活质量、生存期等相应的结局指标息息相关。本研究采用的营养风险筛查量表是欧洲肠外肠内营养学会于2002年制定的一种基于循证医学的营养风险筛查工具,能判断患者是否存在营养风险,是“营养筛查-营养评定-营养干预”过程中的第一步[6~7]。
本调查研究显示,胃癌手术患者营养不足总发生率为18.02%,超重发生率为21.51%,肥胖发生率为5.23%,此结果高于国内、外类似结果[8~11]。分析该结果的原因可能是胃癌患者营养情况受疾病、分期、早期治疗及地域差异的影响。172 例胃癌手术患者中,有营养风险者59 例,占34.30%,其中采取营养支持者30 例,占50.85%;无营养风险者113 例,占65.70%,其中采取营养支持者38 例,占33.63%。说明目前临床医生虽然已充分重视营养支持在胃癌围手术期患者治疗中的应用,但是胃癌患者术前营养支持情况显示,无营养风险患者中也有33.63%的患者使用营养支持,提示临床医生对营养支持的使用不规范,在胃癌围手术期患者中存在过度使用的问题,在国内外也有其他相似的报道[12~14]。患者出院时各项营养指标均低于入院时,除血红蛋白外,其他营养指标的差异均有统计学意义(P<0.05),提示胃癌患者术后的营养不良情况比入院时更为严重,该结果的呈现与患者术后饮食摄入量受手术影响而减少及机体分解代谢增加相关,当然也可能与临床医生不规范使用营养支持有关。研究中发现患者入院时与出院时的血红蛋白无明显差异,分析其原因可能是因为部分胃癌患者在术后输血造成的。有营养风险并进行营养支持的患者的总住院天数、术后住院天数及总住院费用均比有营养风险未进行营养支持的患者少,差异有统计学意义(P<0.05)。这是由于营养支持通过降低并发症的发生率,缩短了有营养风险患者的住院时间,减少了总住院费用,国内也有相似的报道[15]。
随着营养学的兴起,营养支持渐渐成为癌症患者综合治疗中不可或缺的一部分,尤其是对有营养风险的患者进行营养支持,可以有效降低严重感染性并发症发生率,减少患者相关不良临床结局[16~17]。但是并非所有患者都适用营养支持,Kondrup J 等提出的相对有效原理显示,对无营养不良的患者进行围手术期营养支持反而可能导致感染等并发症[6]。营养风险筛查简便,且及时发现是否存在营养风险,针对有营养风险患者及时进行相应的营养干预,可避免患者营养状况的恶化,有效改善临床结局[18~19]。
临床医务工作者已逐渐重视营养支持的应用,但是在实际应用中还存在某些不合理的因素,其原因可能是:(1)临床医务工作者对患者营养状况的判断意识不强,未对患者进行营养风险评估;(2)临床营养学专业知识欠缺,对患者的营养支持并不是根据相应的营养评判进行的,可能只因患者家属要求而为。提示在今后的工作中,可以采用临床医师、临床护士及临床营养师的“三师”联合共管的模式,遵循临床营养支持指南的相关原则对患者进行管理。患者在入院24~48 h 内由经过统一培训的临床护士进行营养风险筛查,再由护士及时地将筛查结果告知临床医师,临床医师对有营养风险的患者应及时请临床营养师会诊,根据患者的情况与临床营养师共同商讨制定个体化营养干预方案,在营养干预方案实施的过程中密切观察患者营养干预效果,根据患者情况的变化做及时的调整。
