肝硬化急性肾损伤发病风险和治疗应答影响因素的前瞻性研究
2020-09-04尹伟李成忠
尹伟 李成忠
急性肾功能障碍是肝硬化失代偿期患者常见的并发症之一,也是肝硬化患者死亡的主要原因之一。以往临床上主要参照国际腹水俱乐部(ICA)制定的肝肾综合征(HRS)相关指南来诊断和治疗,但HRS的诊断标准存在敏感性低等问题[1-6]。虽然ICA曾对诊断标准进行了更改和细化,但仍然不能很好的贴合临床,2015年12月,ICA再次修改了指南[7],以肝硬化急性肾损伤(AKI)来命名这一并发症,纳入了包含HRS在内更多的AKI类型,以肌酐的动态变化作为诊断指标,理论上提高了诊断的敏感度,提供了简单的鉴别诊断和治疗流程,但同时尚有更多问题需要临床验证。
资料和方法
一、病例资料
收集2017年1月至2019年1月在海军军医大学长海医院感染科住院的所有肝硬化(失代偿期)的患者资料,根据实验设计的纳入标准收集患者的一般资料及住院期间的主要研究指标,反复出院的患者仅记录1次。
二、诊断标准及排除标准
肝硬化AKI和新的肝肾综合征(AKI-HRS)的诊断标准参考2015年ICA修订推荐的《肝硬化患者急性肾损伤的诊断和管理共识》[7]。
旧的肝肾综合征(HRS2007)诊断标准参考2007年国际腹水俱乐部修订的《肝硬化肝肾综合征的诊断和防治建议》[6]。
排除合并妊娠、肝癌或其他恶性肿瘤、既往明确患有不同原因慢性肾脏病或器质性肾脏病、没有肝硬化基础的慢加急性肝功能衰竭的患者。
三、治疗流程
肝硬化的治疗及病因学治疗根据各疾病指南进行,AKI的治疗根据指南建议:监测住院期间的血肌酐变化,如诊断AKI,根据诊断标准分期,并根据ICA2015的建议流程进行治疗,观察AKI恢复情况,评价治疗效果。
四、疗效的评价
根据指南[7]治疗有应答定义为:部分应答 AKI分期下降及SCr降低至≥基线值以上26.4 μmol/L;完全应答 SCr降低至基线值26.4 μmol/L以内;治疗无应答定义为:AKI无恢复。
五、数据采集
采集患者的资料包括:住院ID,年龄、性别、肝硬化原因、血压(入院及并发AKI时)、肝功能指标(总胆红素、Alb、ALT、AST、血清钠)、肾功能指标(基线SCr、最高SCr、治疗后或出院前的SCr)、凝血功能(PT、INR)、是否并发AKI、初次AKI分期、是否合并感染、其他并发症及合并症等。
MELD评分的计算方法:在原有的MELD评分基础上计算:MELD(i)=9.57ln(SCr)+3.78ln(总胆红素)+11.2ln(INR)+6.43;MELD=MELD(i)+1.32(137-Na)-[0.033MELD(i)(137-Na)](如果血清钠低于125 mmol/L,则被设定为125;如果高于137则被设定为137)。
六、统计学分析
通过IBM SPSS Statistics v22.0统计软件进行数据分析,计量资料以均数±标准差表示,根据方差齐性采用t检验或近似t检验;分类资料采用χ2检验,根据理论频数和样本量的不同,选用χ2检验、连续校正的χ2检验或Fisher精确概率法,通过二元logistic回归分析影响因素(强迫引入法,纳入标准0.05,删除标准0.10)。P<0.05为差异有统计学意义。
结 果
一、患者的一般资料和肝硬化并发AKI的情况
2017年1月至2019年1月共收治不同原因的肝硬化(失代偿期)患者861例,根据入排标准,最终纳入804例,其中男性567例,中位年龄53(19,82)岁;女性237例,中位年龄60(26,88)岁。住院期间发生AKI或入院时既有AKI的患者共213例,其中AKI 1期患者145例(68.1%),1a期126例,1b期19例;AKI 2期患者 54例(25.3%);AKI 3期患者14例(6.6%)。
二、2015年和2007年肝肾综合征诊断标准对比
由于指南建议在AKI2期以上或AKI1期但治疗后无恢复,肌酐>132.6 μmol/L的患者启动鉴别诊断,符合HRS2015诊断标准的患者为67例,其中有53例患者符合HRS2007年的诊断标准,漏诊的患者均由于基线肌酐较低,符合HRS2015标准,但肌酐<132.6 μmol/L;而在符合HRS2007诊断标准的55例患者中,符合AKI 2015诊断标准的患者为53例,2例患者均因肌酐>132.6 μmol/L,但并未满足AKI的诊断标准。见表1。

表1 2015年和2007年肝肾综合征诊断标准比较
三、肝硬化失代偿期患者并发AKI的危险因素
根据患者住院期间是否并发AKI分为AKI组和无AKI组,将年龄、性别、平均动脉压、肝功能指标(总胆红素、Alb、AST、血清钠)、凝血功能(PT、INR)、MELD评分、感染以及上消化道出血作为可能的影响因素,单因素分析结果见表2。
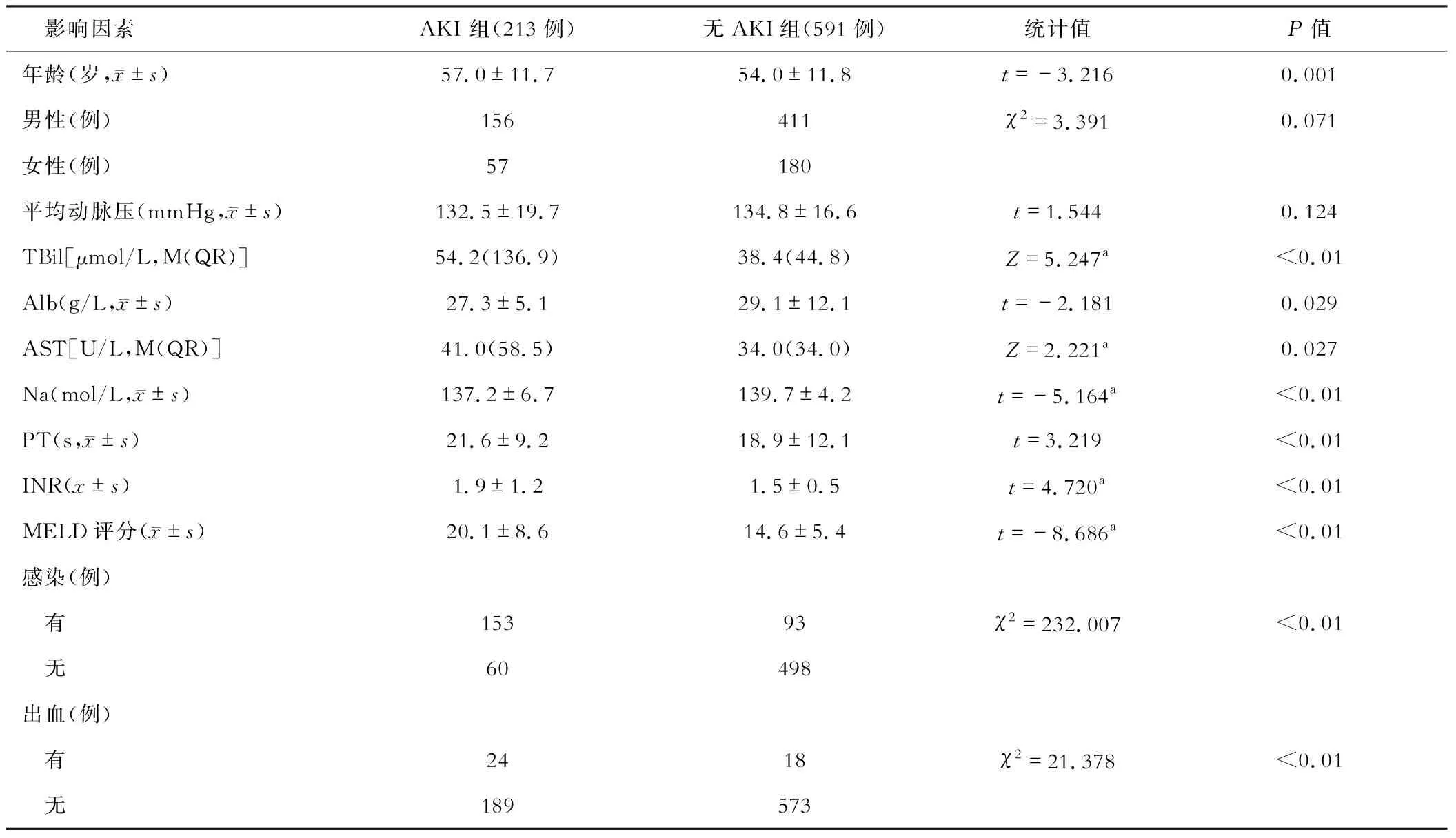
表2 肝硬化患者并发急性肾损伤相关影响因素的单因素分析
AKI组和无AKI组患者的年龄、TBil、Alb、AST、Na、PT、INR、MELD评分、感染、上消化道出血比较差异有统计学意义。将以上项目作为候选影响因素,同时代入二元logistic回归进行分析,结果显示:年龄、MELD评分、感染以及上消化道出血是肝硬化(失代偿期)患者并发AKI的主要危险因素。见表3。
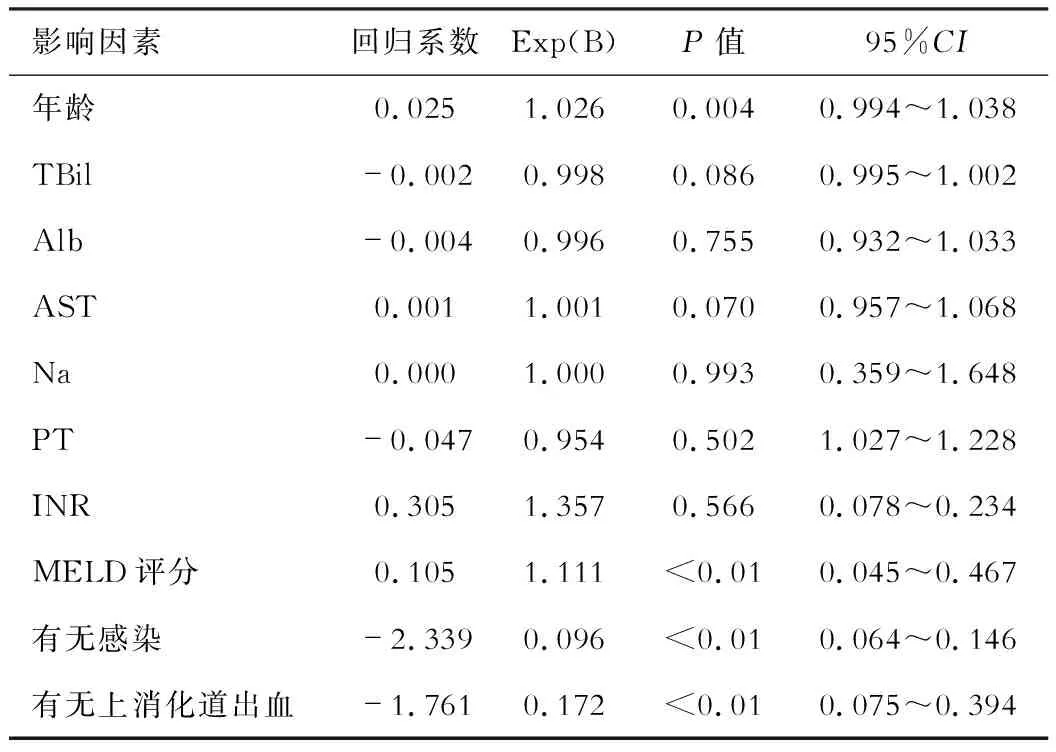
表3 多因素分析肝硬化患者并发急性肾损伤相关的影响因素
四、 肝硬化AKI治疗应答的影响因素
根据指南建议的管理流程治疗,213例发生肝硬化AKI的患者中,86.9%(185/213)的患者有治疗应答,其中89.7%(166/185)的患者为完全应答;10.3%(19/185)的患者为部分应答。根据应答情况将患者分为有应答组和无应答组。
将年龄、性别、平均动脉压、肝功能指标(总胆红素、Alb、AST、血清钠)、肾功能指标(基线SCr、基线eGFR)、初次AKI分期、凝血功能(PT、INR)、感染以及上消化道出血作为治疗应答的影响因素,进行单因素分析。见表4。

表4 单因素分析肝硬化急性肾损伤患者治疗应答的影响因素
AKI治疗有应答组和无应答组患者的TBil、MELD评分、基线eGFR、初次AKI分期以及是否存在感染的比较差异有统计学意义。基线SCr、PT在0.05附近,也纳入验证,将以上因素同时代入二元logistic回归,结果显示仅有初次AKI分期是肝硬化患者AKI治疗应答的主要影响因素。见表5。
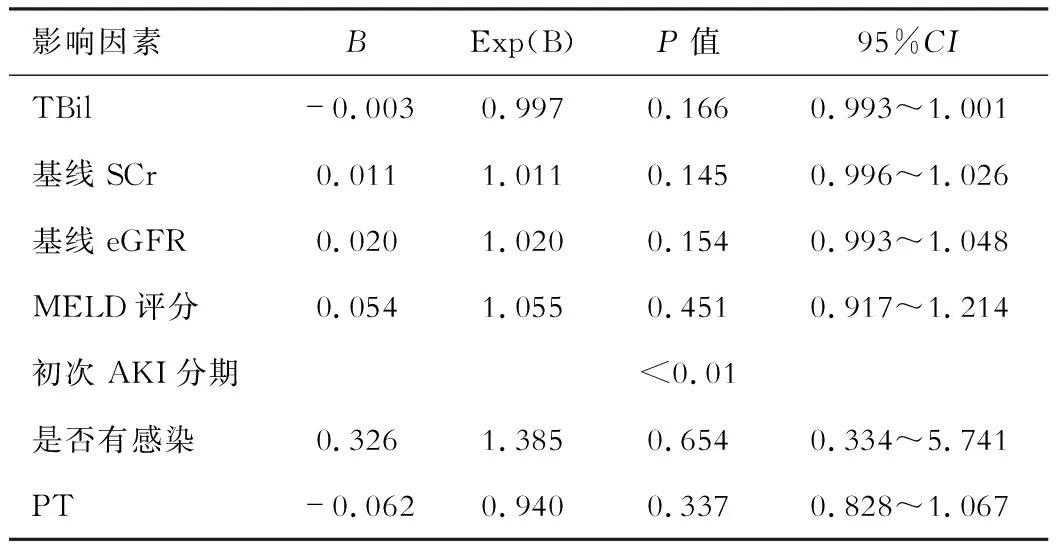
表5 肝硬化急性肾损伤患者治疗应答影响因素的多因素分析
讨 论
ICA 1996年发布的《肝硬化肝肾综合征的诊断和防治指南》在临床上应用广泛,但学界一直对肌酐>132.6 μmol/L的界值敏感性低以及肝硬化并发急性肾功能不全的类型并不局限于HRS这两个问题存在的争议[3]。鉴于此,ICA 2015年12月参考KDIGO标准更新了关于肝硬化患者AKI诊断与管理的新定义,将患者基础肾功能(基线肌酐)的动态变化作为纳入诊断的标准,纳入更多的疾病,将肝硬化这一并发症的诊断和治疗推进了一大步。
根据入排标准,最终本研究的AKI患病率为26.5%,和国外一些研究类似[8,9]。在随访中发现新的诊断标准确实提高了敏感性,在并发AKI的患者中 AKI 1期患者最多占68.1%(145/213),其中1a期的患者最多,为126例;1b期(Cr>132.6 μmol/L)的患者19例,这提示有超过一半的患者在2007年的诊断标准中不会被关注和诊断。从HRS的诊断标准的对比中也可以看出,由于HRS的诊断采用了AKI的纳入标准,提高了此类患者的检出率,但由于指南建议在AKI进展到2期以上再开始鉴别诊断,对于个别基线肌酐水平高的患者可能错失了时机,短期内进展到更高的分期。其次,基线肌酐的定义是值得注意的问题,根据指南定义分别采纳入院前3个月内的肌酐和入院后首次检测的肌酐作为基线可能差别较大。这都要求临床医生应对患者密切的观察。
在肝硬化(失代偿期)患者并发AKI的危险因素分析中,单因素分析显示仅有性别和平均动脉压差异无统计学意义,而多因素分析结果显示:年龄、MELD评分、感染以及上消化道出血是肝硬化(失代偿期)患者并发AKI的主要影响因素。既往研究报道, MELD评分、基线SCr、是否存在感染是影响肝硬化患者并发AKI的危险因素[10,11],由于本研究中没有纳入含有消化道出血的患者,但结论基本类似。国外研究也有相似结论,Gameiro等[12]通过回顾性分析发现,基线SCr、MELD-Na评分和嗜中性粒细胞与淋巴细胞比与肝硬化患者并发AKI独立相关。Zang等[13]在对1032例肝硬化合并慢加急性肝功能衰竭患者的随访中发现MELD评分、存在腹水、败血症/感染和急性静脉曲张出血,是此类患者并发AKI的主要影响因素,也和本研究结论基本一致。MELD评分是评估终末期肝病肝脏储备功能和预后重要工具,MELD评分越高,并发AKI的风险相对越大。以自发性细菌性腹膜炎为代表的感染通常是失代偿期肝硬化患者并发AKI重要的诱因之一,严重的感染会在加重肝硬化腹水患者外周循环的相对不足,对AKI的发生发展具有重要作用。除此以外,严重的感染还是急性肾小管坏死的重要原因之一[14,15]。由此可见即使ICA扩大了AKI的定义,但感染仍是诱发AKI的重要原因之一。而上消化道出血加重了肝硬化腹水患者外周容量的不足,导致肾脏缺血,常诱发PRA或ATN。Hsieh等[16]针对肝硬化上消化道出血患者一项前瞻性研究中发现,41%的患者符合ICA-AKI标准,其中70%的患者最初患有1期AKI。Cakmak等[17]对245例上消化道出血的肝硬化患者进行评估,发现41.6%的患者并发AKI,患者住院时间,ICU平均时间以及病死率均高于未发生AKI的患者。虽然年龄对基础肾功能(肌酐、GFR)有影响,但年龄在4个影响因素中相对风险(OR)最低,但是否仍作为独立的影响因素,还需要进一步的评估。
在疗效评估方面,将单因素筛选的出结果纳入多因素分析后,只有初次AKI分期是AKI治疗应答的独立影响因素,而两组基线肌酐的差异无统计学意义,这说明无论基线肌酐如何,AKI进展越快,初次的AKI分期越高,治疗的应答情况越差。Jindal等[18]对慢加急性肝衰竭患者的回顾性研究中发现,55例(22.8%)患者入院时患有AKI,对纠正容量无效的28例患者使用了特利加压素,仅有10例患者有治疗应答。此研究发表时ICA的新指南尚未公布,该研究主要纳入的患者为慢加急性肝衰竭患者,采用AKIN的标准,没有进行AKI分期和鉴别诊断而统一使用了特利加压素。
综上所述,经过2年的前瞻性研究结果来看,ICA新指南较以往的指南更为贴合临床,极大的提高了诊断的敏感性,也能达到较高的治疗应答率,但这都要求临床医生能够密切的观察患者肌酐的动态变化,尽早发现AKI,并在较低的AKI分期进行干预,其中针对我国的客观情况,还应当注意基线肌酐的定义问题,对肝硬化的患者应当连续的规范管理。
