新生儿重症监护病房噪音水平调查与对策
2020-07-24贺芳温秀兰林艳刘会郭晓萍张喆
贺芳,温秀兰,林艳,刘会,郭晓萍,张喆
(广州市妇女儿童医疗中心a.新生儿科;b.内科部;c.护理部,广东 广州510120)
2007 年,美国儿科学会发布了有关NICU 环境音量的建议: 等效A 声级<45 dB, 累积百分10 声级<50 dB,最大A 声级<65 dB[1]。 2008 年,我国环境保护部发布《中华人民共和国国家标准声环境质量标准》 规定医疗卫生功能区环境噪声限值(等效A声级)为白天55 dB,夜间45 dB,未严格限定NICU环境音量[2]。 然而,NICU 环境音量通常比大多数家庭或办公室环境音量要大, 并且包含持续时间短且间隔不规则的令人不安的噪音, 噪音水平可能与环境布局、仪器设备报警、工作人员谈话等诸多因素有关[3]。 噪音可能会导致早产儿呼吸暂停、低氧血症、继发心率增快和呼吸频率升高导致耗氧量增加、生长发育迟缓、睡眠形态紊乱、听力损伤、支气管肺发育不良、视网膜病变、脑室内出血等不良影响,因此,NICU 的环境音量应受到严格控制[4-5]。 本研究于2019年4 月1—6 日对新生儿重症监护室噪声水平进行监测, 并与美国儿科学会建议的NICU 等效A 声级进行比较,分析噪声主要来源及影响因素,以期为有效干预噪音提供一定的参考和依据。
1 一般资料
选取广州市某三级甲等医院NICU,2019 年4月1—6 日测量各区域及各类噪音来源的音量。 该NICU 包括5 间病房 (1 房和2 房为早产儿区,3 房为重症区,4 房为早产儿过渡区,5 房为其他区)和1个医生护士办公区域兼走廊。 该病区开放床位40张,每日床位使用率>90%;每间病房50 m2,设置8张床位,每床净使用面积6 m2,床间距>1 m[6];配置护理人员40 名,均为女性,年龄21~51 岁,平均25.9岁;床护比为1∶1;病房为开放模式,每间房之间用玻璃隔开;每间病房8 台温箱;监护仪使用情况为每间房8 台;输液泵使用情况为1-3 房8 个、4 房4 个、5 房4 个; 呼吸机使用情况为1 房3 台、2 房3 台、3房5 台、4 房2 台; 吸引器使用情况为1 房4 例、2房5 例、3 房6 例、4 房3 例、5 房2 例;氧驱雾化使用情况为1 房3 例、2 房2 例、3 房4 例、4 房1 例、5房2 例;每间病房配有1 台治疗车、1 台电脑、1 把金属凳子;医生护士办公房兼走廊与每间房相通,处于半开放状态。
2 方法
2.1 监测方法 2019 年4 月1—6 日分别在每间病房和医生护士办公区兼走廊共6 个区域一侧的中央、 距离地面1.2 m 不影响正常医疗工作处放置噪音测试仪。 测量仪器采用深圳万胜通科技有限公司生产的WensnWS1361 专业数字噪声计 (测量范围30~130 dB;精度±1.5 dB),由我院设备科人员连续监测每个位点6 d,每天24 h 的音量,选择频率加权A(人耳感觉噪音量),按启动后仪器每隔1 min 自动记录1 次等效A 声级,每间房各获取8 640 个数据。在测量期间,测量人员还记录了各类仪器报警、医护人员诊疗活动、 患儿哭声等噪音来源的等效A 声级,每种声音各记录10 次。
2.2 质量控制 设备科人员安装好线路开始测量后,护士长或组长不定期检查测量仪的工作状况,如电源线有无松动,指示灯是否亮。不向医护人员及家属告知正在进行噪音测量,以免造成结果偏倚。
2.3 统计学方法 将数据通过测量仪的USB 接口以Excel 形式导入电脑, 采用SPSS 20.0 分析数据。偏态分布的计量资料采用M[P25,P75]描述;服从正态分布的计量资料,采用±S 描述;各区域、各班次音量与美国儿科学会推荐的等效A 声级45 dB 比较,采用单样本t 检验;组间比较采用单因素方差分析,以P<0.05 为差异有统计学意义。
3 结果
3.1 NICU 各区域24 h 音量趋势图、组间音量情况比较及其与美国儿科学会建议NICU 等效A 声级的比较 各区域每日9:00—12:00、16:00—19:00 等效A 声级最高,每隔3 h 有1 次高峰,变化趋势见图1。 其中,办公区兼走廊24 h 等效A 声级最高(67.18±3.15)dB,其次为3 房(重症区)(67.07±1.69)dB;各区域24 h 等效A 声级比较,差异有统计学意义(F=406.995,P<0.001);进一步两两比较结果显示,办公区兼走廊和3 区(重症区)24 h 等效A 声级,与其他区域比较,差异均有统计学意义(P<0.01)。
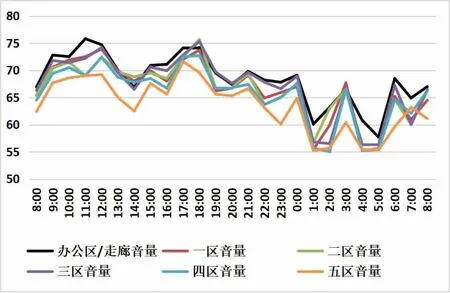
图1 各区域24 h 音量的趋势图
NICU 各区域24 h 等效A 声级均高于美国儿科学会建议的45 dB,差异均有统计学意义(P<0.001)。见表1。
表1 NICU 各区域24 h 等效A 声级与美国儿科学会建议NICU 等效A 声级的比较(±S,dB)

表1 NICU 各区域24 h 等效A 声级与美国儿科学会建议NICU 等效A 声级的比较(±S,dB)
?
3.2 NICU 各班次等效A 声级的比较及其与美国儿科学会建议NICU 等效A 声级的比较 NICU A班(8:00—16:00)等 效A 声 级 最 高(68.64±3.3.59)dB,其次为P 班(16:00—23:00),等效A 声级为(66.15±3.00)dB;3 个班次的等效A 声级比较,差异有统计学意义(F=635.872,P<0.001);进一步两两比较结果显示,A 班等效A 声级与P 班和N 班比较,差异均有统计学意义(P<0.01)。 3 个班次的等效A 声级均高于美国儿科学会建议的45 dB, 差异均有统计学意义(P<0.001)。 见表2。
3.3 NICU 主要噪声来源及其等效A 声级情况NICU 主要噪声来源于各类仪器报警发出的声音(包括监护仪、呼吸机、温箱、输液泵等),工作人员的诊疗活动(医生查房、护士交接班),新生儿哭声,仪器设施发出的声音(推金属小床、拖拉凳子、对讲机、雾化器、电话铃、新风系统等),其中推金属小床的音量最大,为85.5(80.0,89.0)dB;其次是家长按对讲机时的铃声80.5(80.0,82.0)dB。 见表3。
表2 NICU 各班次等效A 声级比较及其与美国儿科学会建议的NICU 等效A 声级的比较(±S,dB)

表2 NICU 各班次等效A 声级比较及其与美国儿科学会建议的NICU 等效A 声级的比较(±S,dB)
?
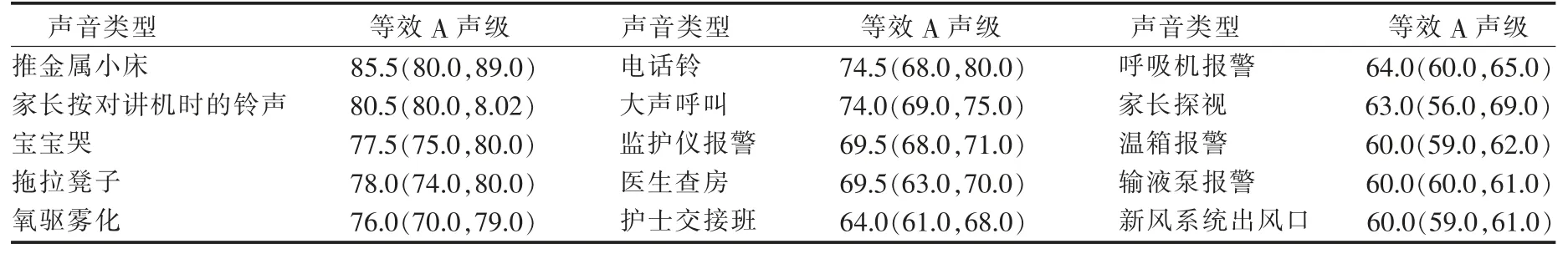
表3 NICU 各类声音的等效A 声级情况[M(P25,P75),dB]
4 讨论
4.1 NICU 办公区兼走廊24 h 等效A 声级最高、重症区次之,各区域等效A 声级均高于美国儿科学会推荐水平 本研究结果显示,办公区兼走廊24 h等效A 声级最高(67.18±3.15)dB,与其他区域24 h等效A 声级比较,差异有统计学意义(P<0.01)。究其原因, 可能与办公区域设置在走廊, 人员走动多有关;医生和护士在此办公,大交班、讨论病情、接听电话、打印检验条形码、应答对讲机等都在此区域,导致工作环境非常嘈杂;此外,可能与医护人员采用呼叫的方式寻求回应[7],提高声音交流有关。
3 房(重症区)24 h 等效A 声级次之,为(67.07±1.69)dB; 与办公区兼走廊以外区域的24 h 等效A声级比较,差异均有统计学意义(P<0.01)。 究其原因,重症区收治重症肺炎、重度窒息、严重先天性心脏病、休克以及败血症等病情危重新生儿,通常需要使用呼吸机、心电监护仪、输液泵等各类仪器设备,由于病情重,病情变化快,导致呼吸机、心电监护仪、输液泵等仪器报警频率高;此外,危重新生儿的医疗护理工作更加繁忙,例如床边体查、讨论病情、各种侵入性操作等,因此导致其噪音水平高于其他区域。
本研究结果显示,NICU 各区域每日9:00—12:00、16:00—19:00 24 h 等效A 声级最高, 每隔3 h 有1次高峰,与病房照护模式相符。 9:00—12:00 为科室晨交班、医护一体全区晨巡房、医疗护理操作集中时段(抽血、输液、腰穿、雾化吸痰等);16:00—19:00 为科室晚交班,医护一体全区晚巡房、医疗护理操作集中时段(冲凉、更换床单位、输液、雾化吸痰等),因此环境声等效A 声级最高。 NICU 生活护理(换片和喂奶)为每3 h 1 次,导致噪音水平每3 h 出现1 次高峰,与廖金花等[8]研究结果一致。
本研究结果显示,NICU 各区域24 h 等效A 声级均高于美国儿科学会建议的45 dB, 差异均有统计学意义(P<0.001)。根据我国新生儿病房分级建设与管理指南,NICU 床护比应≥1.5[6];而我院NICU床护比为1∶1, 人力配置不足导致工作节奏加快,带来较大的说话、走路、推车等噪声;同时监测多人多项生命指标,可能会调节较大的监测仪器报警声,导致NICU 等效A 声级偏高。 此外,国外NICU 多为单间病房,地板、天花板采用隔音材料,隔音效果好,人力配比充足,将仪器报警音量调至最低,发现仪器报警能及时查看并消除[9]。而我院NICU 为多人共处一室的开放式病房,天花板和地板为普通建筑材料,一间病房内仪器设备繁多, 导致噪音来源多且等效A声级高于美国儿科学会建议的NICU 标准。4.2 NICU A 班等效A 声级最高,3 个班次的等效A 声级均超过美国儿科学会推荐水平,且噪音来源多 本研究结果显示,A 班(8:00—16:00)等效A 声级最高,为(68.64±3.3.59)dB;与P 班和N 班比较,差异均有统计学意义(P<0.01)。 究其原因,NICU 的诊疗活动集中在A 班,包括查房、抽血、输液、探视等,夜间诊疗活动相对较少,因此A 班等效A 声级最高。
3 个班次的等效A 声级均高于美国儿科学会建议的45 dB,差异均有统计学意义(P<0.001)。究其原因,国内外有些NICU 会设置安静时段,在安静时段内医护人员降低活动声音、减少对患儿的触摸、将电话调为静音、将监护仪报警调为视觉报警模式,尤其是夜间尽量营造安静、柔和的室内环境[10-11]。 我院NICU 24 h 处于常规运转状态, 医护人员没有意识营造安静时段,导致24 h 等效A 声级超标。
本研究结果显示,NICU 中噪音来源多, 主要来自于各类仪器报警、工作人员的诊疗活动、新生儿哭声以及仪器设施使用不合理发出的噪音[8]。 本研究NICU 中每间病房均有多台仪器同时运转,包括呼吸机、心电监护仪、暖箱、输液泵、雾化器等,这些设备报警声均>60 dB,由于工作繁忙,人员配比不足,医护人员沟通基本靠“吼”,且不能及时消除仪器报警和安抚患儿哭闹,导致环境等效A 声级偏高。 此外,仪器设施使用不合理也导致NICU 等效A 声级高,例如未在新风系统出风口安装吸音棉, 未将小床金属轮更换成塑料轮,未给金属凳脚安装胶塞等。
4.3 对策 为改善NICU 环境音量, 降低噪音对新生儿及工作人员的影响, 需要迫切采取措施降低噪音水平。 (1)解决与环境/设备有关的噪音源,减少环境背景音量[10-12]。 将医生护士办公区移出走廊,设置单独的办公区域;将对讲机移出至远离患儿的区域。在新风系统出风口采用吸音棉隔绝噪音传播, 给金属凳脚安装塑料胶塞, 把金属小床的金属轮更换为塑料轮;将心电监护仪的报警声调调至最小报警声,加强巡视; 在一组补液输液即将结束时及时换上另一组补液,以减少输液泵发出的噪音;要求医护人员和入室探视的家长调节手机为静音或振动状态;氧驱雾化时调节氧流量3~5 L/min,减少高流量带来尖锐的噪音;调暗环境光线,设置安静时段,该时段尽量不进行医疗护理操作,不打扰患儿;将开放式病房改造成以家庭为单位的单间病房, 或者给早产儿戴上耳塞或者耳罩,以减少噪音对其造成的不良影响。(2)进行噪音水平监测[12]。 使用具有视觉反馈功能噪声计测量音量,当声音水平>45 dB 时,仪表变成红色;40~45 dB 时为黄色;<40 dB 时为绿色,以提醒工作人员保持环境安静;每班每个房间分配1 名护士作为噪声监控者,也可赋权父母作为噪音提醒者。(3)教育并提高NICU 医护人员对噪音的认识[9],每月进行1 次培训教育噪音的危害及降噪措施,定期向其反馈噪音水平。
4.4 本研究的不足 本研究的不足之处在于为单中心NICU 的观察性研究, 且仅测量了温箱外部的噪音水平,对温箱内的噪音水平未进行测量。有研究表明温箱内的噪音水平较外部环境更高, 对早产儿危害更大[3]。 今后将进行多中心NICU 调查研究,并将温箱内外噪音水平纳入研究范围, 针对噪音来源采取干预措施,比较干预前后噪音水平变化。
