妊娠晚期前置胎盘患者宫颈长度及形态与不良分娩结局的关系
2020-07-23赵新美吴春燕李绍雷吴鹏西
赵新美,吴春燕,李绍雷,吴鹏西
(南京医科大学附属无锡市人民医院超声医学科,江苏 无锡 214023)
妊娠晚期前置胎盘孕妇宫颈长度(cervical length, CL)缩短,增加产前出血、早产风险[1],危及母儿生命安全;但对于CL缩短的临界值目前尚存争议,一般认为30 mm是维持正常妊娠的最保守CL[2]。本研究以CL=30 mm为临界值,探讨妊娠晚期前置胎盘患者CL及形态与胎盘植入和剖宫产大出血的关系。
1 资料与方法
1.1 一般资料 回顾性分析2015年1月—2019年4月无锡市人民医院经剖宫产证实为前置胎盘的孕妇。纳入标准:①经剖宫产分娩证实为前置胎盘;②临床资料完整;③剖宫产前1周内接受超声检查,且图像质量可用于诊断;④单胎。排除标准:既往有宫颈锥切手术史、多胎妊娠、胎膜早破、羊水过多、宫颈机能不全、子宫畸形及合并妊娠并发症者。共纳入84例,年龄20~42岁,妊娠终止时孕28+3~41+1周;包括完全性前置胎盘56例、部分性3例、边缘性25例;其中20例合并胎盘植入,分别为粘连性9例、植入性8例、穿透性3例,27例发生剖宫产大出血;以CL=30 mm为临界值,将其分为研究组(CL≤30 mm,n=21)和对照组(CL>30 mm,n=63)。
1.2 仪器与方法
1.2.1 超声检查 采用GE Voluson E8、Philips EPIQ5超声诊断仪,实时凸阵探头,频率2~5 MHz。预设产科检查条件,充分暴露下腹部,采用直接探查法观察胎儿生长发育情况,胎盘附着部位、厚度、有无陷窝及胎盘下缘与宫颈内口的关系。嘱孕妇排空膀胱后取截石位,经会阴部矢状面扫查显示宫颈内、外口,测量全长3次,取最小值。观察宫颈形态是否完整、宫颈回声是否均匀、有无血窦,以CDFI观察血管分布。
1.2.2 诊断标准 参照《妇产科学》[3]中相关标准诊断前置胎盘、胎盘植入及产后大出血(≥1 000 ml),其中前置胎盘及胎盘植入经剖宫产术中探查或术后组织病理学证实,采用容积法及称重法估测失血量。宫颈形态不完整指宫颈与胎盘分界不清、胎盘突入宫颈、内口开放;宫颈血窦指宫颈存在多发大小不等的无回声区,且CDFI可见彩色血流信号。胎盘陷窝指胎盘内见多发大而不规则的无回声,且可测及湍流频谱[4]。前壁胎盘定义为胎盘主体位于子宫前壁。34周之前分娩为早产。
1.3 临床资料和超声征象分析 根据住院病历记录患者既往孕次、产次、剖宫产次数、前置胎盘类型、有无胎盘植入、产后出血量及术中胎盘及宫颈探查结果。由2名具有10年以上工作经验的超声科医师共同阅片,观察胎盘附着部位、厚度、回声,胎盘下缘与宫颈内口的关系,宫颈长度、形态、回声以及宫颈血流信号,意见不一时经协商达成共识。
1.4 统计学分析 采用SPSS 24.0统计分析软件。以±s表示符合正态分布、中位数(上下四分位数)表示不符合正态分布的计量资料,采用两独立样本t检验;用百分率表示计数资料,采用χ2检验或Fisher精确概率法。对单因素变量分析有意义的变量(P<0.1)以逐步进入法行多元Logistic回归分析。采用ROC曲线计算敏感度、特异度和AUC,联合使用约登指数判断最佳阈值。P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料、超声检查结果 2组间CL、宫颈形态、宫颈血窦、胎盘位置及胎盘陷窝差异均有统计学意义。见表1。
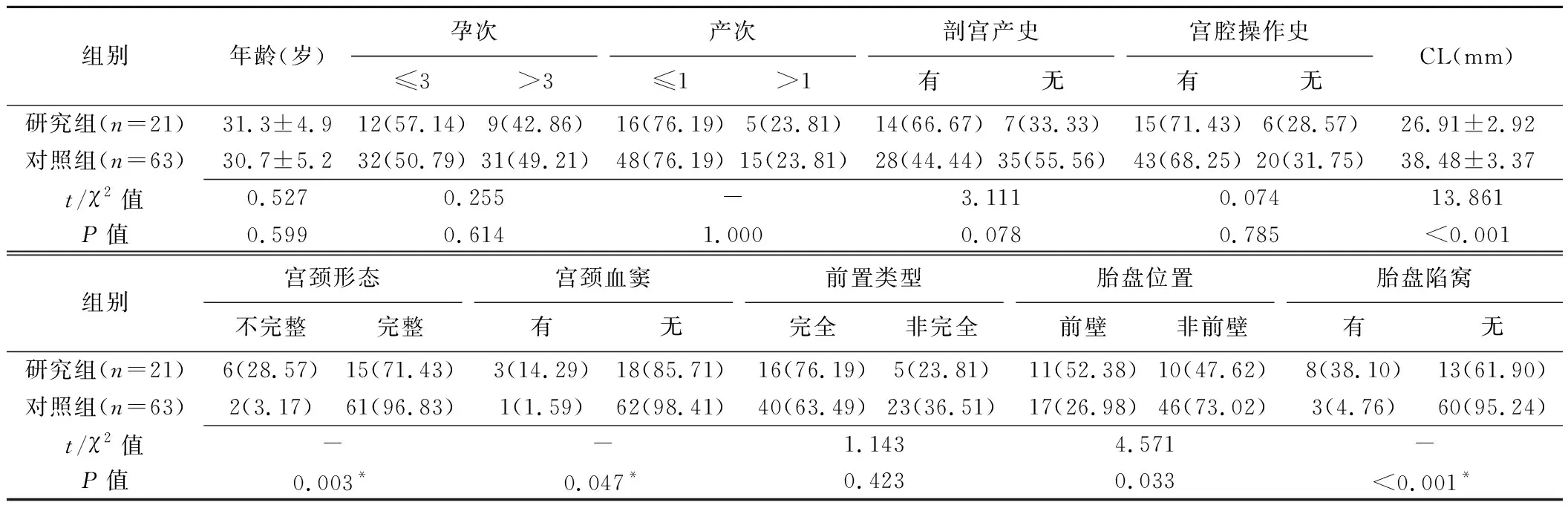
表1 2组一般临床资料、超声检查结果比较
2.2 产妇结局 2组紧急剖宫产、剖宫产术中出血量、大出血、胎盘植入及子宫切除率差异均有统计学意义。见表2。

表2 2组产妇结局比较
2.3 胎盘植入、大出血的单因素分析 年龄、产次及宫腔操作史与胎盘植入发生率无明显相关(P均>0.05),其他临床特征和超声表现均与胎盘植入发生相关(P均<0.05)。产次、产前出血、早产及紧急剖宫产与是否发生大出血无明显相关(P均>0.05),其他临床特征和超声表现均与大出血有关(P均<0.05)。研究组超声表现见图1,其中8例宫颈形态不完整(图2),4例宫颈血窦 (图3)。见表3。
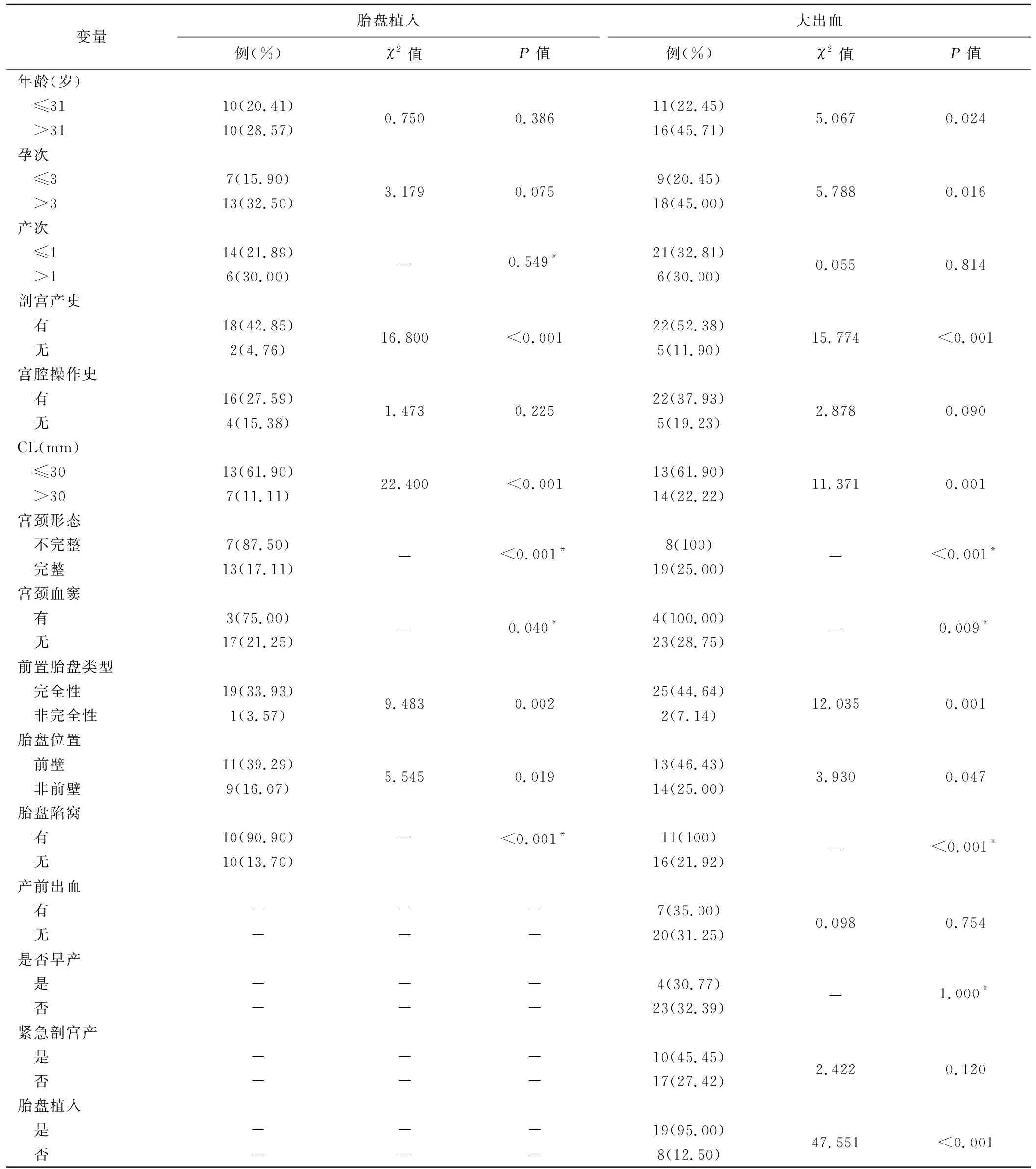
表3 胎盘植入、大出血的单因素变量分析
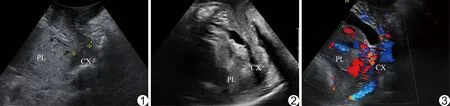
图1 孕妇37岁,孕35+2周,完全性前置胎盘伴胎盘植入 胎盘突入宫颈,CL=22.60 mm。剖宫产术中见胎盘小叶穿透性植入于子宫下段前壁,出血5 200.00 ml,行次全子宫切除术(PL:胎盘,CX:宫颈) 图2 孕妇32岁,孕37+2周,边缘性前置胎盘伴胎盘植入 CL=34.78 mm,宫颈形态不完整,内口显示不清。术中见胎盘粘连于宫颈内口处,出血1 200.00 ml 图3 孕妇30岁,孕37周,完全性前置胎盘伴胎盘植入 CL=21.00 mm,宫颈血窦血流信号丰富,术中见胎盘植入于宫颈内口处,出血6 000.00 ml
2.4 胎盘植入、大出血的回归分析 剖宫产史、CL及胎盘陷窝是胎盘植入的危险因素;完全性前置胎盘及胎盘植入是大出血的危险因素,见表4。

表4 胎盘植入、大出血的多元Logistic回归分析
2.5 CL最佳临界值及其预测妊娠结局的价值 ROC曲线显示以CL=35.05 mm预测胎盘植入的效能最佳,敏感度为81.3%,特异度为90.0%,AUC 0.890[95%CI(0.813,0.967)),见图4;此时预测大出血效能亦最佳,敏感度为82.5%,特异度为74.1%,AUC 0.814[95%CI(0.717,0.912)),见图4、5。
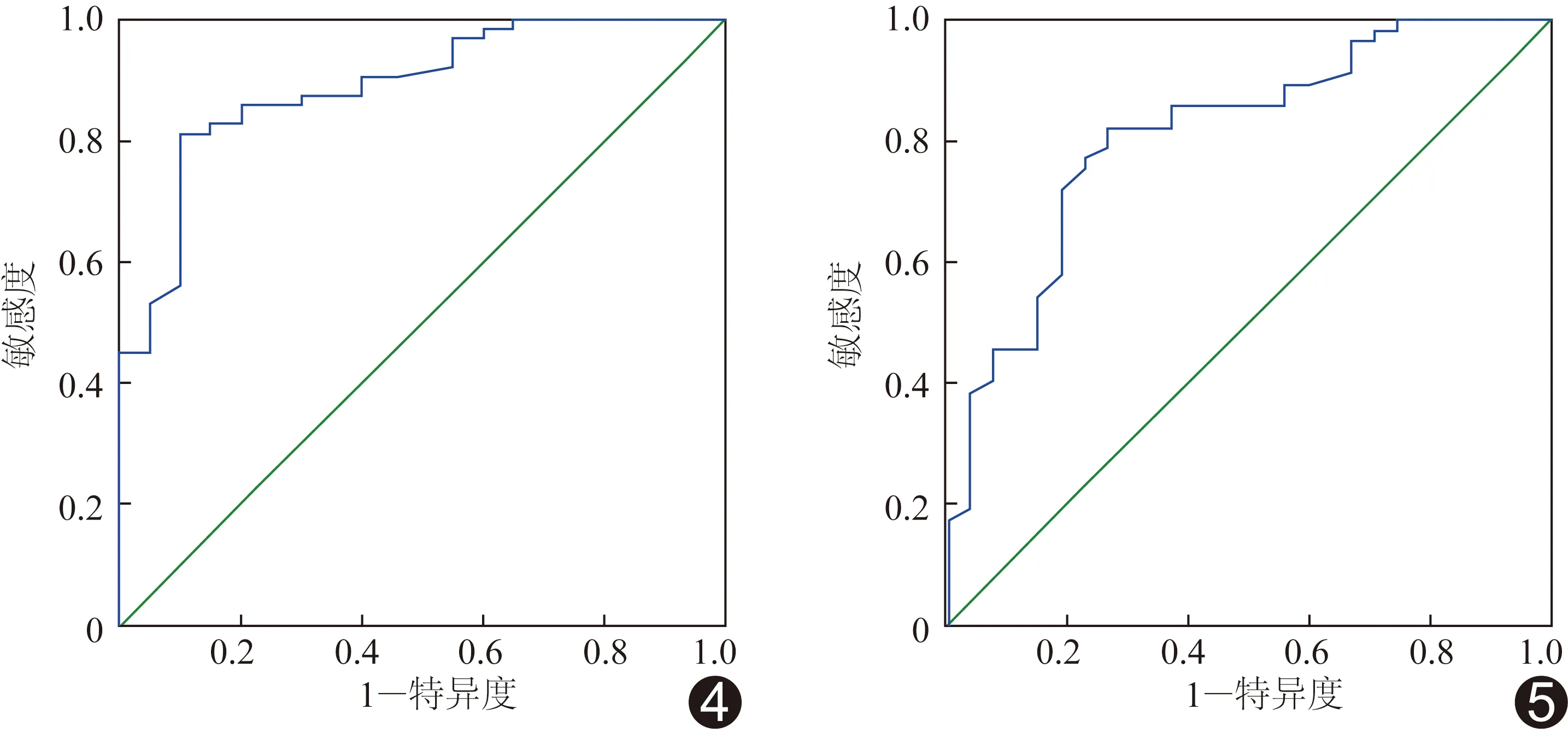
图4 CL=35.05 mm时预测胎盘植入的ROC曲线 图5 CL=35.05 mm时预测大出血的ROC曲线
3 讨论
本研究中CL≤30 mm的前置胎盘患者接受紧急剖宫产率、剖宫产术中出血量、大出血、胎盘植入及子宫切除概率均高,与文献[5]相符;CL≤30 mm、宫颈形态不完整、宫颈血窦患者胎盘植入及剖宫产大出血概率均增加。既往超声研究[6]显示前置胎盘患者发生胎盘植入时CL短于无植入者;此时胎盘与宫颈之间可缺乏正常线性分界,宫颈血流信号增多(即“水母”征)[7]。胎盘植入侵犯子宫下段或宫颈时,MRI可表现为宫颈缩短、宫颈内口扩张、胎盘突入到宫颈管内口及胎盘组织突入宫颈壁内[8-9]等。本组胎盘植入病例数较少,对宫颈的观察仅局限于长度、形态及回声等,这些改变是否为胎盘植入侵犯宫颈的特异性超声征象值得探讨。
前置胎盘患者剖宫产术中出血量与 CL之间存在显著负相关,CL<25 mm时大出血相对风险为7.2[10];CL<20 mm是后壁不完全性前置胎盘产后大出血的危险因素之一[11]。前置胎盘时,若CL缩短,则子宫下段延长,易出现宫缩乏力,术中出血量可能增加。接受剖宫产子宫切除术的穿透性胎盘植入患者中,CL<20.5 mm与大出血和手术时间增加有关[12]。CL缩短造成子宫下段较宽,而手术领域渐进性狭窄,增加手术难度[12];识别盆腔间隙解剖及输尿管更为困难;在子宫颈周围手术时易增加失血量。宫颈血窦可能是不同程度和模式的静脉曲张,或胎盘侵入宫颈的血管[7];CL缩短及宫颈形态、回声改变均可能是前置胎盘患者剖宫产术中大出血的危险因素。
本研究中CL≤30 mm是胎盘植入而非大出血的独立危险因素,这与文献[5,10-12]不一致。分析原因,①本组为回顾性分析,样本量较少,无法避免选择性偏倚;②不同研究[5,10-12]中判断产后大出血的量值不同;③疾病类型不同,LEE等[11]针对后壁不完全性前置胎盘,POLAT等[12]则针对穿透性胎盘植入;④获取CL途径不同,经阴道超声测值可能大于经会阴者。ROC曲线显示,本组以CL=35.05 mm为临界值,预测胎盘植入、剖宫产大出血的敏感度和特异度均好。
本研究的不足:CL测值仅基于妊娠晚期一次测量数据,未能连续监测,故不清楚CL较短是否初长不足或随孕龄增加而缩短;剖宫产大出血未考虑手术入路、切口位置等因素。
综上,发现妊娠晚期前置胎盘患者CL≤35.05 mm、宫颈形态不完整及出现宫颈血窦时,需警惕胎盘植入与剖宫产大出血,应提前行剖宫产术终止妊娠,并做好相应准备[13]。
