有痛风史的消化性溃疡出血患者痛风急性发作的危险因素分析
2020-07-09颜蓉胡娟梁杏花
颜蓉 胡娟 梁杏花


【摘要】目的 探讨有痛风史的消化性溃疡出血患者住院期间诱发痛风急性发作的危险因素,以指导临床防治。方法 回顾性分析107例有痛风史的消化性溃疡出血患者病例资料,统计分析相关指标,探讨诱发痛风急性发作可能的高危因素。结果 有痛风史的消化性溃疡出血患者入院后60.7%(65/107)出现痛风急性发作。痛风发作组(n = 65)住院时间为(9.00±6.55)d,与无痛风发作组(n = 42)的(6.67±2.65)d比较差异有统计学意义(P < 0.05)。单因素分析提示饮酒、血小板计数、输血与痛风急性发作有关(P均< 0.05),二分类Logistic回归分析结果显示,饮酒、血小板计数升高和有输血是痛风急性发作的独立危险因素。结论 饮酒、血小板计数升高及有输血的痛风并消化性溃疡出血患者住院期间更容易诱发痛风急性发作,痛风发作者住院时间长于无痛风发作者。
【關键词】痛风;消化性溃疡出血;危险因素
【Abstract】Objective To explore the risk factors of inducing acute onset of gout in patients with peptic ulcer bleeding and gout history, aiming to guide clinical prevention and treatment. Methods Clinical data of 107 hospitalized patients with peptic ulcer bleeding and gout history were retrospectively analyzed. Relevant parameters were statistically analyzed to explore the potential risk factors of inducing the onset of gout. Results Among all patients, 60.7%(65/107)cases with a history of gout and peptic ulcer bleeding developed acute onset of gout after admission. The length of hospital stay of patients with acute onset of gout (n = 65) was (9.00±6.55) d, significantly longer than (6.67±2.65) d of their counterparts without acute onset of gout (n = 42)(P < 0.05). Univariate analysis suggested that drinking, total platelet count and blood transfusion were significantly associated with the acute onset of gout (all P < 0.05). Binary logistic regression analysis showed that drinking, total platelet count and blood transfusion were the independent risk factors of acute onset of gout. Conclusions Drinking, elevated platelet count and blood transfusion are significantly associated with the acute onset of gout in patients with gout and peptic ulcer bleeding during hospitalization. The length of hospital stay of patients with acute onset of gout is longer than that of those without acute onset of gout.
【Key words】Gout;Peptic ulcer bleeding;Risk factor
痛风是与嘌呤代谢紊乱和(或)尿酸排泄减少所致的高尿酸血症直接相关的一种代谢性风湿病,痛风性关节炎主要是单钠尿酸盐沉积于骨关节部位引起的一种晶体性关节炎,急性发作时关节的肿痛及功能障碍对患者生活质量产生严重影响[1]。NSAID、糖皮质激素(激素)是临床上常用于缓解急性痛风症状的药物,它们的不良反应有胃肠道反应和胃肠道溃疡并出血,因此部分痛风患者常合并消化道出血[2]。此外,临床上发现有痛风史的消化性溃疡出血患者在住院期间常诱发并加重痛风急性发作[3]。鉴于此,本研究回顾2014年1月至2019年11月我院消化内科107例有痛风史的消化性溃疡出血患者住院资料,分析可能引起痛风急性发作的相关因素,为此类患者的临床防治提供依据和参考。
对象与方法
一、研究对象
回顾分析2014年1月至2019年11月广州市增城区人民医院消化内科有痛风史的消化性溃疡出血患者病例资料。入组标准:①患者入院前近3个月内无痛风急性发作史;②患者均符合上消化道出血诊断标准,且入院后完善胃镜检查确诊为消化性溃疡;③痛风诊断符合2015年美国风湿病协会/欧洲抗风湿病联盟制定的诊断标准[4-5]。排除标准:①拒绝行胃镜检查者;②不配合治疗者;③因消化性溃疡出血反复入院者;④严重心肺肾等脏器功能不全或合并肿瘤的患者;⑤病史资料及检查项目不完整者。共收集107例有痛风史的消化性溃疡出血患者,其中住院期间痛风发作组患者65例,男58例、女7例,年龄(63.26±13.12) 岁;消化性溃疡类型:胃溃疡30例、十二指肠球部溃疡21例、复合性溃疡14例。无痛风发作组患者42例,男34例、女8例,年龄(63.05±13.25) 岁;消化性溃疡类型:胃溃疡17例、十二指肠球部溃疡19例、复合性溃疡6例。2组的年龄、性别、消化性溃疡类型比较差异均无统计学意义(P均> 0.05)。
二、分析指标
分析消化性溃疡出血患者临床资料,包括:①患者一般资料,姓名、年龄、性别、职业、嗜好等;②病史资料,既往史、主诉、病情评估表等;③检查项目,血常规、生化全套、13C尿素呼气试验、胃镜检查及病理结果等;④治疗情况,既往用药、输血情况、使用PPI的类型及用量、住院时间等。
三、治疗方法
患者住院后均遵医嘱低嘌呤流质饮食,禁烟、酒;输液、输血维持血红蛋白达到70 g/L以上;静脉使用PPI治疗,其中使用兰索拉唑(兰川) 20例,奥美拉唑(奥西康)31例,艾司奥美拉唑(耐信)54例,泮托拉唑(潘妥洛克)2例。记录痛风急性发作时的症状、发作起止时间、住院天数等情况,分析可能诱发痛风急性发作的危险因素。
四、统计学处理
应用SPSS 22.0进行分析,对于正态分布计量资料用表示,组间比较采用t检验;非正态分布计量资料用中位数(四分位数间距)表示,组间比较用秩和检验;计数资料采用频次和百分比表示,比较采用χ2检验或者Fisher确切概率法。应用二分类Logistic回归分析痛风急性发作相关危险因素。P < 0.05为差异有统计学意义。
结果
一、痛风发作组和无痛风发作组的一般资料比较
我科1899例消化性溃疡出血住院患者中5.6%(107/1899)既往有痛风史,其中住院期间60.7%(65/107)出现痛风急性发作,39.3%(42/107)未出现痛风急性发作。60岁以上老年人占57.9%(62/107)。此外,15名女性患者均处绝经后,其住院期间痛风发作率为46.7%(7/15)。痛风发作组的血小板计数水平高于无痛风发作组(P = 0.012)。2组的年龄、性别、白细胞、中性粒细胞百分比、血红蛋白、血细胞比容、白蛋白、总胆固醇、甘油三酯、血尿素氮、血清肌酐、尿酸比较,差异均无统计学意义(P均> 0.05),见表1。
二、痛风发作组和无痛风发作组的临床资料比较
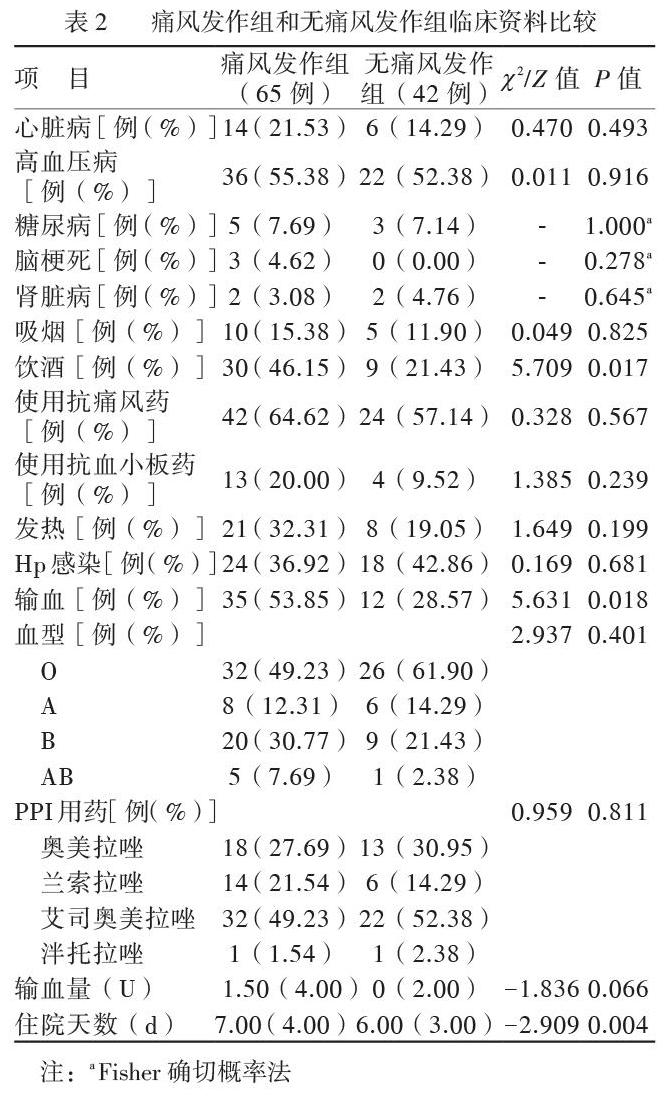
痛风发作组患者饮酒、输血比例高于无痛风发作组,输血量多于无痛风发作组,住院天数长于无痛风发作组,2组比较差异均有统计学意义(P均< 0.05);2组的既往病史、既往用药、吸烟、发热、幽门螺杆菌(Hp)感染、血型、使用PPI类型等方面比较,差异均无统计学意义(P均> 0.05),见表2。
三、消化性溃疡出血患者痛风急性发作相关危险因素分析
将上述2组比较差异有统计学意义的血小板总数、饮酒及输血放入Logistic回归分析模型中,结果表明血小板计数、饮酒及输血是痛风急性发作的影响因素,见表3。
讨论
痛风任何年龄阶段都可发病,临床多见于40岁以上男性和绝经后女性,近年来发病有年轻化趋势[6]。随着我国生活方式及饮食结构的改变,目前我国的患病率在1% ~ 3%,且呈逐年上升趋势[7]。痛风急性发作时受累关节常出现剧烈肿痛,甚至活动受限,让患者难以忍受,迫切需要快速、有效的止痛方法。然而,痛风与消化性溃疡出血的治疗是存在矛盾的,一方面部分痛风患者长期不规范的使用NSAID和(或)激素等药物易造成消化性溃疡并出血。因为NSAID不仅能抑制前列腺素的产生,具有抗炎及减少血栓形成的作用,而且还会导致消化性溃疡出现,甚至引起消化道的出血[8]。另一方面,消化性溃疡大量出血时会引起机体血容量不足,肾血流量减少,肾小球滤过率暂时性降低,从而增加了近曲小管对尿酸的再吸收,诱发痛风急性发作。然而,临床上痛风急性发作时又需要用到NSAID、秋水仙碱,甚至激素抗炎、镇痛减轻症状,这些药又有加重消化性溃疡出血的风险,所以对这类患者的治疗十分棘手[9-10]。
本研究回顾调查我科确诊消化性溃疡出血患者1899例,既往有痛风病史的患者占5.6%(107/1899),其中入院后有60.7%(65/107)出现痛风急性发作,说明有痛风史的消化性溃疡出血患者住院期间大部分会出现痛风急性发作。同时也发现痛风发作者住院时间长于无痛风发作者,说明住院时间延长可能与止痛疗效欠佳有关。另外,本研究发现长期饮酒的痛风合并消化性溃疡出血患者更易出现痛风急性发作。饮酒是痛风合并上消化道出血的独立危险因素[11]。饮酒能引起胃肠道功能紊乱,乙醇会对胃黏膜产生直接腐蚀的作用。它不仅会削弱胃黏膜的防御能力、造成胃黏膜微循环障碍,还会引起并促进有害成分产生,从而对胃黏膜造成破坏并引起消化道出血。长期饮酒可使血液中的乳酸不断升高,抑制肾小管对于尿酸的排泄,还能促进肝内核苷的分解和代谢,从而进一步升高血尿酸诱发痛风的急性发作[12]。所以,禁酒不仅可预防消化性溃疡出血,也可降低尿酸和减少痛风急性发作频率,故在诊疗过程中,应建议痛风患者禁酒。
本研究顯示痛风发作组的血小板总数高于无痛风发作组,有文献报道高尿酸血症可激活血小板,使其活性增高,血液中的尿酸结晶析出后容易在血管壁上沉积,可直接引起血管壁的内膜损伤,从而促使血小板在此黏附和聚集,导致血小板血栓形成[13]。故推测有痛风史的消化性溃疡出血患者早期的血小板总数升高可能对痛风急性发作有预测作用。
本研究还显示输血的47例患者中有74.5%(35/47)出现痛风急性发作,而且输血量多的患者更容易诱发痛风发作,郭伟等[14]报道推测痛风发作可能与反复多次和大量输注红细胞悬浮液引起体内腺嘌呤和酸性物质增多有关,故建议最好输注洗涤红细胞以减少痛风发作。另外,有文献提到PPI使用诱发有痛风病史的上消化道出血患者痛风急性发作率为75.0% ~ 92.3%[15]。而本研究对有痛风史的消化性溃疡出血患者使用PPI后的痛风发作情况进行分析,发现痛风发作率的60.7%较文献报道低,痛风发作多于使用PPI后的2 ~ 6 d内发生,与PPI类型及剂量无关。原因可能与部分患者入院前已行干预治疗或住院期间更换过PPI类型有关,至于使用PPI是否诱发痛风急性发作,在国内外研究中仍存争议,有待进一步研究证实。
笔者所在科室对于有痛风史的消化性出血患者住院后,嘱卧床休息,避免情绪激动、劳累及受凉,禁烟、酒,能进食者予低嘌呤流质饮食,保证每天尿量达2000 ml以上。如需输血者,予以输注洗涤红细胞,维持血红蛋白大于70 g/L。对于住院期间痛风发作者,抬高并制动患肢,有发热者予物理降温,受累关节局部使用扶他林软膏外敷止痛,临床及胃镜判断无消化性溃疡活动性出血者,予以小剂量秋水仙碱(首剂1 mg,随后予以0.5 mg,每日2次)联合塞来昔布胶囊(0.2 mg,每日2次)。对于止痛效果欠佳者,视情况改用小剂量的激素(泼尼松 20 mg,每日1次)。
本研究局限之处如下:本研究是采用回顾性分析,所有原始资料和数据来源于已归档的病案,部分病史采集可能会受患者的主观影响,如出血量、尿量等;有些客观资料难以从病历中完整获得,如BMI、慢性肾脏病分期等;患者饮食习惯和生活方式会对尿酸水平产生影响,由于病案中并无相关数据,无法纳入本研究。我们将在接下来的研究中收集患者入院前饮食生活习惯、痛风发作频率及程度、降尿酸及抗炎止痛用药情况以及血尿酸水平等资料进一步明确它们与痛风急性发作之间的关系。
综上所述,饮酒、血小板计数升高及有输血的痛风并消化性溃疡出血患者住院期间更容易诱发痛风急性发作,痛风发作者住院时间长于无痛风发作者。
参 考 文 献
[1] 陈向红,王茂杰,万赖思琪, 刘刚,黄清春. 中西医结合治疗急性上消化道出血合并急性痛风1例. 风湿病与关节炎,2017,6(4):54-56,80.
[2] Khanna D, Fitzgerald JD, Khanna PP, Bae S, Singh MK, Neogi T, Pillinger MH, Merill J, Lee S, Prakash S, Kaldas M, Gogia M, Perez-Ruiz F, Taylor W, Lioté F, Choi H, Singh JA, Dalbeth N, Kaplan S, Niyyar V, Jones D, Yarows SA, Roessler B, Kerr G, King C, Levy G, Furst DE, Edwards NL, Mandell B, Schumacher HR, Robbins M, Wenger N, Terkeltaub R; American College of Rheumatology. 2012 American College of Rheumatology guidelines for management of gout. Part1: systematic nonpharmacologic and pharmacologic therapeutic approaches to hyperuricemia. Arthritis Care Res (Hoboken), 2012,64(10):1431-1446.
[3] 苏惠红,唐美玉. 综合疗法治疗痛风性关节炎合并上消化道出血40例. 中医临床研究,2016,12(16):87-88.
[4] 中国医师协会急诊医师分会. 急性上消化道出血急诊诊治流程专家共识. 中国急救医学,2015,35(10):865-873.
[5] 邵苗,张学武. 2015年欧洲抗风湿病联盟/美国风湿病学会痛风分类新标准. 中华风湿病学杂志,2015,19(12):854-855.
[6] 杜泽斌. 泮托拉唑与法莫替丁治疗上消化道出血疗效比较. 川北医学院学报,2009,24(4):354-355.
[7] 路杰,崔凌凌,李长贵. 原发性痛风流行病学研究进展. 中华内科杂志, 2015,54(3):244-247.
[8] 晏飞,丁林宝,张玉萍. 痛风性关节炎的诱发因素及伴发病的回顾性研究. 上海医药,2014,35(20):28-31.
[9] 周莹,杜志民. 高尿酸血症合并高血压病与痛风的相关性分析.新医学,2017,48(6):418-420.
[10] 季瑞焱. 消化道出血诱发痛风发作36例护理体会. 中国乡村医药,2010, 17(2):71.
[11] 周娟,洪学志,莫海露, 付晓楠,莫汉有. 痛风合并上消化道出血的相关危险因素分析, 华夏医学,2018,31(5):37-40.
[12] 吴兴华,陈玉柱,周为文, 李忠友,李晓鹏,黄丽娜,秦秋兰,熊润松,朱耿赟,唐振柱. 广西痛风患者膳食和饮酒危险因素的病例对照研究. 应用预防医学,2016, 142(1):19-25.
[13] Bickel C, Rupprecht HJ, Blankenberg S, Rippin G, Hafner G, Daunhauer A, Hofmann KP, Meyer J. Serum uric acid an independent prediction of mortality in patients with angiographically prove coronary artery disease. Am J Cardiol,2002,89(1):12-17.
[14] 郭伟,孙静. 输血引发急性痛风性关节炎一例及其防治对策. 实用医技杂志,2012,19(11):1181.
[15] 陈钟鸣,高晓燕,王延庆, 赵越,夏国盛,邓启亮. 质子泵抑制剂诱发有痛风病史的上消化道出血患者急性痛風性关节炎发作的临床观察及治疗. 医学信息,2014,27(39):365-366.
(收稿日期:2020-01-15)
(本文编辑:杨江瑜)
