分娩镇痛对产程及母婴转归影响的回顾性临床研究
2020-06-28时莉芳
于 锌,时莉芳,范 静
(1.河北省秦皇岛市妇幼保健院医疗美容科,河北 秦皇岛 066000;2.河北省人民医院骨科,河北 石家庄 050051;3.河北省人民医院肿瘤科,河北 石家庄 050051)
分娩是女性特有的生理过程,经阴道自然分娩分为3个产程,分娩痛主要出现于第一和第二产程[1]。在分娩的过程中,由于子宫收缩及婴儿娩出对产妇阴道和会阴部的扩张,产生宫缩痛及局部烧灼样疼痛。分娩期剧烈疼痛对母婴造不利影响,如产妇呼吸性碱中毒、产后抑郁、婴儿缺氧等[2-3]。随着现代医学的进步和人们生活水平的提高,分娩不仅要求母婴安全,更要求过程舒适、无痛苦,分娩镇痛已成为文明产科的标志[4-5]。2018年11月国家卫生健康委员会印发《关于印发加强和完善麻醉医疗服务意见的通知》(国卫医发〔2018〕21号)红头文件,开展无痛分娩试点工作,提升产妇分娩镇痛水平。河北省秦皇岛市妇幼保健院积极响应,进一步规范无痛分娩相关诊疗行为,提高围产期医疗服务质量[6]。本研究将足月单胎分娩产妇的资料汇总分析,评估分娩镇痛对产程及母婴转归的影响,现报告如下。
1 资料与方法
1.1一般资料 回顾性分析2018年8月—2019年8月于河北省秦皇岛市妇幼保健院妇产科就诊的足月单胎分娩产妇及娩出新生儿各362例的临床资料,因各种原因产妇中转剖宫产57例(分娩镇痛19例,非分娩镇痛38例)及新生儿转科治疗33例(分娩镇痛14例,非分娩镇痛19例),最终纳入产妇305例(分娩镇痛组165例,非分娩镇痛组140例),新生儿329例(分娩镇痛组组170例,非分娩镇痛组159例)。2组产妇年龄、身高、体重、孕产次、受教育程度及分娩后住院时间差异均无统计学意义(P>0.05),具有可比性。见表1。
排除标准:合并严重妊娠相关并发症及美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级Ⅲ级及以上的危重产妇;资料不全、改变分娩方式或转科治疗产妇及新生儿。

表1 2组产妇一般资料比较
1.2分娩镇痛方案 产妇及家属要求、经产科医师评估可行阴道分娩,产妇宫口开至3 cm且麻醉医师评估无分娩镇痛禁忌者可行分娩镇痛。产妇进入产房后,立即开放上肢静脉,胎心监护,心电监护。经腰椎穿刺法于蛛网膜下腔注入25 μg芬太尼。于硬膜外间隙向头侧置入硬膜外导管3~4 cm,注入利多卡因3~5 mL后观察5 min,若无异常则经硬膜外导管注入0.075%罗哌卡因8~12 mL负荷剂量,并连接镇痛泵维持剂量,宫口开全时停止泵入。镇痛泵内镇痛配方为0.08%罗哌卡因及0.4 μg/mL舒芬太尼。硬膜外止痛的方案为持续量8 mL/h,自控量8 mL/次,锁定时间30 min。镇痛不完全时,产妇自行按压给药,直至镇痛满意。助产士观察产妇宫缩、胎心及产程变化。
1.3观察指标 分析比较2组产妇产程,产妇转归情况(产钳使用、侧切、产道裂伤、并发症)及满意度,比较新生儿转归情况[体重、Apgar 评分、脐动脉血pH、动脉血二氧化碳分压(arterial blood carbon dioxide partial pressure,PaCO2)、动脉血氧分压(arterial partial pressure of oxygen,PaO2)]。
1.4统计学方法 应用SPSS 21.0统计学软件分析数据。计量资料比较采用t检验。计数资料比较采用χ2检验。等级资料比较采用秩和检验。P<0.05为差异有统计学意义。
2 结 果
2.12组产妇产程比较 分娩镇痛组第一产程与第三产程比非分娩镇痛组明显缩短,差异有统计学意义(P<0.01)。2组第二产程比较差异无统计学意义(P>0.05)。见表2。
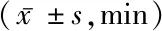
表2 2组产妇产程比较
2.22组产妇转归情况及满意度比较 2组产钳使用、侧切、产道损伤及并发症(胎盘早破、羊水污染、胎盘早剥、宫缩乏力、产道出血)比较差异均无统计学意义(P>0.05)。分娩镇痛组满意度比非分娩镇痛组明显升高,差异有统计学意义(P<0.01)。见表3。
2.32组新生儿转归情况比较 分娩镇痛组新生儿体重、5分钟Apgar评分、10分钟Apgar评分比非分娩镇痛组明显重或升高,差异均有统计学意义(P<0.01)。2组1分钟Apgar评分、脐动脉血pH、PaCO2和PaO2比较差异均无统计学意义(P>0.05)。见表4。

表3 2组产妇转归情况及满意度比较 (例数,%)

表4 2组新生儿转归情况比较
3 讨 论
分娩镇痛亦被称为“无痛分娩”,指使用各种方法或手段尽可能减轻分娩的疼痛感。分娩镇痛理念的提出及应用可减少分娩引起的恐惧及一系列并发症如呼吸性碱中毒及产后抑郁等,让产妇在时间最长的第一产程得到休息,避免疲倦,当宫口开全时,有足够的体力完成分娩[7-8]。但也有观点认为分娩镇痛会扰乱正常的产程,对产妇及新生儿造成不良影响。本研究回顾性分析足月单胎分娩产妇及娩出新生儿的临床资料,比较分娩镇痛对产程及母婴转归的影响,为无痛分娩的实施提供理论支持。本研究采用腰硬联合镇痛方案,以阿片类药物鞘内注射联合低浓度罗哌卡因硬膜外间断给药,小剂量自控硬膜外镇痛维持。该方案优点在于鞘内注射提供快速且均等的镇痛及良好的骶椎阻滞,弥补硬膜外单侧或不均等的感觉阻滞及硬膜外置管失败的风险[9-10],低浓度硬膜外给药同样保证充分镇痛,且最小程度影响产妇运动能力[11-12],减轻鞘内注射阿片类药物所导致的不良反应,提高镇痛质量及产妇满意度。
传统观念认为,分娩痛是分娩过程中不可避免的正常反应,且疼痛的刺激对新生儿的生长发育有益[13]。本研究结果显示,分娩镇痛组第一产程与第三产程比非分娩镇痛组明显缩短(P<0.01),可能因为疼痛感显著降低或消失,大脑解除紧张状态,产妇得到充分休息,主动配合助产士的操作,同时子宫收缩加强,宫颈扩张加速,使得产程进展顺利[14]。第二产程又称胎儿娩出期,指从子宫口开全到胎儿娩出。初产妇需1~2 h,经产妇较快,但也有长达1 h者。本研究结果显示,分娩镇痛组产妇第二产程较非分娩镇痛组增加,但整体时间仍在正常范围内,虽然目前针对分娩镇痛增加第二产程的原因尚不清楚,可能由于分娩镇痛降低母体分娩力、减少宫缩强度,致使盆底松弛。
无保护会阴分娩技术可有效降低会阴侧切率、不增加甚至降低新生儿窒息率[15]。本研究结果显示,分娩镇痛不会增加会阴侧切及产道裂伤的概率,与上述结论相同。分娩镇痛可强化产妇坚持试产的信念,提高阴道试产成功率,降低中转剖宫产率。2组产妇胎膜早破、羊水污染、胎盘早剥、宫缩乏力、产后出血的发生率差异均无统计学意义(P>0.05),提示分娩镇痛在增加引导试产成功率的基础上,不会增加相关并发症。同时研究显示,非分娩镇痛组对分娩镇痛满意度较低,尤其在会阴部损伤修复时,产妇疼痛更为强烈,不适感增加,镇痛满意度降低。
新生儿转归是评价分娩镇痛成功的关键因素,理想的分娩镇痛应对产妇和新生儿均无不良影响。相关研究表明,硬膜外分娩镇痛不影响胎儿大脑中动脉、脐动脉血流[16]。本研究显示,分娩镇痛组新生儿体重、5分钟Apgar评分、10分钟Apgar评分比非分娩镇痛组明显重或升高(P<0.01),2组1分钟Apgar评分、脐动脉血pH、PaCO2和PaO2比较差异均无统计学意义(P>0.05)。表明分娩镇痛并无引发新生儿的不良反应。
本研究尚存在不足之处,无痛分娩的方式有很多种,如静脉镇痛、连续硬膜外镇痛及腰硬联合镇痛等方法,本研究仅针对单一一种镇痛方法进行探讨,还需补充对比其他方法。
综上所述,分娩镇痛可有效缩短第一产程和第三产程,但对母婴转归情况无影响,改善妊娠结局,提高产妇满意度,值得在临床上推广。
