腹腔镜胰十二指肠切除术胰管对空肠黏膜的胰肠吻合技巧
2020-06-23邢光远许春生陈德兴
徐 刚 邢光远 许春生 陈德兴
(吉林省前卫医院普通外科,长春 130012)
胰漏是腹腔镜胰十二指肠切除(laparoscopic pancreaticoduodenectomy,LPD)术后严重的并发症之一,其发生与预后关系密切[1,2]。胰管对空肠黏膜吻合是LPD常用的吻合方式[3],传统方法因筷子效应及解剖关系导致操作困难,吻合时间长,增加术后胰漏的风险,为此不少中心开始简化胰肠吻合方法。我们对胰肠吻合操作方法及吻合前准备进行改进,包括胰腺断端处理、吻合过程中胰腺断面方向控制等,2018年7月~2019年5月完成5例,报道如下。
1 临床资料与方法
1.1 一般资料
本组5例,男2例,女3例。年龄48~66岁,平均56.8岁。术前资料详见表1。
病例选择标准:①因原发病需要行胰十二指肠切除手术,年龄≤70岁,且心肺功能相对良好,无手术及麻醉禁忌;②术前影像学检查未见下腔静脉、门静脉、肠系膜上动静脉及腹腔动脉侵犯,且肿瘤局部浸润在可根治范围内;③未发生远处转移;④无其他肿瘤病史及消化道重建史。
1.2 手术方法
气管插管全身麻醉,平卧位。常规五孔法,脐下10 mm trocar为观察孔,左、右腋前线肋缘下5 mm trocar为辅助孔,右侧腹直肌外缘脐水平线以上1~2 cm处12 mm trocar为主操作孔,左侧对应位置12 mm trocar为辅助孔,五孔呈“V”形排列。全面探查腹腔,排除肿瘤转移。超声刀打开胃结肠韧带进入网膜囊,向右直至胃及横结肠系膜融合处。于胰腺下缘寻找胃结肠静脉干,沿该血管向下找到肠系膜上静脉主干。向头侧分离并尽量贯通胰后隧道。切开小网膜囊,处理胃周血管,显露肝总动脉,清扫肝总动脉旁淋巴结,送术中冰冻病理检查。以肝总动脉为线索继续向右分离,显露胃十二指肠动脉、肝固有动脉及胃右动脉,根部离断胃右动脉及胃十二指肠动脉,放置肝总动脉吊带。向上提起肝总动脉,显露其下方的门静脉主干。腔内直线切割缝合器离断胃(远端1/3)。游离Kocher切口,距离屈氏韧带约10 cm处横断空肠,将该段空肠及十二指肠于肠系膜上血管后方推至右侧。沿肠系膜上动脉右侧逐步离断胰腺钩突。切除胆囊,于肝总管处离断胆管(术前考虑胆管癌者胆管上缘行术中病理检查,保证胆管切缘阴性),进一步完成肝十二指肠韧带淋巴结清扫。上腹正中3~5 cm小切口取出标本。按照Child顺序行腔镜下消化道重建。
胰管对空肠黏膜的胰肠吻合:在切断胰腺时做到胰腺切面为上长下短、后长前短,使胰腺断面呈斜向面向术者(图1、2)。找到主胰管,根据胰管直径选择胰腺引流导管,长约15 cm,在插入端剪2~3个侧孔,插入端剪成斜面。游离2 cm左右胰腺断端,可用圈套线牵拉胰腺颈部(图3),辅助调整胰腺断端位置。用5-0薇乔线从胰管腹侧进针,贯穿胰液引流管前后壁,从胰管背侧穿出缝合1针,打结固定胰液引流管。用3-0普理灵线贯穿胰腺后壁和空肠浆肌层连续缝合(图4),缝线拉紧,在胰管对应处空肠用电钩切一小孔,靠拢空肠与胰腺断端,5-0薇乔线行胰管空肠黏膜吻合,首先缝合6点位,缝合后将胰液引流管另一端放入空肠襻远端,然后缝合9点位及3点位,最后缝合12点位。一般缝合6针,如胰管较细,可均匀缝合4~5针,缝合过程中可以在缝合完6点位后将胰腺后壁缝合线拉紧并打结,然后每缝一针一打结,以免缝线间缠绕。用3-0普理灵线贯穿胰腺前壁和空肠浆肌层进行连续缝合,拉紧并打结(图5)。检查胰腺断端有无创面暴露,如有用空肠浆肌层包埋。
距胰肠吻合口10~15 cm行胆管空肠端侧吻合。距离胆肠吻合口远端约45 cm处空肠段与胃后壁(结肠后)用直线切割闭合器(蓝色钉仓)行侧侧吻合,3-0可吸收线连续缝合关闭开口。胰肠吻合前、后,胆肠吻合前、后分别放置引流管1枚,共4枚。
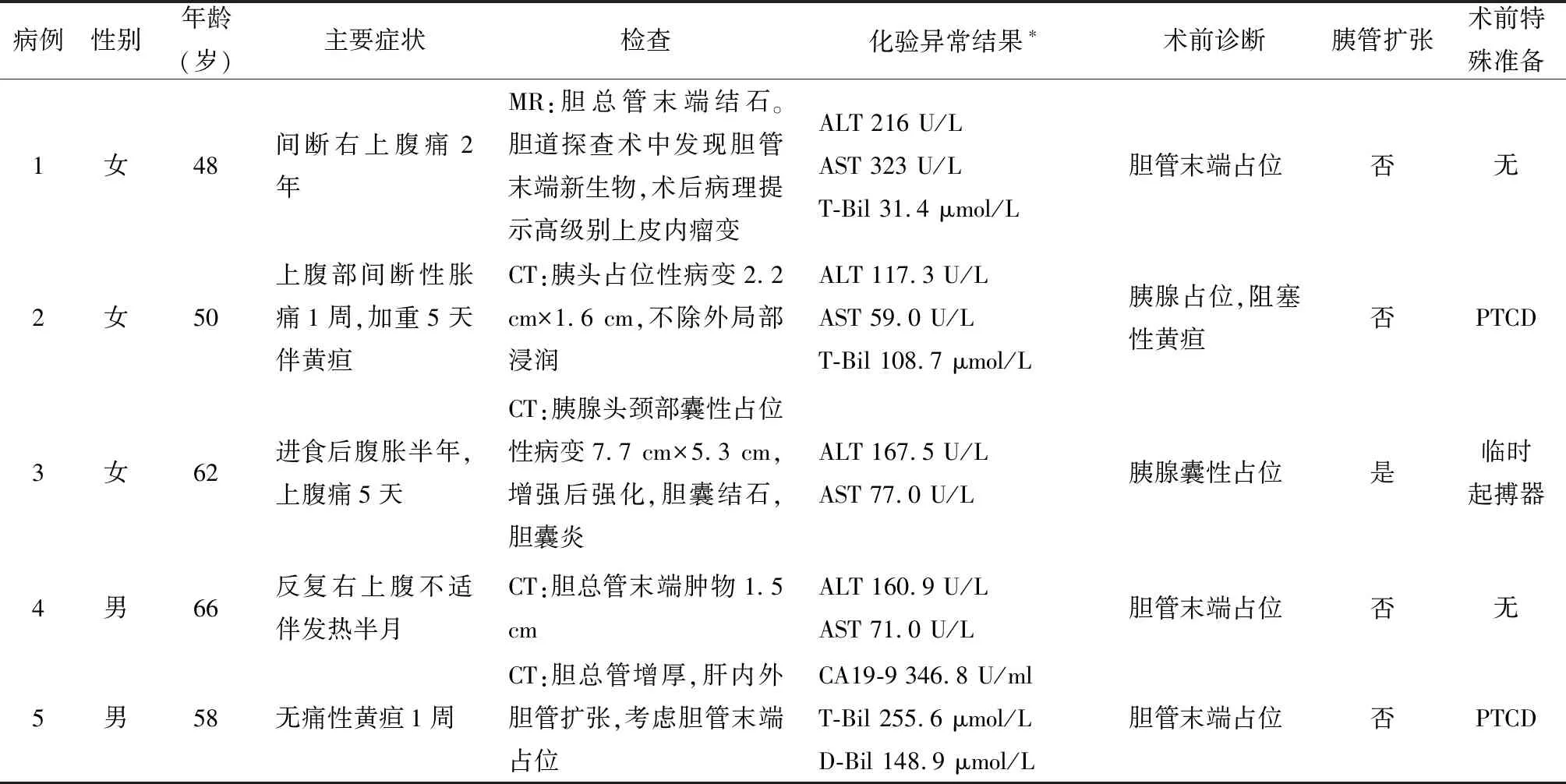
表1 5例LPD术前资料
*术前常规化验包括肝肾功能和CA19-9、CA153、CA125、癌胚抗原(CEA)、甲胎蛋白(AFP)等肿瘤标志物
ALT:丙氨酸氨基转移酶,正常值7~40 U/L;AST:天冬氨酸氨基转移酶,正常值13~35 U/L;CA19-9:正常值0~39 U/ml;T-Bil:总胆红素,正常值0~21 μmol/L;D-Bil:直接胆红素,正常值0~4 μmol/L;PTCD:经皮肝穿刺胆道引流

图1 剪断胰腺 图2 修剪后的胰腺 图3 圈套线牵拉 图4 胰腺后壁缝合 图5 胰肠吻合结束
1.3 术后处理及随访
术后常规处置,第3日开始每日检测血淀粉酶及各引流管引流液淀粉酶,依照国际胰瘘研究组(ISGPF)2016版术后胰瘘的定义和分级系统评估[4],引流通畅者保证引流通畅,引流不畅可行引流管少量生理盐水冲洗联合负压吸引或超声穿刺引流,并加强营养支持,引流液淀粉酶连续3日正常或引流量<5 ml/d可逐渐拔除引流管。未发生胰漏者如果术后1周引流液<200 ml/d且引流液胆红素及淀粉酶正常即可拔除引流。术后每3个月返院复查肝功能、肿瘤标记物、腹部彩超或CT,必要时行增强CT。平时用电话或微信了解患者是否有腹泻等胰腺外分泌功能异常的表现。
2 结果
术后情况见表2。手术均成功。手术时间3.5~5.5 h,平均4.2 h。术后生化漏3例,其中1例术后第3日引流液淀粉酶升高至632 U/L,第6日恢复正常(<135 U/L),第9日拔出引流管;1例术后第3日引流液淀粉酶升高至5357 U/L,引流2周后引流液淀粉酶正常,第20日拔管;1例术后1周引流液淀粉酶升高至13 264 U/L,每日淡黄色引流液约100 ml,引流2周后引流液每日5 ml且淀粉酶正常,第24日拔管。其余2例腹腔引流正常,术后7天拔除引流管。2例胆管腺癌分别于术后6、9个月复发。

表2 5例LPD术后情况
3 讨论
快速可靠地真正做到胰管对空肠黏膜吻合,对于减少胰漏有重要意义[5~7]。我们认为,要想顺利完成腹腔镜下胰管空肠黏膜吻合,除了需要优秀的缝合技术及熟练的团队配合外,还要在吻合前做好准备工作。我们对腹腔镜胰十二指肠切除术进行改进,总结经验如下:
3.1 胰腺断端的准备
3.1.1 胰腺断面的准备 由于腹腔镜胰十二指肠切除术一般将观察孔放置在脐部,造成操作中腹腔镜视野方向与胰腺断面之间呈近似平行状态,沿胰腺长轴直接垂直切断,容易出现腹腔镜观察胰腺断面及胰管困难,或在缝合时进针、出针角度不适宜,增加手术难度,有可能造成胰腺组织撕裂或误伤血管等。因此,我们改为在切断胰腺时做到胰腺切面为上长下短、后长前短,目的是使胰腺断面呈斜向面向术者,既方便腹腔镜观察,又使缝合过程中进出针方便,以利于下一步缝合(图1、2)。
3.1.2 胰腺断端的术中控制 术者缝合操作角度无法过度变化,为了更好地完成吻合,我们采取改变胰腺断端位置及朝向的方法弥补腹腔镜缝合操作的不足,这就需要在吻合过程中还要对胰腺断端进行控制,调整其朝向及高低,以利于缝合操作。具体方法为游离2 cm左右胰腺断端,用圈套线牵拉胰腺颈部(图3),由助手牵拉圈套线辅助调整胰腺断端位置,协助完成吻合;同时助手还需要牵拉支持线辅助术者完成吻合。通过位置调整,使术者在吻合过程中可以达到无侧向撕扯力量完成缝合,保证缝合过程不出现胰腺撕裂伤。
正式开始胰管空肠吻合前,先将胰腺后壁与空肠浆肌层缝合(图4),使胰管与小肠黏膜贴合,有利于胰管对黏膜吻合。该操作可使胰管与空肠黏膜贴近,减少吻合时的张力,有利于吻合。
3.2 胰肠吻合
先缝合6点位,经空肠黏膜由外向内进针,然后重新持针经胰管由内向外出针,使线结在外,再缝合9点位、3点位,最后缝合前方。进针出针要明确黏膜已缝合。胰管扩张时一般可均匀缝合6针,如胰管较细也可缝合4针。每针都要确切。如胰腺组织较脆弱,可做胰腺全层缝合。打结时控制好力度,避免造成胰腺切割伤。缝合后应做到胰腺断面完全被空肠浆肌层完整包裹,无暴露(图5)。
目前我院在5例LPD术中采取上述方法完成胰管空肠吻合。当胰管直径>2 mm时完成无困难。本组1例胰管直径1 mm,也完成了胰肠吻合,当然这需要团队整体配合熟练。LPD胰管对空肠黏膜的胰肠吻合虽然操作相比其他腹腔镜下胰肠吻合方法略显复杂,但通过技术改进及精心手术设计是可以顺利完成的,其安全性、可靠性可以得到保证。
