功能训练对间歇性外斜视调整缝线术后双眼视功能及复发的影响
2020-06-16张晓利周尚昆张露
张晓利,周尚昆,张露
间歇性外斜视是一种介于外隐斜和共同性外斜视之间的情况,在临床上很常见。多数患者幼年时发病,正位与外斜视交替出现,在疲劳、注意力不集中或遮盖后可诱发明显的外斜视,在眼位正时可有不健全的双眼视功能[1]。手术是主要治疗方法,目的是矫正眼位并建立完善的双眼视功能[2]。手术矫正眼位后,常需要进行功能训练以促进患者双眼视功能的恢复。为此,分析了360 例间歇性外斜视患者术后双眼视功能的重建和复发情况,现报告如下。
1 对象与方法
1.1 研究对象
收集2015 年2 月1 日-2019 年2 月1 日郑州市第二人民医院斜视小儿眼科一病区收住的360 例间歇性外斜视患者,根据术后是否进行视功能训练,分为治疗组和对照组。治疗组:236 例,男性141 例,女性95 例,年龄3~54 岁,平均(18.06±13.92)岁。对照组:124 例,男性72 例,女性52 例,年龄4~51 岁,平均(16.32±10.47)岁。
1.2 诊断标准、纳入标准和排除标准
诊断标准[1]:(1)正位和斜位交替性出现,可意识控制为正位;(2)早期有畏光等表现;(3)斜视度变化不定,视功能不同程度损害;(4)根据视近视远斜视度相差及调节性集合与调节的比值又称AC/A 比值(accommodative convergence/accommodation,AC/A ratio),可分为集合不足、外展过强、假性外展过强和基本型四种。
纳入标准:(1)确诊为间歇性外斜视;(2)外斜度数≥15△;(3)双眼裸眼或矫正视力≥0.6;(4)术前双眼视功能异常;(5)未合并白内障、青光眼、眼底发育性疾病等其它器质性眼病;(6)能配合治疗及随访,资料完整者。
正常双眼视功能标准[3]:有三级视功能。一级视功能:有双眼同时视觉,自觉斜视角=他觉斜视角,≤±5°;二级视功能:有融合点,正常的集合性融合范围:20°~35°,分开性融合范围:2°~4°,垂直融合范围:3°~6°;三级视功能:有远、近立体视,近立体视≤60″。
排除标准:(1)复发性间歇性外斜视;(2)麻痹性外斜视、Kappa 角所致的假性外斜、垂直斜视;(3)高度屈光不正者,屈光参差>2.5 D;(4)合并明显眼球震颤、斜肌问题、眼球后退综合征等其他复杂眼外肌疾病;(5)既往有内眼手术或斜视病史者;(6)神经系统疾病或严重的全身疾病者。
1.3 治疗方法
对照组:(1)术前检查,完善同视机、验光、视力、裂隙灯、眼底、眼B 超、眼轴、眼底照相、AC/A、头颅MRI 等检查,Titmus 立体视检查图行近立体视检查,矫正屈光不正,经不同时间段多次遮盖1 只眼30~60 min行角膜映光及三棱镜遮盖法检查最佳视力情况下斜视度;(2)手术方法,全麻显微镜下行调整缝线斜视矫正术;(3)术后措施,术后局部点加替沙星眼用凝胶、双氯芬酸钠眼液1 个月。
治疗组:(1)术前检查:同对照组;(2)手术方法:同对照组;(3)术后措施:同对照组;(4)术后行个体化视功能训练:术后第1 d 复查同视机、眼位、立体视,采用SYK-SGN1 型综合视功能检查康复训练治疗系统或V3.0 多功能视功能训练系统,针对双眼视功能情况行同时视、融合功能、立体视功能训练。无一级视功能者进行同时视训练;有一级无二、三级视功能者进行融合、立体视训练;有二级视功能,但融合范围小且无立体视者进行集合或分开融合(根据患者眼位情况)、立体视功能训练。集合近点差或外隐斜的部分患者行笔尖训练。随访期内发现视功能再次损害者可再次训练。训练内容根据患者训练后双眼视功能的重建情况进行适当的调整。
1.4 观察指标
双眼视功能(同时视、融合功能、远立体视)、Titmus 近立体视、眼位及复发率。采用同视机检查患者术后7 d、1 个月、3 个月、6 个月双眼视功能。
1.5 疗效标准
复发标准[1]:至术后6 个月,显性间歇性外斜视>15△。
Titmus 近立体视[4]:有黄斑立体视:<200";无黄斑立体视(周边立体视):≥200"。
眼位标准[5]:正位,包括完全正位、隐斜及小度数偏斜≤±8△。
1.6 统计学方法
采用SPSS18.0 软件,呈正态分布的定量资料以均数+标准差()表示,计数资料组比较采用χ2检验,单向有序资料用秩和检验,计量资料组比较用成组t 检验,若P<0.05,认为差异有统计学意义。
2 结果
2.1 一般情况
本研究共纳入患者360 例,治疗组236 例,对照组124 例;术后第3 个月治疗组脱落2 例,对照组脱落1例,术后第6 个月治疗组脱落6 例,对照组脱落4 例。平均年龄:治疗组(16.32±10.47)岁,对照组(18.06±13.92)岁,2 组年龄、术前同视机检查双眼视功能及黄斑立体视比较,均无统计学意义(P>0.05)(表1),2 组患者术前指标基线无统计学差异,有可比性。
2.2 术后双眼视功能比较
同视机检查2 组患者术后双眼视功能比较,均有统计学意义(P<0.05)。治疗组视功能达到3 级的患者较对照组多(表2)。
2.3 术后近立体视比较
2 组患者术后7 d 黄斑立体视比较,无统计学意义(P>0.05),术后1、3 及6 个月均有统计学意义(P<0.05)(表3)。
2.4 术后眼位比较
术后7d,2 组患者眼位比较无统计学意义(P>0.05),而术后1、3、6 个月2 组患者眼位比较,均有统计学意义(P<0.05)(表4)。
2.5 术后复发率比较
术后6 个月,治疗组复发0 例(复发率0.00%),对照组复发5 例(复发率4.03%),2 组间比较,χ2=7.698,P=0.006,有统计学意义。
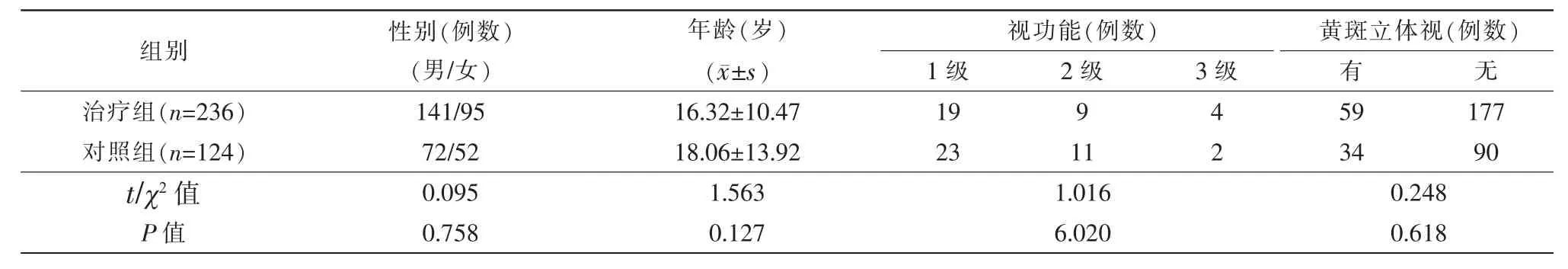
表1 2 组患者术前基线资料比较
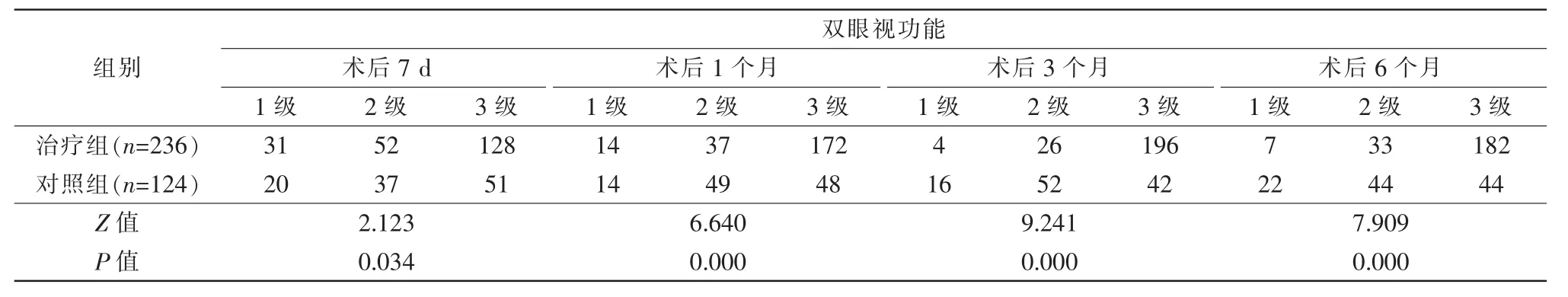
表2 2 组患者术后双眼视功能比较(例数)

表3 2 组患者术后黄斑立体视比较[例数(%)]

表4 2 组患者术后眼位比较(例数)
3 讨论
斜视的治疗目的不仅在于解剖外观的治愈,更重要的是双眼视功能的治愈。间歇性外斜视是临床上常见的斜视类型,目前主要采用手术治疗[2]。间歇性外斜视常产生各种双眼视功能异常,但正常的视网膜对应关系尚未完全破坏,表现为双重对应关系,双眼单视功能未完全受到影响,故一般不会发生固定性抑制,视力不受到影响[6]。
曾思明等[7]认为,间歇性外斜视容易受融合和调节的影响,斜视角多不稳定,一部分患儿术后远期会出现眼位回退或复发;发病年龄越小,病程越长,视功能损坏时间就越长,术后视功能越不易恢复,复发率也高。
本研究中分析,患儿病程因为家长重视程度不同就医早晚不同,一旦发现患儿发生视功能破坏,只要孩子能配合检查,越早手术,则术后越容易恢复双眼视功能;手术方式选择得当,手术量做足或微过,术后经视功能训练后双眼视功能越容易恢复而且远期双眼眼位及视功能更易保持良好;术前视功能未完全破坏的,术后视功能更容易恢复;轻微的斜肌问题或分离性垂直性斜视(dissociatedverticaldeviation,DVD)不影响患儿术后视功能的恢复。临床上经常遇到了一些手术后复发的间歇性外斜视患儿,发现手术量不足和术后未关注双眼视功能训练是引起复发的主要因素,而这些原因是医生可控制因素。本研究中,所有患者采用调整缝线技术,保证了手术量的足够问题,所有患者术后7 d 查眼位基本正位(正位率99.16%),一定程度上降低了术后复发率。
本研究中,治疗组有9 例患者在观察期内发现恢复的视功能有重新损害趋势,再次视功能训练后恢复;2 例患者有轻度复发趋势,重新视功能训练后恢复。因此,术后视功能训练是个长期的过程,中间阶段可以重复进行,以减少复发率。
儿童处于生长发育的关键阶段,完善的三级视功能的建立对其视觉功能非常重要。因此,间歇性外斜视术后的视功能训练显得尤为重要,包括同视机训练、软件系统感知视觉训练、笔尖训练等。视功能训练在斜视治疗中的应用虽未普遍应用,但在斜视术后视功能恢复中的作用已引起了注意。乔珊丽、陈静等[8-9]应用视功能训练对共同性斜视及间歇性斜视患者术后进行训练,取得了满意效果。
本研究治疗组患者在斜视术后采用个体化的视功能训练,除2 例幼童因不理解视功能未检出,6 例患者失访,6 例未恢复以外,其余患者均在术后自行或训练后恢复视功能,经功能训练后视功能未恢复的6 例患者均为年龄较大,视功能破坏时间较长,或伴有轻度眼球震颤、斜肌问题的斜视患者,证实单纯的间歇性外斜视患儿术后早期即开始视功能训练更有利于患者恢复双眼视功能,保持良好的远期眼位和视功能,降低术后复发率。另外,双眼视功能恢复的一部分患者,融合范围未恢复到正常状态,但并没有复发。本研究不足之处在于观察时间相对短,应长期追踪随访患者眼位和复发率。
间歇性外斜视患者术后视功能是否恢复是影响患者复发率的最重要原因,而视功能恢复影响因素很多,其中手术方式和术后及时有效地进行视功能训练是可控因素中最重要的影响因素,应该引起广大斜视专科医师的重视。
