治疗失败耐多药肺结核患者CT征象演变的回顾性分析
2020-06-09许岩路希维蔡春葵孙诗学顾晓峰于洋李刚王颖
许岩 路希维 蔡春葵 孙诗学 顾晓峰 于洋 李刚 王颖
我国是耐多药结核病(MDR-TB)高负担国家,据统计我国临床分离菌株的初始耐多药率可高达7.32%[1]。目前,认为耐多药肺结核(MDR-PTB)患者的影像学特点表现为多发空洞,以及并发支气管扩张、肺不张、毁损肺等残留损伤表现,严重影响了MDR-PTB患者的生存质量[2-4],但对于这些征象的形成及演变鲜有报道。本研究对大连市登记的治疗失败的56例MDR-PTB患者自开始治疗时起即进行连续性CT随访观察,归纳MDR-PTB患者病变的演变特征,探讨治疗失败的MDR-PTB患者病变发展及演变规律,以评价CT在MDR-PTB疗效评价中的价值。
材料和方法
一、研究对象
搜集2012年9月至2017年8月连续性登记的MDR-PTB患者,采用全球基金耐多药结核病防治项目推荐的化疗方案,组成药品包括:氨基糖苷类、氟喹诺酮类、环丝氨酸、吡嗪酰胺、丙硫异烟胺、阿莫西林-克拉维酸钾、对氨基水杨酸钠等,疗程24~36个月。将完成疗程并经临床判断为治疗失败的MDR-PTB患者作为研究对象。符合下列条件之一者判断为治疗失败:(1)疗程的后12个月的最后5次痰培养中有2次或2次以上阳性。(2)治疗最后的3次痰培养中任何1次阳性[5]。
治疗失败的MDR-PTB患者共计66例,10例因为以下原因从本研究中剔除:(1)中断治疗超过6个月以上者4例;(2)经基因芯片法鉴定结核与脓肿分枝杆菌双重感染1例;(3)无连续性影像学资料可供评价者4例;(4)治疗中期死亡1例。最后,56例 MDR-PTB患者纳入本研究,其中最后诊断为MDR-TB 32例,准广泛耐药结核病(pre-XDR-TB)14例,广泛耐药结核病(XDR-TB)10例。入组患者男∶女=3.7∶1,年龄26~61岁,中位年龄46岁。本组患者中并发糖尿病14例、慢性阻塞性肺疾病(COPD)5例、酒精性肝病5例、高血压3例、冠心病2例,以及有吸毒史者2例。所有患者每月进行1次痰涂片和痰培养检查结核分枝杆菌。
二、研究方法
采用美国GE Light Speed 16排螺旋CT进行胸部扫描。扫描范围:深吸气在屏气状态下,从肺尖部扫描至横膈。扫描参数:管电压110 kV,自动管电流。常规层厚5 mm,间隔5 mm。同时进行薄层重建,层厚为1.25 mm。患者在治疗前均进行CT检查,并在治疗过程中每3个月进行1次CT检查随访。采用回顾性队列分析的方法,从治疗开始直至疗程结束,连续性观察肺内病变的转归和进展趋势。采用递进读片法(主要观察吸收好转病变)和倒溯性读片法(主要观察不可逆损伤病变)相结合,了解诸病灶的演变特点。由2名副高职称以上放射科医师和1名耐药结核科主任医师集中阅片,意见不一致时,以多数意见作为最终判定结论。
1.归纳病程CT征象的演变类型:根据病变CT征象演变趋势,将本组治疗失败患者分为3种类型:(1)吸收-好转型:占35.7%(20/56),经过抗结核治疗后,肺内病变整体上呈逐渐吸收好转趋势,全疗程无明显加重或反复。(2)吸收-进展型:占37.5%(21/56),抗结核治疗初期,病变整体上呈逐渐吸收好转趋势,但后期病变增多或恶化者。(3)间歇进展型:占26.8%(15/56),肺部病变对抗结核治疗不敏感,整个疗程可见间歇性或持续性进展,疗程结束时较治疗前有明显加重和恶化者。
2.治疗前后CT征象检出率比较:观察征象包括树芽征,以及小叶中心结节状病灶、磨玻璃状影、结节或肿块状病灶、 肺实变(小叶样实变、肺段或肺叶实变)、空洞、支气管狭窄、支气管扩张或增厚、支气管聚拢迂曲、肺气肿或肺大疱、空气潴留、毁损肺、肺不张、空洞或空腔病变内曲霉球、肺动脉高压(CT诊断标准为主肺动脉增宽,直径大于29 mm)。以患者为基数,分别计算治疗前后的CT征象检出率。
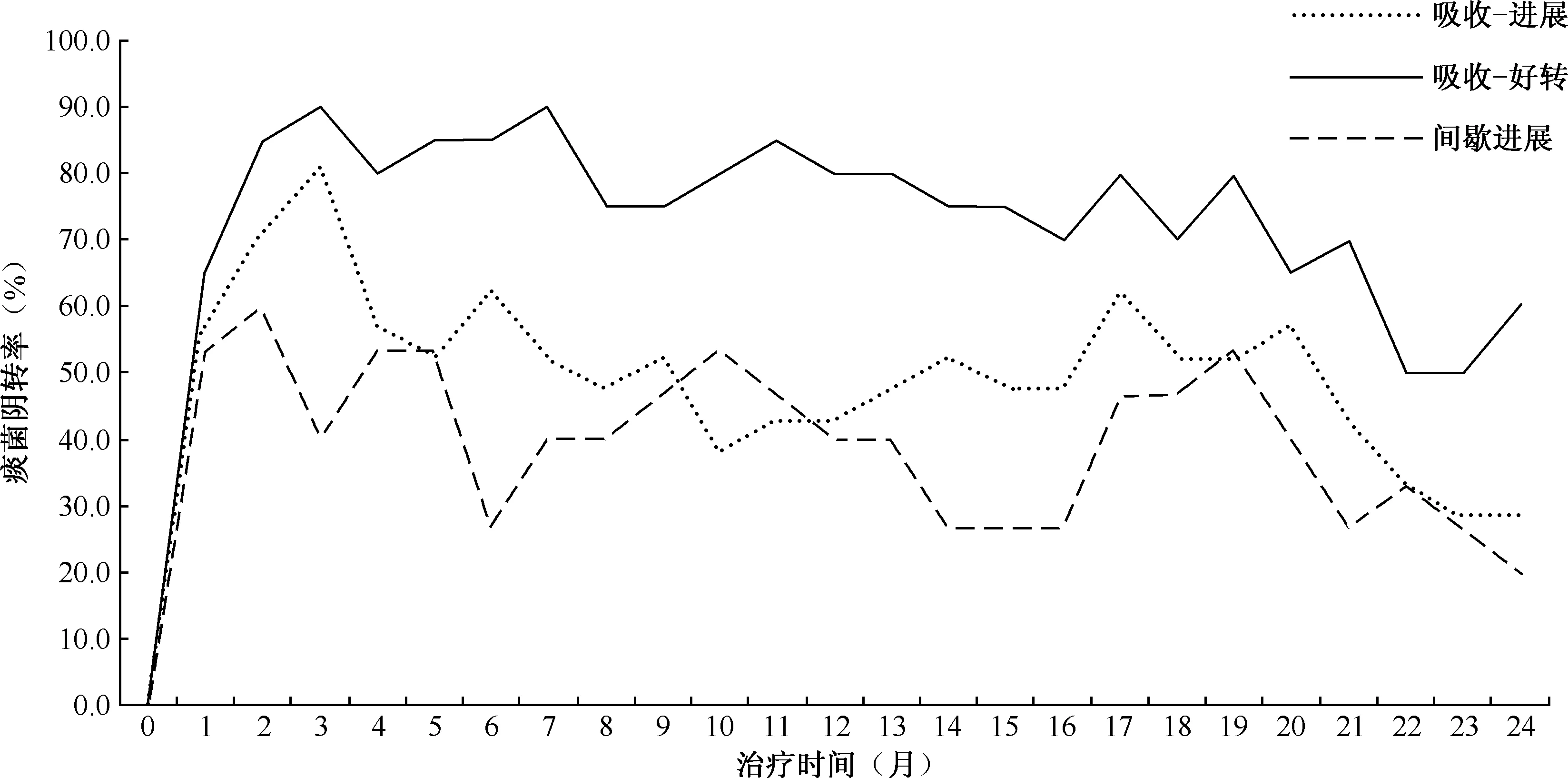
图1 本组56例MDR-PTB患者不同CT演变征象痰菌阴转率比较
3.观察征象的演变及结局:以开始治疗为起点,将肺内病变分为固有病变和新增病变2类。(1)固有病变:指治疗前已经存在的病变,随着时间推移发生演变,并衍生新的征象特点。(2)新增病变:指在治疗过程中,正常肺野出现与原病变不同的病灶。所有新增病变和固有病变均需详细记录演变过程。由于新增病变和固有病变在每例患者中可能是多处的,且具有不同的转归方向,本研究以肺段为单位对诸病变进行详细标记、计数和分类,并逐个统计演变和最终结局,因此统计值会超过本组患者例数。有些病变为多种活动性征象并存,在描述上称之为“复合征象”, 对其CT征象演变单独进行了描述。如:干酪性肺实变内单发或多发空洞坏死;树芽征分布区有小叶样融合性肺实变、体积增大的结节状病灶或空洞等。
三、统计学处理
采用SPSS 19.0统计学软件对数据进行统计分析。患者肺部病变CT征象演变采用描述法统计。计数资料治疗前与治疗后的各类CT征象检出率比较采用配对χ2检验,不同观察类别的观测值比较采用χ2检验,均以P<0.05为差异有统计学意义。
结 果
一、治疗失败MDR-PTB患者不同CT征象演变型别的分析
“吸收-好转型”和“吸收-进展型”患者在治疗第3个月末痰菌阴转率达到高峰,但随着继续治疗“吸收-进展型”患者病原学阴转率逐渐下降,而“间歇进展型”患者在治疗第3个月末痰菌阴转率低于其他2种类型,在治疗第3个月末之后呈波动状态,如图1。在治疗第3个月末、第6个月末和第24个月末,“吸收-进展型”“吸收-好转型”和“间歇进展型”患者的痰菌阴转率分别为81.0%(17/21)、90.0%(18/20)和40.0%(6/15);61.9%(13/21)、85.0%(17/20)和26.7%(4/15);28.6%(6/21)、60.0%(12/20)和20.0%(3/15)。其中治疗第3个月末,间歇进展型患者的痰菌阴转率低于其他2种类型患者(χ2=11.953,P=0.003);治疗第6个月末,上述3种类型患者间痰菌阴转率比较,差异有统计学意义(χ2=12.248,P=0.002);治疗第24个月末,吸收-好转型仍高于其他2种类型患者(χ2=6.994,P=0.030)。 3种征象演变类型患者在第3、6、24个月的痰菌阴转率差异均有统计学意义,P值均<0.05。
二、治疗失败MDR-PTB患者治疗前后CT征象检出率比较
对56例MDR-PTB患者治疗前及治疗结束时的肺部病变各类CT征象检出率进行比较,治疗前及治疗结束时各种CT征象检出率统计:树芽征、磨玻璃状影、结节状病灶在治疗后减少,而支气管迂曲聚拢、纤维化、毁损肺、支气管扩张等结构性肺损伤在治疗后增多,P值均<0.05。实变影、空洞、支气管壁增厚、肺气肿、空气潴留、肺气肿、巨大薄壁空洞和囊腔、钙化、肺动脉增宽、胸膜增厚、肺不张征象在治疗前后的检出率差异无统计学意义,P值均>0.05。详见表1。
三、治疗失败MDR-PTB患者的CT征象演变
(一)新增病变与固有病变
在治疗过程中,按有无新增病变将患者再分为两组,分别观察其固有病变中活动性征象的检出频率。在新增树芽征的患者中,复合征象(干酪性肺实变伴空洞)的检出率为47.4%(9/19),明显高于无新增树芽征患者[18.9%(7/37)],差异有统计学意义(P<0.05)。而有无新增结节状病灶的患者肺内固有病变活动性CT征象的检出率比较,差异无统计学意义(P>0.05),见表2。
(二)肺内活动性病变的吸收与进展
由于治疗失败患者的肺内诸病变转归具有不同结局,本研究对56例患者肺内的活动性病变进行分类和计数,根据肺内病变的发展和演变将病灶分为固有和新增两类,共观察了335处活动性病灶;其中固有病灶为286处,占85.4%(286/335),新增病变为49处,占14.6%(49/335)。在固有病变中,CT征象检出由高至低依次为空洞、结节状病灶、肺实变、树芽征和复合征象;在新增病变中常见征象依次为树芽征、结节状病灶,而肺实变、空洞及复合征象少见(表3)。
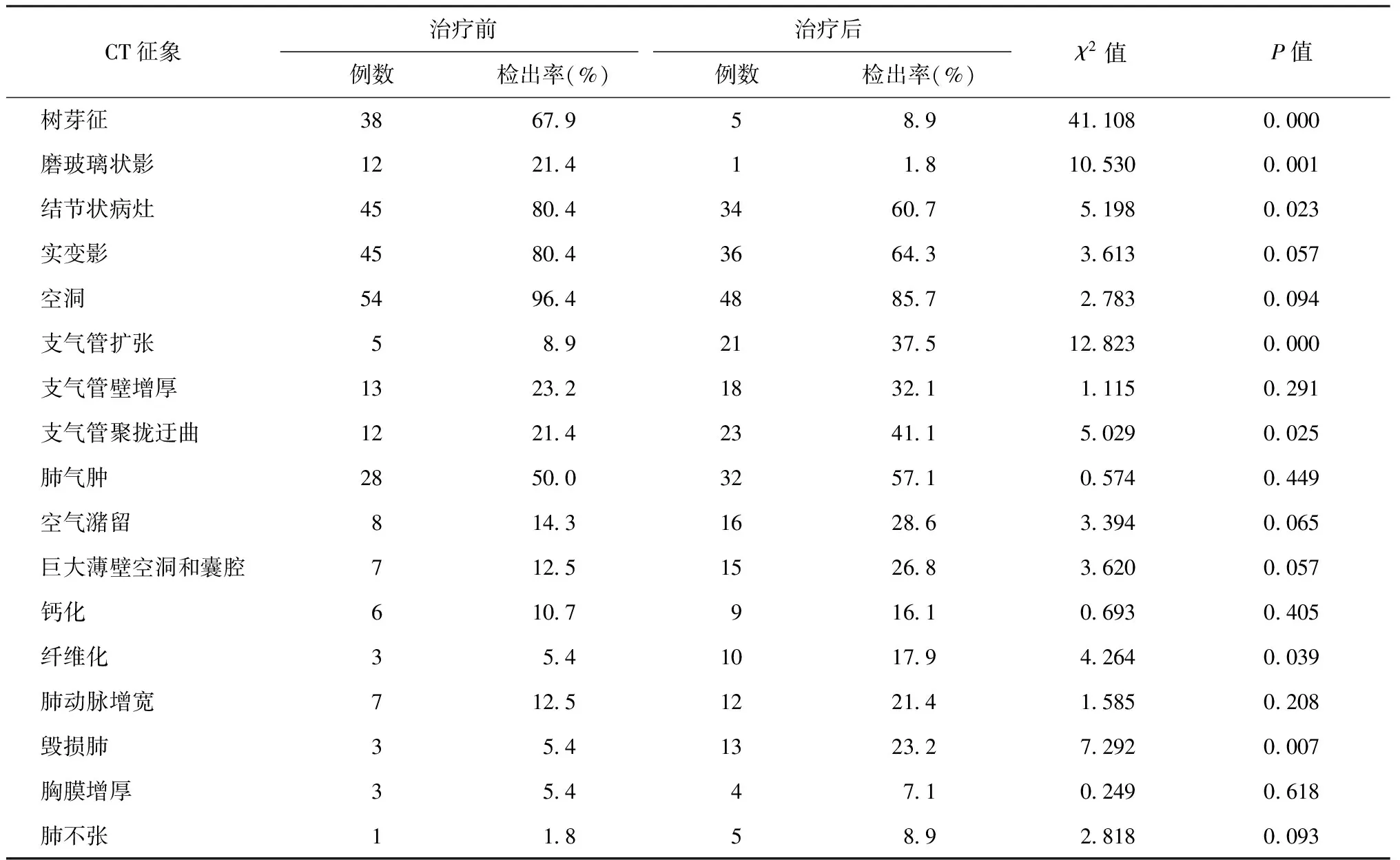
表1 56例治疗失败MDR-PTB患者肺部各类CT征象检出率在治疗前后的比较
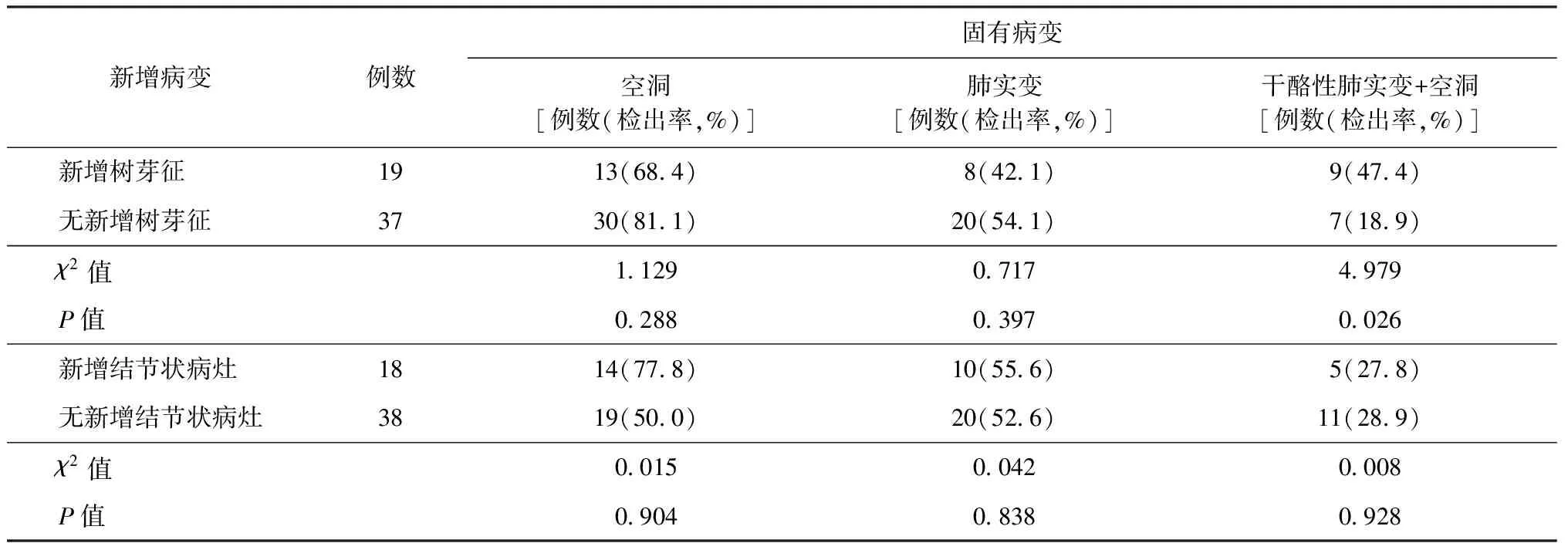
表2 56例治疗失败MDR-PTB患者新增病变与固有病变的关系
树芽征在新发病变和固有病变中的治疗吸收率分别为69.6%和67.7%(χ2=0.020,P=0.887);结节状病灶的治疗吸收率分别为65.0%和44.6%(χ2=2.623,P=0.105)。本组患者各种征象的总吸收率排序,由高至低依次为树芽征[68.5%(37/54)]、肺实变[62.8%(32/51)]、结节状病灶[48.9%(46/94)]、空洞[43.6%(48/110)]、复合征象[26.9%(7/26)]。在复合征象中,“树芽征+肺实变/空洞”的吸收率为3/7,而“干酪性肺实变+空洞”的吸收率最低[21.1%(4/19)]。诸病灶恶化进展率由高至低依次为:复合征象(干酪性肺实变+空洞)[73.6%(14/19)]、复合征象(树芽征+肺实变/空洞)(4/7)、肺实变[33.3%(17/51)]、空洞[32.8%(36/110)]、结节状病灶[23.4%(22/94)]和树芽征[22.2%(12/54)]。复合病变具有较差的吸收率和较高的进展恶化风险,见表3。
(三)病变恶化进展与不可逆损伤
对发生恶化进展的CT征象进行详细观察,同时对疗程结束后的演变结局和不可逆损伤进行了观察。335处固有和新增病灶中发生恶化进展病灶共105处(表3),具体进展和演变结局描述如下。
1.树芽征:(1)单纯树芽征12处。随着病情进展在树芽征分布区内出现肺实变5处(41.7%)。继之,3处肺实变区发生干酪坏死形成空洞;1处在树芽征分布区出现不规则肺实变,左上叶支气管狭窄,最终导致左上叶肺不张(图2~4);另1处树芽征分布区演变形成薄壁囊腔样变(图5~7)直至疗程结束仍残留;在树芽征分布区内出现结节状病灶增大7处(58.3%),其中2处增大结节状病灶发生空洞,另5处在疗程结束后未发生进一步演变。(2)树芽征复合征象(树芽征+肺实变/空洞)4处。随着病情进展,有3处(3/4)小叶样肺实变坏死溶解后形成空洞,缓慢进展,直至疗程结束未发生进一步损伤。另1处(1/4)树芽征分布区小叶肺实变逐渐增多,最终融合成肺段实变并发生干酪坏死(空洞),伴支气管扩张,管壁破坏(图8~10)。(3)树芽征演变为复合征象(肺实变+空洞)7处,进展演变者占树芽征的43.8%(7/16)。
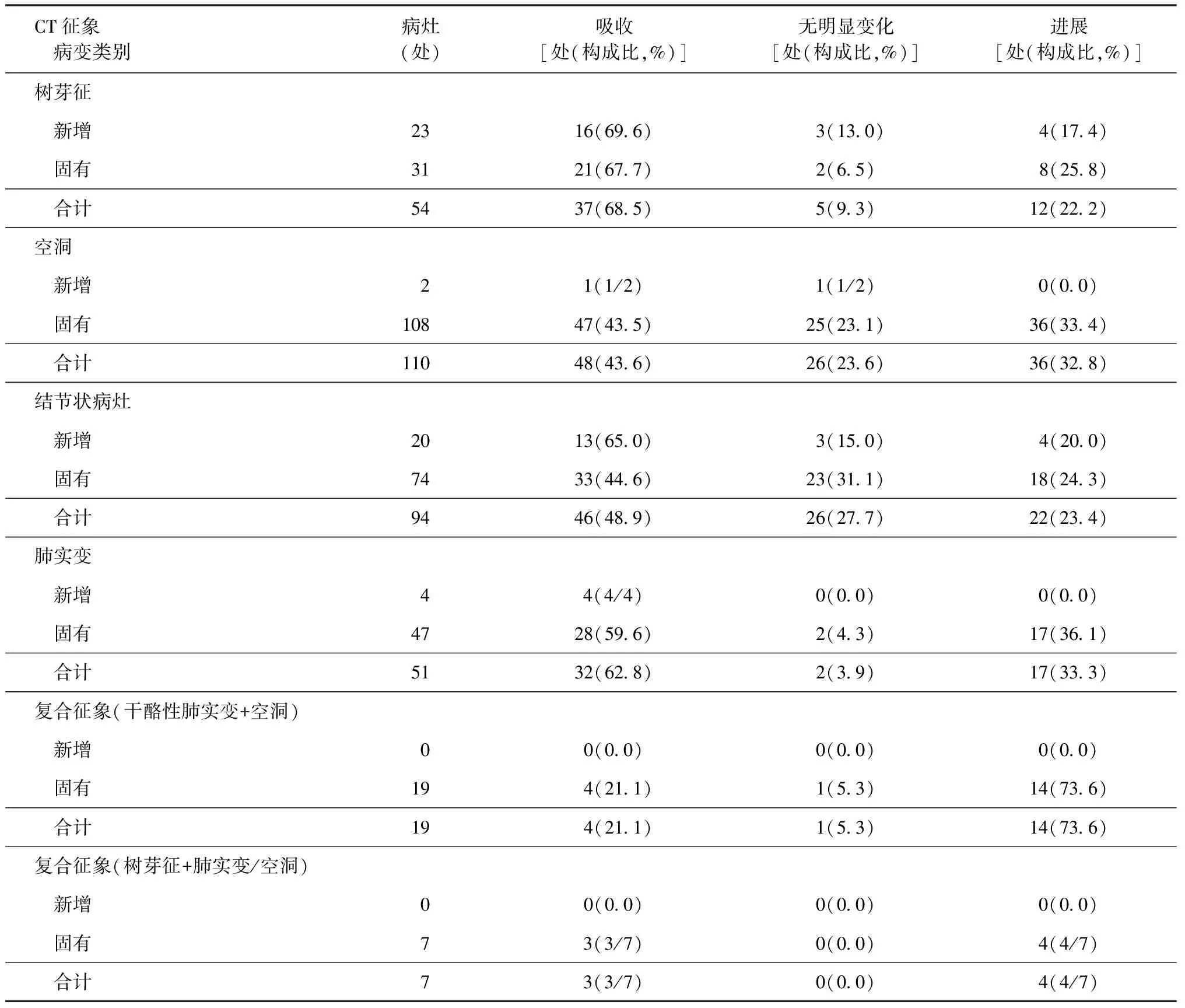
表3 治疗失败MDR-TB患者各类CT征象的固有病变和新增病变的转归

图2~4 男,38岁,pre-XDR-TB患者。图2为治疗前CT扫描,显示双肺多发树芽征和小叶中心结节状影;图3为治疗第3个月CT复查,显示树芽征分布区肺实变较前增多;图4为第18个月时CT复查,显示左舌叶支气管狭窄,伴左舌叶不张。其他部位树芽征分布区结节略有增大,疗程结束后未发生进一步演变 图5~7 男,36岁,MDR-TB患者。治疗前CT扫描,左上叶可见沿支气管分布的树芽征(图5);治疗第9个月CT复查,出现多发囊性变(图6);第24个月时CT复查,显示多囊变融合形成巨大含气囊腔(图7) 图8~10 男,46岁,MDR-TB患者。图8为治疗前CT扫描,显示左上肺树芽征分布区出现多发小叶样肺实变影(复合征象);图9为治疗第18个月CT复查,显示肺实变影扩大并出现多发空洞(复合征象);图10为第24个月时CT复查,显示病变蔓延至整个左上叶,伴支气管扩张
2.肺实变:(1)单纯肺实变17处。随着病情进展,15处(88.2%)肺段实变发生干酪坏死并出现单发或多发空洞(复合征象),其中5处病变蔓延累及整个肺叶;疗程结束后CT随访显示:2处形成毁损肺, 1处形成巨大薄壁囊腔(图11~13);另2处(11.8%)肺实变体积增大,直至疗程结束后,未发生进一步演变。(2)实变复合征象14处(肺实变区伴空洞影表现)。疗程结束后CT随访显示:8处(57.1%)形成毁损肺(图14~16);3处(21.4%)演变为巨大薄壁残腔;2处(14.3%)发生支气管狭窄和肺不张;另1处(7.1%)在疗程结束时病变范围增大,直至疗程结束后仍为复合征象表现。(3)肺实变演变成复合征象(干酪性肺实变+空洞) 合计29处,占肺实变进展演变的93.5%(29/31)。
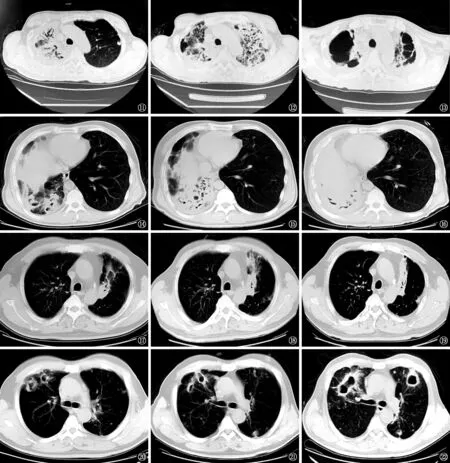
图11~13 男,61岁,MDR-TB患者。治疗前CT扫描,显示右上叶肺实变影伴支气管扩张(图11);治疗第12个月CT复查,显示左上叶新发肺实变影伴蜂窝样坏死(图12);第24个月时CT复查,显示双肺均形成巨大残气腔(图13) 图14~16 男,46岁,MDR-TB患者。图14为治疗前CT扫描,显示右肺下实变影伴空洞形成;图15为治疗第9个月后CT复查,显示病变明显进展,右下肺可见大片干酪坏死灶;图16为第18个月时CT复查,显示右下肺组织毁损伴容积缩小 图17~19 男,55岁,MDR-TB患者。图17为治疗前CT扫描,显示左上肺薄壁空洞;图18为治疗第15个月CT复查,显示空洞周围出现实变影;图19为第24个月时CT复查,显示左上叶前段不张图20~22男,56岁,pre-XDR-TB患者。图20为治疗前CT扫描,显示右肺上叶2个空洞;图21为治疗3个月后 CT复查,显示空洞缩小,洞壁变薄;图22为第24个月时CT复查,显示病情进展,空洞增大并发生融合
3.空洞:共36处。治疗过程中空洞均增大,洞壁变薄或变厚,部分伴纤维增生,在疗程结束时仍残留。空洞表现为向周围浸润发展形成肺实变(复合征象)表现3处(8.3%),其中2处进一步蔓延形成肺叶干酪性坏死性肺炎,另1处导致肺不张(图17~19);3处空洞(多发)融合形成巨大薄壁空洞(图20~22)。空洞病变演变为复合征象(干酪性肺实变+空洞) 合计3处,占空洞病变进展演变的8.3%(3/36)。
4.结节状病灶:共22处。随着病情进展,其中14处(63.6%)结节状病灶出现特征性小空洞改变;5处(22.7%)向周围肺组织浸润形成肺实变,其中1处发生干酪坏死,形成“肺实变+空洞影”复合征象;3处(13.6%)结节状病灶体积增大,直至疗程结束时没有发生进一步演变。结节状病灶演变为复合征象(干酪性肺实变+空洞)1处,占结节状病灶进展演变的7.1%(1/14)。
讨 论
病原学检查是MDR-PTB常用的治疗转归评价手段。但对于CT征象演变在MDR-PTB患者转归评价中的价值鲜有报道。笔者对治疗失败的MDR-PTB患者进行了CT征象的连续观察,发现MDR-PTB的CT征象转归与临床转归并非完全一致。在本组治疗失败的患者中,CT征象总体呈好转趋势的患者达35.7%。研究发现,在治疗失败患者中,抗结核药品治疗虽不能清除病变内的MDR-MTB,但可以达到延缓结核分枝杆菌生长和减少肺组织损伤的目的,此与Cadosch 等[6]的研究结论相仿。另外,在CT征象进展的患者中,有58.3%的患者初期CT征象好转,而在治疗中后期出现恶化,类似于结核分枝杆菌选择性耐药学说的“上升下降”现象[7]。治疗失败患者是否提示有更多获得性耐药产生,本研究未做进一步分析,但强烈提示了传统MDR-TB化疗方案的不足和潜在风险。全球基金耐多药结核病项目曾报告,对MDR-TB的化疗方案成功率只有50%~60%[8-9],对于治疗未获成功的MDR-TB患者可能会面临药品选择及不可逆肺损伤的双重挑战。2019年WHO[10]提出了使用贝达喹啉、利奈唑胺和氯法齐明为基石的新化疗方案在临床应用已经取得令人鼓舞的进展[11-13]。其在改善MDR-TB患者的不可逆肺损伤方面的价值还需进一步研究。
综合文献报道,MDR-PTB患者主要以多发性空洞为主要影像学表现[14-16]。但由于病情迁延,MDR-PTB患者的不可逆肺损伤值得关注[17];本组患者主要为复治MDR-PTB患者,虽然在治疗前结构性肺损伤已经存在,但仍表现为进行性加重的趋势。研究发现:治疗失败MDR-PTB患者发生支气管聚拢迂曲、肺纤维化、毁损肺、支气管扩张等结构性肺损伤在治疗后明显增多。空气潴留、肺不张、肺动脉高压等残留损伤也有增多,但没有统计学意义。值得注意的是,治疗失败的MDR-PTB 患者在治疗结束后代表活动性的CT征象(树芽征、磨玻璃状影和结节状病灶)等明显减少,从诸病变的治疗吸收率来看,树芽征和结节状病灶吸收率分别为68.5%和48.9%;在采用抗结核药品治疗的前提下,早期的活动性征象仍具有一定的吸收好转,而另外一部分早期活动性征象在漫长的疗程中发生了持续性演变,或者吸收或者进展演变为其他征象,这些都是造成疗程结束后早期活动性征象减少的原因。
从治疗起点观察,将MDR-PTB患者的病变分为新增和固有两种形式。固有病变是MDR-PTB的主要CT征象构成,固有病变的原位浸润、蔓延和干酪坏死是MDR-PTB的主要进展形式;而树芽征是新增病变的主要CT表现形式,由于具有较好的吸收率,其在MDR-TB转归判断的价值是有限的。固有病变中空洞、结节状或团块病灶、肺实变、树芽征和复合征象均较常见。各种征象的总吸收率由高至低依次为树芽征、肺实变、结节状病灶、空洞和复合病变。在复合病变中“干酪性肺实变伴空洞”具有最低的吸收率和最高的恶化进展率(分别为21.1%和73.7%)。观察发现,治疗过程中出现的气道播散(新发树芽征)也与固有病变的复合征象“干酪性肺实变伴空洞”关系密切。在诸征象演变和进展过程中,病变的实变和空洞化是主要特点,并且是导致肺组织发生严重的不可逆损伤的征象基础。由于肺实变并发空洞的慢性炎症及纤维化造成小血管闭塞和毛细血管床减少,使病变区难以达到有效的血药浓度,从而对治疗的反应性较差[18],也是导致MDR-PTB治疗失败的不可忽视的原因之一。文献报道,初治MDR-PTB的治疗成功率明显高于复治MDR-PTB患者,即使使用敏感肺结核的标准化疗方案也可好转[9,19-20],也间接证实了这一推断。
研究还发现,肺实变、结节状病灶和空洞向周围肺组织浸润蔓延也是MDR-PTB较为特殊的进展方式,CT征象表现为结节状病灶和空洞周围出现肺实变,并可蔓延至肺段或整个肺叶,继之形成干酪坏死性肺炎。
本研究归纳了几种固有病变CT征象的最终进展结局:(1)树芽征进展模式。表现为树芽征分布区出现小叶样肺实变,继之形成空洞或进一步蔓延为段、叶的干酪坏死性肺实变;也可累及中心气道导致阻塞性肺不张,也可因小气道活瓣阻塞机制而形成含气囊腔样变。(2)结节状病灶进展模式。结节状病灶表现为体积增大、空洞化和浸润等表现。在发生进展的结节状病灶中有大部分形成空洞;小结节状病灶的空洞化是MDR-PTB一个重要特征,早期小空洞界限清楚,外径10~20 mm。结节状病灶也可增大、浸润发展成局灶性肺实变,最终可发生干酪坏死伴空洞形成。(3)空洞进展模式。表现为空洞融合、增大,洞壁或厚或薄,慢性纤维空洞为其结局,但仍有部分浸润发展形成复合征象(空洞+肺实变),最终导致肺段或肺叶不张或毁损。(4)肺实变进展模式。肺实变蔓延进展直至发生干酪坏死伴单发或多发空洞形成,直至肺叶发生完全性毁损,或坏死组织排空最终残留巨大空腔。在进展过程中,上述征象互为联系,可以相互转化,而实变和空洞化为上述病变演变的共性表现;这种复合性征象的存在,提示肺组织具有发生严重不可逆损伤的风险。尽管如此,在进行抗结核药品治疗的前提下MDR-PTB病变的进展仍是一个缓慢过程,早期调整新化疗方案,有望阻断不可逆肺损伤的发生。
本研究虽然对治疗失败MDR-PTB患者的CT征象转归进行了详细观察,但是因样本量不足没有对MDR-PTB和XDR-PTB进行分类观察;本研究归纳的CT征象演变尚不能代表所有治疗失败MDR-PTB患者CT征象的转归特点,需在日后的工作中不断补充和完善。另外本组患者并发糖尿病较多(占25.0%),免疫功能低下可能在CT征象演变中具有不可忽视的因素。
结合上述,在进行抗结核药品治疗前提下未获治愈的MDR-PTB患者CT征象进展模式不尽相同,尽管治疗失败,抗结核药品治疗对延缓病情进展仍具有一定作用。复合征象“干酪性肺实变伴空洞”是MDR-PTB恶化进展和产生不可逆肺损伤的关键因素。CT在MDR-PTB的疗效判断上存在一定的限度,仍推荐以病原学检查结果为疗效评价的主要依据。但通过CT征象的连续观察,可指导临床及时调整化疗方案,以减少严重不可逆肺损伤的发生。
