脓毒症血流感染患儿血清PLT、CRP、LDH水平与PCIS评分、PRISM评分的关系
2020-06-08陈昕鸣
陈昕鸣
【摘要】 目的:探究膿毒症血流感染患儿血清血小板计数(PLT)、C反应蛋白(CRP)、乳酸脱氢酶(LDH)与小儿危重病例评分(PCIS)、小儿死亡危险评分Ⅲ(PRISM Ⅲ)的相关性。方法:选取2013年5月-2018年5月本院确诊的脓毒症患儿100例作为研究对象,血流感染患儿34例为血染组,其中20例为革兰阴性菌感染患儿,14例为革兰阳性菌感染患儿;非血流感染患儿66例为对照组。所有患儿均进行血清PLT、CRP、LDH指标检测,评估其PCIS评分与PRISM Ⅲ评分,并分析PLT、CRP、LDH水平与不同病原菌类型、PCIS评分、PRISM Ⅲ评分相关性。结果:血染组PLT、PCIS评分均低于对照组(P<0.05),PRISM Ⅲ评分、CRP、LDH水平均显著高于对照组(P<0.05);革兰阴性菌患儿PLT水平低于革兰阳性菌患儿(P<0.05),CRP、LDH水平均显著高于革兰阳性菌患儿(P<0.05);脓毒症血流感染患儿血清PLT水平与PCIS评分呈显著正相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈显著负相关(P<0.05);CRP和LDH水平与PCIS评分均呈显著负相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈显著正相关(P<0.05)。结论:PLT、CRP、LDH水平可反映患儿病症程度及不同病原菌类型状况,联合检测PLT、CRP、LDH指标具有较高的诊断价值,有助于衡量患儿病情。
【关键词】 脓毒症血流感染 PLT CRP LDH PCIS评分 PRISM Ⅲ评分
Relationship between Serum PLT, CRP, LDH Levels and PCIS, PRISM Scores in Children with Sepsis Bloodstream Infection/CHEN Xinming. //Medical Innovation of China, 2020, 17(15): 0-027
[Abstract] Objective: To explore the correlation between serum platelet count (PLT), C-reactive protein (CRP), lactate dehydrogenase (LDH) and pediatric critical illness score (PCIS), pediatric risk of mortality Ⅲ score (PRISM Ⅲ) scores in children with sepsis bloodstream infection. Method: A total of 100 children who confirmed with sepsis in our hospital from May 2013 to May 2018 were enrolled as the study objects, including 34 cases with bloodstream infection (bloodstream infection group), 20 cases with Gram-negative bacteria infection, 14 cases with Gram-positive bacteria infection, 66 cases without bloodstream infection (the control group). All patients were tested for serum PLT, CRP, and LDH. Their PCIS and PRISM Ⅲ scores were evaluated. The correlations between PLT, CRP, LDH levels and different pathogens types, PCIS, PRISM Ⅲ scores were analyzed. Result: The PLT and PCIS in bloodstream infection group were lower than those in the control group (P<0.05), while the PRISM Ⅲ scores, levels of CRP and LDH were significantly higher than those in the control group (P<0.05). The level of PLT in Gram-negative bacteria was lower than that in Gram-positive bacteria (P<0.05), while the levels of CRP and LDH were significantly higher than those in Gram-positive bacteria (P<0.05). The level of serum PLT was significantly positively correlated with PCIS in children with sepsis bloodstream infection (P<0.05), while significantly negatively correlated with PRISM Ⅲ score and Gram-negative bacteria infection (P<0.05). The levels of CRP and LDH were significantly negatively correlated with PCIS (P<0.05), while significantly positively correlated with PRISM Ⅲ scores and Gram-negative bacteria infection (P<0.05). Conclusion: The levels of PLT, CRP and LDH can reflect disease severity and different types of pathogens in patients. The combined detection of PLT, CRP and LDH is of higher diagnostic value, which is conducive to measuring patients condition.
[Key words] Sepsis bloodstream infection PLT CRP LDH PCIS score PRISM Ⅲ score
First-authors address: Suzhou Hospital Affiliated to Nanjing Medical University (Suzhou Municipal Hospital), Suzhou 215000, China
doi:10.3969/j.issn.1674-4985.2020.15.006
临床上将由感染引起的全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)定义为脓毒症(sepsis),其感染源多为细菌、真菌、病毒及寄生虫。研究表明,约有45%脓毒性休克患者的病原菌微生物培养结果为阳性,其余感染者均为非阳性结果[1-2]。全球脓毒症发病率、致死率均较高,且其致病机制尚未研究透彻。调查显示,全球每日由脓毒症及其并发症造成的死亡人数多达
14 000人,且其病死率高达30%~70%,可感染部位限制较少,全身皆可感染,进一步增加此病治愈难度[3-4]。因此,应用多维度指标联合判断患儿病情严重程度,对确定针对性治疗方案具有显著意义。小儿危重病例评分(pediatric critical illness score,PCIS)是目前探讨及应用较多的危重患儿转运指征;小儿死亡危险评分Ⅲ(pediatric risk of mortality Ⅲ score,PRISM Ⅲ)已被证实可客观、准确地评估患者病情发展趋势,预测预后[5]。本研究从实际应用出发,探索脓毒症血流感染患儿血清血小板计数(platelet,PLT)、C反应蛋白(C-reactive protein,CRP)及乳酸脱氢酶(lactate dehydrogenase,LDH)与PCIS评分、PRISM Ⅲ评分的相关性,以期为脓毒症血流感染临床诊断、病情评估提供一定参考,现报道如下。
1 资料与方法
1.1 一般资料 选取2013年5月-2018年5月本院确诊的脓毒症患儿100例作为研究对象。纳入标准:均经相关国际标准确诊为脓毒症[6];年龄1~14岁;体温高于38.5 ℃或低于36.0 ℃;心率超过
90次/min;有明显炎症及器官功能障碍等症状;无其他严重遗传性疾病影响本试验结果;患儿家属知情且签署相关协议书。排除标准:原发性肾上腺皮质增生及功能不全;有重大手术或创伤历史;血液系统疾病、肿瘤及使用抗凝药物史;合并心脑肺疾病及严重精神病史。其中血流感染患儿34例为血染组,其中20例为革兰阴性菌感染患儿,14例为革兰阳性菌感染患儿;非血流感染患儿66例为对照组。本研究经医院伦理学委员会批准。
1.2 方法 (1)采用全自动血培养仪及微生物全自动鉴定仪鉴定病原菌种类。(2)以问卷调查方式收集患儿基本资料,包括性别、年龄、体质量指数(body mass index,BMI)、原发病状况。(3)PLT、CRP及LDH检测:入院时抽取患儿静脉血4 mL,静置后3 000 r/min离心10 min后取上层血清,于-80 ℃下保存,采用自动分析仪检测患儿PLT、LDH,采用免疫荧光比浊法测定CRP含量。(4)PCIS评分和PRISM Ⅲ评分:PCIS评分采用中华医学会儿科学分会急诊学组与中华医学会急诊学分会儿科学组制定的小儿危害病例评分法标准[7],PICS有10项生理指标,各生理指标评分值均相等,满分为100分,评分值与患儿病情呈显著负相关,评分值越低,患儿病情越严重。PRISM Ⅲ评分采用1996年建立并发表的PRISM Ⅲ表评估[8],此表由17个生理参数,26个参数范围构成,14项生理指标包括:收缩压、舒张压、心率、呼吸频率、瞳孔反应、总胆红素、血钾、血钙、血糖等,根据年龄不同,其有新生儿、婴儿、儿童及青少年四组不同衡量方法,但均以患者入院后24 h各项生理参数的最差值进行评分,每项参数最大值为10分,最小值为1分,总分为判定患儿病情程度标准,其分数与病情严重程度呈显著正相关,分数越高,病情越严重,所需治疗时间越长,死亡风险越高。
1.3 统计学处理 所有数据均在相同条件下测量,统一处理。数据分析采用SPSS 19.0软件包,组间性别分布行字2检验;计量资料采取(x±s)描述。采用Pearson相关性分析评价患儿、血清PLT、CRP及LDH指标与不同病原菌类型、PCIS评分和PRISM评分间的相关性。以P<0.05为差异有统计学意义。
2 结果
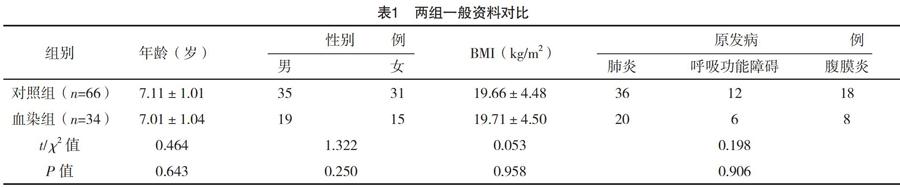
2.1 两组一般资料比较 两组年龄、性别、BMI及原发病情况比较,差异均无统计学意义(P>0.05),见表1。
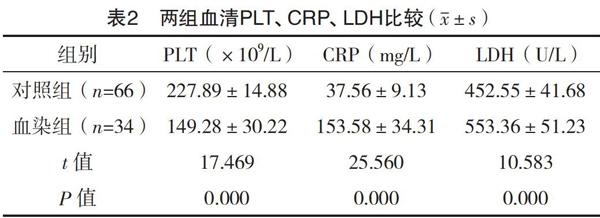
2.2 两组血清PLT、CRP及LDH比较 血染组血清PLT低于对照组(P<0.05),血清CRP、LDH水平均显著高于对照组(P<0.05),见表2。
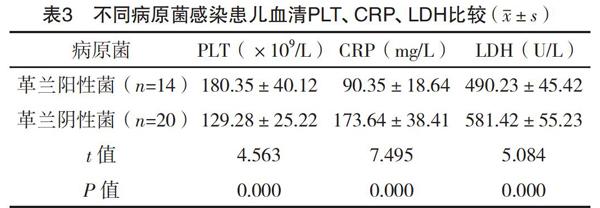
2.3 不同病原菌感染患儿血清PLT、CRP及LDH比较 革兰阴性菌患儿血清PLT低于革兰阳性菌患儿(P<0.05),血清CRP、LDH水平均显著高于革兰阳性菌患儿(P<0.05),见表3。
2.4 两组PCIS评分和PRISM Ⅲ评分比较 血染组PCIS评分显著低于对照组(P<0.05),PRISM Ⅲ评分显著高于对照组(P<0.05),见表4。
2.5 PLT、CRP、LDH与PCIS评分、PRISM Ⅲ评分及病原菌感染类型的相关性 Pearson相关性分析显示,脓毒症血流感染患儿血清PLT水平与PCIS评分呈显著正相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈显著负相关(P<0.05);血清CRP和LDH水平与PCIS评分均呈显著负相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈顯著正相关(P<0.05)。见表5。
3 討论
脓毒症血流感染是重大外科手术、严重感染、休克以及严重创伤等疾病的常见并发症,其致病原因多样[9]。小儿由于免疫系统尚未发育完全,抵抗力较差,此病所造成的全身性炎症反应综合症状发展迅速,对全身组织器官易造成损伤速度较快,此外,患儿体内凝血系统受炎性介质及细胞因子刺激,迅速使血液转变为高凝状态以应对炎性刺激,但高凝态血液往往会促进微血栓形成,进而加重炎症反应,使疾病加重。临床上由于抗感染药物的长期使用,部分细菌耐药性不断增强,致使抗菌类药物效果不断减弱,治愈此病较其他非血流感染脓毒症难度更大,恢复时间更长[10-12]。因此应及时检测患儿体内血液相关凝血功能指标,准确反映患儿客观状态,进而适时采取针对性治疗措施,达到挽救患儿生命的目的。
PLT是从骨髓成熟细胞的巨核细胞胞浆解脱落下来的小块胞质,在机体血管破损时,其通过凝血与止血作用,达到修补效果[13]。PLT修复破损血管的机制为其内还有与凝血有关的物质,在血管破损时,PLT能迅速变形,由静止相转变为机能相,增大表面黏度,进而促进其凝聚作用,凝聚成团表面在第Ⅲ因子的作用下,转变血浆内凝血酶原为凝血酶,凝血酶则能催化纤维蛋白原变成丝状纤维蛋白,最终达到与血细胞共同形成凝血块止血的目的[14-15]。此外,PLT能够释放抗纤溶因子,抑制纤溶系统的活动,提供营养以支持毛细血管内皮及促进血液循环。且有研究表明患儿外周血清中PLT的进行性下降提示病情危重,预后差[16]。本研究结果显示,血染组血清PLT低于对照组(P<0.05),且革兰阴性菌患儿血清PLT低于革兰阳性菌患儿。表明脓毒症血流感染患儿病情更为严重,且感染革兰阴性菌患儿病情最严重,凝血功能损伤最大,主要原因可能为PLT对血液中细菌内毒素极为敏感,血液中炎症因子的剧烈释放破坏了PLT正常结构域,同时内毒素的毒性作用抑制了造血细胞的活化血,从而影响了PLT生成,且革兰阴性菌所释放内毒素量更大[17]。郭先锋等[18]研究结论与本研究一致。CRP则是由肝细胞合成的急性蛋白,在机体微生物入侵或组织损伤等炎症时特异性分泌,是机体特异性免疫机制的一部分,在免疫系统中主要通过激活补体途径、增强白细胞吞噬作用、调节淋巴细胞或巨噬系统功能及与相关配体结合,激活补体和单核吞噬细胞系统,最终将载有配体的病理物质或病原体清除[19]。CRP产生及恢复速度均较快,一般48 h可达到分泌最大值,且炎症消退时则能快速恢复至正常水平,灵敏度较高,特异度较强,是反映机体炎症程度的精确指标[20]。本研究结果显示,血流感染革兰阴性菌患儿及革兰阳性菌患儿血清CRP水平均高于对照组(P<0.05),表明血染组患儿机体炎症反应强烈,且感染革兰阴性菌炎症反应程度大于革兰阳性菌,与文献[21]研究结论一致。此外,血流感染革兰阴性菌患儿及革兰阳性菌患儿LDH水平均高于对照组(P<0.05),LDH是一种含锌离子的金属蛋白,在机体无氧酵解及糖异生反应中扮演重要酶学作用,机体炎症增加时,组织细胞中酶活性增强,氧化还原反应加快,进而使LDH释放量增加,且有研究表明正常人体血液中LDH含量很低,而细菌、真菌及分枝杆菌感染时则会显著升高[22],因此,LDH分泌量的增加可在一定程度判断机体炎症反应程度。
本研究结果显示,脓毒症血流感染患儿血清PLT水平与PCIS评分呈显著正相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈显著负相关(P<0.05);血清CRP和LDH水平与PCIS评分均呈显著负相关(P<0.05),与PRISM Ⅲ评分及革兰阴性菌感染均呈显著正相关(P<0.05)。有研究表明PCIS可准确判断病情轻重、预测死亡风险,还可以作为危重评估标准,评估ICU工作效率,其可准确、客观评估危重症患儿病情的严重程度[23]。PRISM Ⅲ评分则是适用于小儿危重病例的一种评分方法[24-25]。以上两项评分结果表明血染组患儿死亡风险较高,患病程度更严重。相关性分析则表明血清PLT、CRP及LDH水平可准确反映患儿危险状况。原因为炎性反应加重导致PLT水平降低,CRP水平增加,LDH水平升高,机体造血功能显著下降,进而引发继发性纤溶系统亢进,且炎性增加导致患儿器官性损害,进而PCIS评分显著下降,PRISM Ⅲ评分显著升高。本研究所选样本量过少,具体机制还待进一步探明。
综上,血流感染脓毒症患儿血清CRP和LDH水平均明显升高,PLT水平显著下降,且与PCIS评分、PRISM Ⅲ评分及病原菌类型密切相关,建议临床密切监测患者血清PLT、CRP及LDH变化,以及时识别患儿病情变化并采取干预措施。
参考文献
[1]梁颖,卢一,刘玉磊,等.双溶血环金黄色葡萄球菌导致严重脓毒症一例[J].中华急诊医学杂志,2018,27(9):1046.
[2]杜虹,闫照虹,李璟,等.脓毒性心肌功能障碍[J].现代生物医学进展,2015,15(3):538-5412.
[3]黄伟.《第三版脓毒症与感染性休克定义国际共识》解读[J].中国实用内科杂志,2016,36(11):959-962.
[4]孙力超,张国强.促血管生成素(Ang)——一种新的脓毒症血清标志物[J].中华急诊医学杂志,2015,24(2):128-132.
[5]卢秀兰,张新萍,刘潇,等.国内外评价危重患儿病情严重程度评分体系的相关性研究[J].中国小儿急救医学,2015,22(11):767-770.
[6] Rhodes A,Evans L E,Alhazzani W,et al.Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock[J].Crit Care Med,2017,45(3):486-552.
[7]中华医学会急诊学分会儿科学组,中华医学会儿科学分会急诊学组、新生儿学组.新生儿危重病例评分法(草案)[J].中国实用儿科杂志,2001,16(11):694-695.
[8]张丽丹,黄慧敏,程玉才,等.4种小儿危重死亡评分对危重患儿死亡风险的预测价值[J].中华危重病急救医学,2018,30(1):51-56.
[9]杨辉,罗倩,陈君灏,等.血清PCT、CRP及内毒素在细菌性血流感染所致脓毒症患者中的早期诊断价值[J].现代生物医学进展,2017,17(2):4365-4368.
[10]王力軍,刘艳存,寿松涛,等.脓毒症患者弥散性血管内凝血抗凝治疗新进展[J/OL].中华危重症医学杂志(电子版),2018,11(3):206-209.
[11]盛博,牛素平,陈炜,等.革兰阴性菌血流感染脓毒症患者的病情严重程度与炎症因子水平的相关性研究[J].中国卫生检验杂志,2015,25(18):3123-3126.
[12]姜建渝,王玲.小儿脓毒症血流感染致各种并发症的诊治分析[J].中国小儿急救医学,2016,23(1):62-63.
[13]李蓉蔚,杨仁池.巨核细胞分化与血小板生成机制的研究进展[J].国际输血及血液学杂志,2019,42(1):30-35.
[14]杨域,张卫,程飚.不同激活剂对人富血小板血浆形成凝胶及释放活性物质影响的实验研究[J].中华烧伤杂志,2017,33(1):12-17.
[15]薛宏怡,鲍舟君,竺枫,等.轻症和重症发热伴血小板减少综合征的血常规和凝血功能差异研究[J].中华实验和临床病毒学杂志,2019,33(3):287-290.
[16]齐皓,茆翔,叶雷,等.外周血血小板计数在创伤性颅脑损伤预后判断中的研究[J/OL].中华神经创伤外科电子杂志,2019,5(3):146-149.
[17]修光辉,熊伟,尹云玉,等.HMGB1-RAGE/TLRs-NF-κB信号通路在骨髓间充质干细胞移植治疗内毒素致凝血功能障碍大鼠中的作用[J].中华危重病急救医学,2018,30(9):830.
[18]郭先锋,何柳芳,郭长根,等.脓毒症患儿凝血功能指标与新生儿危重评分的相关性[J].安徽医药,2015,19(10):1897-1900.
[19]李静,李恭鹏.血清C-反应蛋白及血沉对急性胰腺炎的诊断价值[J].中国卫生检验杂志,2019,29(7):892.
[20]蒋文,周玉玲,张颜彦.创伤性脓毒症患者白细胞介素-35的表达及其与降钙素原、T细胞和预后的关系[J].中华医院感染学杂志,2019,29(16):2045-2049.
[21]杨勇才,刘志苹.降钙素原与C-反应蛋白对严重脓毒症和脓毒性休克患者严重程度的评估价值[J].中国药物与临床,2017,17(11):1584-1587.
[22]崔晓光,古流芳,姚欢,等.以大量心包积液为首发表现的噬血细胞综合征治疗有效一例报告附文献复习[J].中华血液学杂志,2017,38(1):73-74.
[23]陆文峰.几种重症评分在儿科临床的应用前景[J].国际儿科学杂志,2015,42(1):94-97.
[24]奚悦玲,宁铂涛,王莹,等.Th1/Th2细胞因子对粒细胞缺乏和非粒细胞缺乏脓毒症患儿预后评估的意义[J].中华急诊医学杂志,2019,28(6):691-696.
[25]崔云,王斐,任玉倩,等.静脉-动脉型体外膜肺氧合治疗儿童难治脓毒性休克的临床疗效观察[J].中华急诊医学杂志,2019,28(6):697-701.
(收稿日期:2020-01-14) (本文编辑:程旭然)
