糖尿病足并发糖尿病性视网膜病变的预测指标分析
2020-05-29徐嘉宜张文朋
徐嘉宜,张文朋
(苏州大学附属第一医院眼科,江苏 苏州 215006)
糖尿病足(DF)是指糖尿病患者由于神经血管损伤使足部与踝关节等有感染、溃疡,可同时存在深部组织的破坏[1]。糖尿病性视网膜病变(DR)是糖尿病微血管病变中最常见的并发症之一,是糖尿病患者发生率最高的眼底并发症[2]。基于我国国情和糖尿病患者庞大的基数人群,针对糖尿病患者并发症及其相关性的研究,有助于糖尿病患者的临床预防和治疗[3]。DF和DR的发生发展对患者的生活质量均造成严重影响,研究二者的相关性及预测指标对临床上该类患者的预防有重要意义。因此,本文就本院内分泌科收治的3 615 例糖尿病患者进行回顾性分析,报道如下。
1 资料与方法
1.1 一般资料 选取2018年1月—2019年12月于本院内分泌科收住入院的3 615 例糖尿病患者作为研究对象,男2 107 例,女1 508 例;年龄11~93 岁,平均(55.9±15.6)岁。纳入标准:①符合1999年世界卫生组织(WHO)糖尿病诊断标准。②符合1999年WHO国际糖尿病足工作组(IWGDF)制定的DF诊断标准[4]。排除标准[5]:①既往发生角膜病变、玻璃体积血;非糖尿病病变引发的眼部病变;发生视神经疾病;葡萄膜炎及视网膜脉络膜炎;接受过全视网膜光凝或眼部手术者。②静脉曲张致下肢静脉性溃疡。③随访失败。
1.2 研究方法 对患者临床资料进行回顾性分析。糖尿病诊断标准采用2010年美国糖尿病协会标准:有糖尿病症状且随机血糖≥11.1 mmol/L,空腹血糖(FPG)≥7.0 mmol/L,口服葡萄糖耐量(OGTT)试验2 h血糖≥11.1 mmol/L。DR检査方法:采用免散瞳眼底数码照相机进行眼底照相。由两位经验丰富的眼科医生阅片筛查DR,当眼底相片不清或两位结论有争议时进一步行散瞳眼底镜检查或行眼底造影检查。DR诊断标准:使用2002年国际眼病学会DR分级标准:出现以下至少一种改变:视网膜微动脉瘤、视网膜内出血、静脉串珠样改变,新生血管形成、玻璃体积血或视网膜前出血。根据有无合并DF或DR分为4组:DF合并DR组13 例,DF不合并DR组60 例,DR不合并DF组334 例,不合并DF及DR组3 208 例,比较DF与DR的相关性。3 615例糖尿病患者中73 例合并DF,去除实验室指标不全者6 例,以67 例DF患者为研究对象,根据有无合并DR分为DR组12 例和NDR组55 例。
1.3 观察指标 比较DF和DR的相关性。统计糖尿病患者的身体质量指数(BMI)、空腹血糖(FBG)、糖化血红蛋白(HbA1c)、肌酐(Scr)、丙氨酸氨基转移酶(Alt)、天门冬氨酸氨基转移酶(Ast)、血清白蛋白(Alb)、甘油三酯(TG)、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、尿素(UREA)、尿酸(UA)等指标,评价其预测DF发生DR的可能性。
1.4 统计学分析方法 应用SPSS 23.0软件进行统计分析。计数资料以%表示,采用χ2检验。计量资料以平均值±标准差或中位数(四分位数间距)表示,符合正态分布的两组连续变量比较应用独立样本t检验,不符合正态分布应用Mann-Whitney U检验。单因素逻辑分析二者的相关性。DF患DR的预测指标分析应用二分类Logistic回归分析。P<0.05表示差异具有统计学意义。
2 结果
3 615 例糖尿病患者中DR患者347 例,其中DF人数为13 例;NDR患者3 268 例,其中DF人数为60 例。DF与DR的OR值为2.08 (95%CI:1.13~3.83,P=0.0186<0.05),组间差异具有统计学意义。
对DF患者中DR与NDR两组患者的一般资料及实验室指标进行比较,年龄、BMI、Scr、FBG、HbA1c、Scr、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C、UREA、UA均为自变量,结果显示,两组患者在年龄、BMI、Scr、UA差异具有统计学意义(P<0.05)。而两组患者的FBG、HbA1c、Scr、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C、UREA比较差异无统计学意义,详见表1。
表1 DR组和NDR组的一般资料及实验室资料比较(±s)

表1 DR组和NDR组的一般资料及实验室资料比较(±s)
组别 总(n=67) DR组(n=12) NDR组(n=55) P年龄(岁) 62.78±12.91 56.04±15.41 64.25±11.79 0.046 FBG(mmol/L) 7.19±3.37 7.78±3.20 7.06±3.40 0.087 HbA1c(%) 9.43±2.50 10.08±2.65 9.29±2.44 0.325 BMI(kg/m2) 23.36±3.92 22.14±4.23 23.63±3.79 0.049 Scr(μmol/L) 77.68±39.75 79.49±58.05 77.29±34.47 0.048 Alt(U/L) 21.40±19.97 23.64±26.48 20.91±18.21 0.330 Ast(U/L) 20.81±14.64 21.43±19.09 20.68±13.47 0.579 Alb(g/L) 37.35±5.78 36.37±4.33 37.57±6.03 0.521 TG(mmol/L) 1.43±0.81 1.23±0.75 1.47±0.82 0.367 TC(mmol/L) 4.07±0.93 3.88±1.07 4.11±0.90 0.288 HDL-C(mmol/L) 0.95±0.29 0.87±0.16 0.97±0.30 0.213 LDL-C(mmol/L) 2.42±0.81 2.34±0.99 2.43±0.76 0.197 UREA(mmol/L) 6.84±3.11 6.92±3.68 6.82±2.97 0.257 UA(μmol/L) 319.16±110.84 337.73±173.08 315.11±91.31 0.001
应用Logistic回归分析DF的危险因素,以DR为因变量,年龄、FBG、BMI、HbA1c、Scr、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C、UREA、UA为分类变量,进行Logistic回归分析,使用向后逐步回归法。其中FBG、BMI、UA 3项指标的OR值均>1,P均<0.05,因此高FBG、低BMI、高UA是DF发生DR的危险因素,而年龄、HbA1c、Scr、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C、UREA等指标在两组间OR的范围均包含1,且P>0.05,故上述指标在组间差异并无统计学意义,见表2。
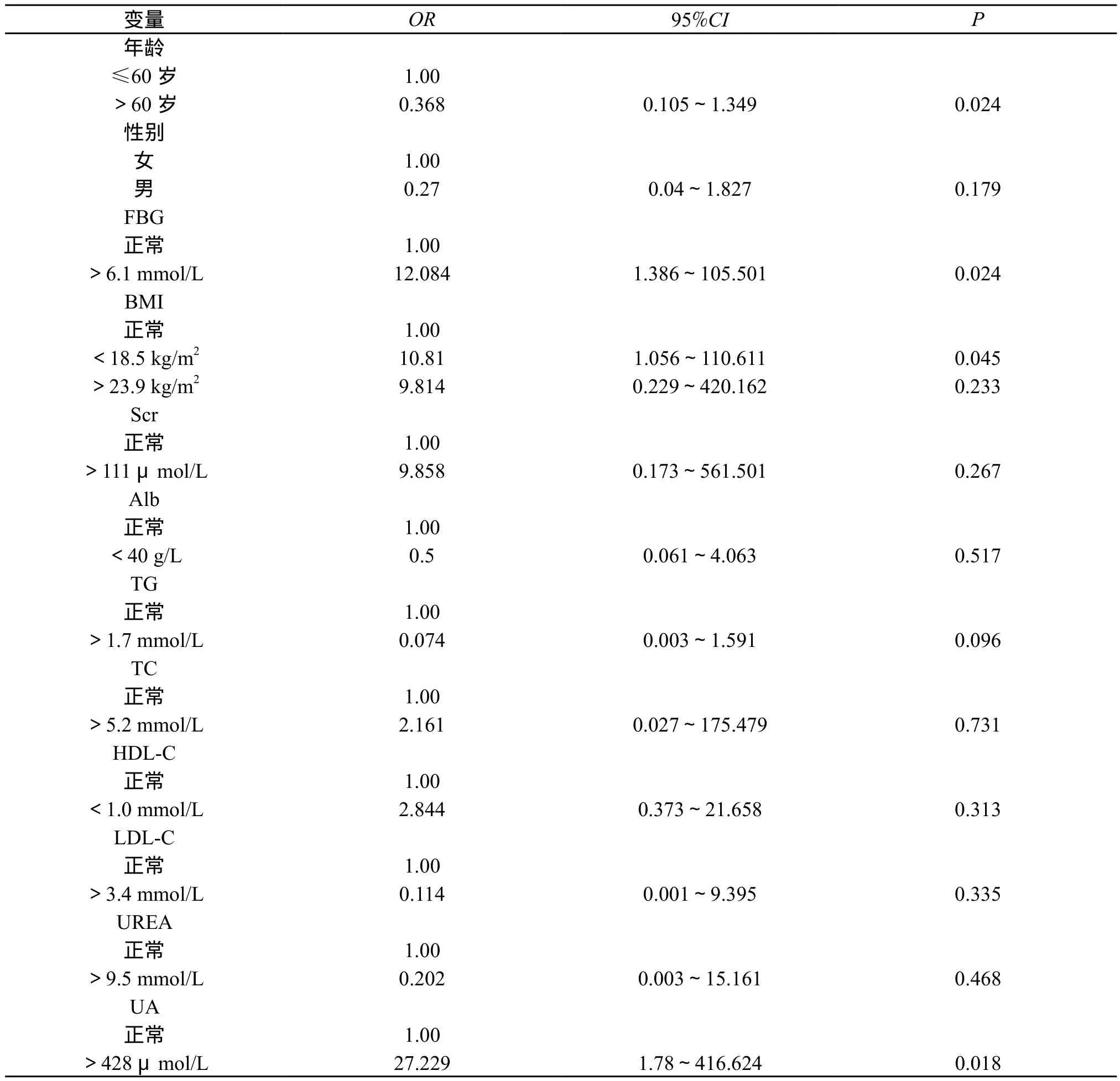
表2 DF危险因素的Logistic回归分析
3 讨论
DF是糖尿病患者出现的一个严重的并发症,一旦出现就意味着患者将经受长期的护理,许多患者到了终末期都将面临截肢的风险,并且此病病程给患者带来了极大的痛苦,严重时不能入睡,只能靠止痛药暂时缓解,DF的预后较差且治疗费用较高[5]。DF的病理生理确切机制仍未被证实,有研究发现DF的发生基于糖尿病神经病变(DN)及血管病变,血液循环流动受阻,有效循环率下降,引起肢体末端缺血,可能造成患肢溃烂与感染;有研究认为外周神经病变存在于超过半数的DF患者中[6],造成患者足部感觉迟钝,感觉障碍,患足接受外界刺激时,感知能力下降或缺失,对于伤害的应激能力下降,增加了患者受伤的风险。DR在糖尿病患者的发生率居高不下,并且有进一步发展的趋势,T2DM患者中有39%~70%的患者出现了DR这一并发症,并且DR病人的病情较为严重,其中8%的患者丧失了视力[7],与此同时DF合并DR亦增加了DF致残率[8],有研究发现DF造成的糖尿病患者的病死率随着DF的严重性而激增,DF的预防、早发现、早治疗显得尤为重要[9]。DR与DN都是常见的糖尿病微血管病变并发症,血管病变与神经病变均作为发病机制参与了疾病的发生和发展[10],基于上述讨论,我们相信,DR和DF可能有着潜在的病理生理联系。也有研究发现视网膜神经血管的病变在DR的起病中尤为重要,在糖尿病发病初期即可出现神经元的凋亡、神经胶质细胞的改变、炎性递质的释放及谷氨酸盐的正常代谢受损[11]。DF与DR虽然都是血管病变,但是它们的差别也是显而易见的,DF更多累及大血管,而DR为微血管病变。但是糖尿病微血管病变与大血管病变有一部分发病机制是相同的,如高血糖介导的氧化应激反应、糖基化终末产物以及慢性炎性反应等多种机制[12]。已有文章研究DR与大血管疾病相关性时发现,两者存在密切的关联性。心血管事件发生风险随着DR进展而变得越严重[13]。上述研究表明,糖尿病大血管和微血管并发症间可能存在病理生理机制上的相关性。本研究结果显示,DF与DR之间存在相关性。因此,我们推断DR与DF的发生和发展是相互影响的。为了进一步指导临床,及时预测及发现DR的发生发展,我们分析了DF患者的年龄、FBG、HbA1c、Scr、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C、UREA、UA等指标,结果发现,在DR组和NDR组中,患者的HbA1c、Alt、Ast、Alb、TG、TC、HDL-C、LDL-C差异并无统计学意义,年龄、BMI、Scr、UA差异具有统计学意义,回归分析中,本研究发现BMI、FBG以及UA是DF合并DR的危险因素,因此,我们预测DF患者中BMI偏低、FBG偏高、UA偏高者更易发生DR。
本研究表明,DR与DF的发生具有相关性,BMI、FBG、UA可能是预测DF发生DR的敏感指标。但以上结论仍需要进一步的相关研究来证实。本研究的不足之处是横断面回顾性研究,进行了二元逻辑回归分析,未去除混杂因子的影响,有待在以后的研究中综合多中心、大样本、前瞻性研究进一步验证。文章涉及的病例数较少,虽然年龄、Scr在组间差异具有统计学意义,但在二分类逻辑回归中未被证实,我们需要更多的相关临床证据来证实,并进行下一步的研究。但本研究初步发现,DR与DF具有较强的相关性,二者有相似且关联的发病机制。虽然病理生理关联性尚不可知,但DR与DF的发生发展在一定意义上起着相互预示的作用,对于DF患者可通过BMI、FBG、UA等指标的检测,提示有无DR发生的风险,对于这些指标有异常的患者,更应多关注其眼部检查,以早期发现视网膜病变,及时对症处理。
