后路经皮内固定联合前路病灶清除植骨融合术治疗胸腰椎结核
2020-04-26房佐忠陈晟民周若舟
房佐忠,陈晟民,童 杰,周若舟,陈 斌
湖南省郴州市第一人民医院脊柱外科,郴州 423000
脊柱结核的常见术式有前路、后路、前后路联合等[1]。如何选择安全有效且创伤更小的术式已成为脊柱结核手术治疗的研究热点。经皮椎弓根螺钉内固定术是治疗脊柱外伤的重要术式,后路经皮置钉技术目前已成为复位、固定脊柱的成熟微创技术,并广泛应用于胸腰椎骨折的治疗[2]。本院2016年8月起将后路经皮内固定技术应用于脊柱结核的治疗,通过后路的有效固定联合前路病灶清除,发挥该技术优势,获得了满意的临床疗效,现报告如下。
1 资料与方法
1.1 临床资料
回 顾 性 分 析2014 年9 月—2017 年1 月 经X 线、CT、MRI 等影像学检查,病灶活检和/或脓液细菌学检查确诊为脊柱结核的40 例患者资料,其中男28 例、女12 例;年龄15 ~ 75(48.2±12.6)岁。15 例患者接受后路经皮内固定联合前路病灶清除植骨融合术治疗(A 组),25 例接受传统后路椎弓根螺钉内固定联合前路病灶清除植骨融合术治疗(B组)。A组男10例、女5例;年龄29 ~ 75(45.7±11.3)岁;病变节段T11,125例,L1~510例;单椎体受累2例,双椎体受累11例,3个椎体受累2例。B组男18例、女7例;年龄15 ~ 68(51.2±13.8)岁;病变节段T11,127例,L1~518 例;单椎体受累3例,双椎体受累17 例,3 个椎体受累5 例。2 组在年龄、性别、病变椎体节段数、病变主要侵犯节段及主要病变部位累及节段上差异无统计学意义(P > 0.05),具有可比性。
1.2 术前准备
所有患者入院后完善术前常规实验室检查及红细胞沉降率(ESR)、C 反应蛋白(CPR)、结核抗体等检查,完善病变节段X 线、CT、MRI 检查。记录患者基本信息、疼痛视觉模拟量表(VAS)评分[3]、Oswestry 功能障碍指数(ODI)[4]及美国脊髓损伤协会(ASIA)分级[5]。
患者入院后卧床制动,术前常规予以四联抗结核药物(异烟肼、利福平、乙胺丁醇、链霉素/吡嗪酰胺)治疗2 ~ 4周,加用护肝药物,监测肝功能。治疗患者基础疾病,调控至无手术绝对禁忌证并可耐受手术,待患者一般情况稳定,结核中毒症状减轻,ESR 复查结果稳定(无上升趋势)且< 40 mm/h 后行手术。合并脊髓神经压迫症状患者入院后予四联抗结核药物治疗,根据神经功能障碍进展情况决定是否尽早或急诊手术。
1.3 手术方法
1.3.1 后路经皮内固定联合前路病灶清除植骨融合术
患者气管插管全身麻醉后取俯卧位,用C 形臂X 线机正侧位透视确定患椎上下相邻1 ~ 2 个正常椎体双侧椎弓根进钉点,依次取棘突两侧旁开约1.5 cm 小切口,在C 形臂X 线机透视下将穿刺导针经椎弓根穿入椎体中央,沿导针双侧椎弓根钻孔、测深后置入椎弓根螺钉。取适宜长度连接棒,预弯后安放于两侧椎弓根螺钉U 形槽内,撑开后锁紧内锁螺帽,不做后方植骨。生理盐水冲洗后,关闭后路切口。
患者改为右侧卧位,从左侧进入,切口长8 ~ 10 cm,胸椎段病变患者经后外侧切口或外侧胸腹联合切口、胸膜外腹膜后入路,腰段病变患者采用肾切口或低位肾切口。显露患椎,胸段病变视情况剪断肋骨远端,剥离肋骨头,取出肋骨,结扎肋间血管,注意保护胸/腹膜,减压范围取决于病变破坏的严重程度,原则上需彻底清除脓肿、死骨、病变的椎间盘等,病灶累及椎管者行椎管减压。通常情况下减压范围包括1 个病变的椎间盘及相邻椎体上下部分被破坏的椎骨,严重者需清除整个患椎和上下椎间盘以及相邻椎体上下部分被破坏的椎骨,一直清除到上下椎体的亚健康骨有少量渗血为止,再行肋骨条、自体髂骨或钛网植骨。自体骨的来源取决于病变的节段和患者肋骨的长度,本研究早期(2015 年之前)一般在胸腰段先取1 ~ 2 根肋骨条,中下腰椎取髂骨块,根据减压范围修剪成合适长度(通常肋骨条3 ~ 4 段,髂骨块2 ~ 3 块),嵌入到病灶清除后的上下椎骨间;后期(2015 年及之后)多采用钛网植骨,根据病变节段将获取的自体骨(肋骨条或髂骨)剪碎与链霉素粉末混合后植入合适长度的钛网,再将钛网嵌入到病灶清除后的上下椎骨间。将2 g 链霉素和0.3 g 异烟肼置于病灶区,放置引流管,关闭侧前路切口。
1.3.2 传统后路椎弓根螺钉内固定联合前路病灶清除植骨融合术
患者经气管插管全身麻醉后取俯卧位,常规消毒铺巾,沿腰椎后正中做纵切口,长12 ~ 18 cm,依次显露患椎及上下相邻1 ~ 2 个正常椎体,置入6 ~ 8枚椎弓根螺钉,撑开固定,不做后方植骨。生理盐水冲洗,视情况置入引流管,关闭后路切口。前路手术方式同上。
1.4 术后处理
术后1 ~ 3 d 每日引流量< 50 mL时拔除引流管。术后予以标准抗结核治疗方案(3 个月异烟肼、利福平、乙胺丁醇、吡嗪酰胺/9 个月异烟肼、利福平、乙胺丁醇)治疗≥1 年。术后1 ~ 2 周佩戴外固定支具下床活动,支具固定3 个月。术后3 个月、6 个月、1 年复查X 线片,1 年后每年复查1 次X 线片,或视情况定期复查。定期复查ESR 至正常,定期复查肝肾功能至停用抗结核药物且肝肾功能正常。
1.5 观察指标及统计学处理
记录2 组手术时间、出血量、术后引流量,观察手术前后ESR、VAS 评分、ASIA 分级、ODI、后凸Cobb 角以及术后并发症情况和植骨融合情况[6]。末次随访Cobb 角丢失=末次随访Cobb 角-术后3 d Cobb 角;Cobb 角矫正率(%)=(术前Cobb 角-术后3 d Cobb 角)/术前Cobb 角×100%。采用SPSS 16.0软件对数据进行统计学分析,计量资料以x±s 表示,组间比较采用独立样本t 检验;以P < 0.05 为差异有统计学意义。
2 结 果
所有手术顺利完成,所有患者随访12 ~ 30(15.3±3.2)个月。2组患者术前ESR分别为(34.5±6.6)mm/h、(33.6±5.5)mm/h,差异无统计学意义(P > 0.05)。术后由于手术应激等因素影响,ESR 浮动较大;随着患者结核中毒症状及局部症状均好转,除2 例伤口感染患者术后ESR 仍较高外,其余病例术后1 个月内ESR 均下降,并于术后3 ~ 6 个月复查时接近正常。
2 组手术时间差异无统计学意义(P > 0.05,表1)。A组出血量及术后引流量明显小于B组,差异有统计学意义(P < 0.05,表1)。2组术后3 d及末次随访时Cobb角差异无统计学意义(P > 0.05,表2);末次随访Cobb 角丢失角度及矫正率差异无统计学意义(P > 0.05,表2)。2组术后VAS评分较术前改善,差异有统计学意义(P < 0.05);2 组术后3 个月至1年ODI较术前改善,差异有统计学意义(P < 0.05,表3);A组术后早期(术后2周及术后3个月)VAS评分和ODI优于B组,差异均有统计学意义(P < 0.05,表3)。根据ASIA分级,共有6例患者术前合并脊髓功 能 障碍,A 组D 级2 例,B 组D 级3 例、C 级1 例,除B组1例D级患者术后无明显改善,其余5例术后均恢复至E级。典型病例影像学资料见图1,2。

表1 2组患者手术时间、出血量及术后引流量Tab. 1 Operation time,blood loss and postoperative drainage volume in 2 groups

表2 2组患者后凸Cobb 角矫正比较Tab. 2 Correction of kyphosis Cobb’s angle in 2 groups
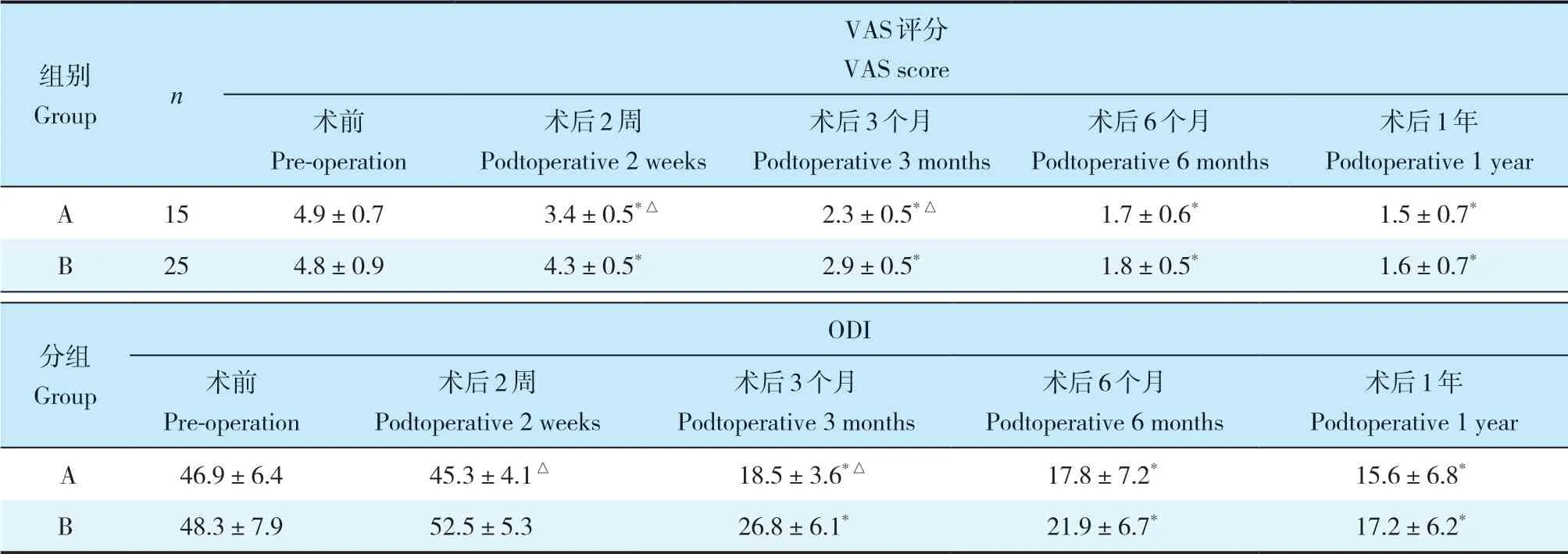
表3 2组VAS 评分和ODI比较Tab. 3 Comparison of VAS score and ODI of 2 groups
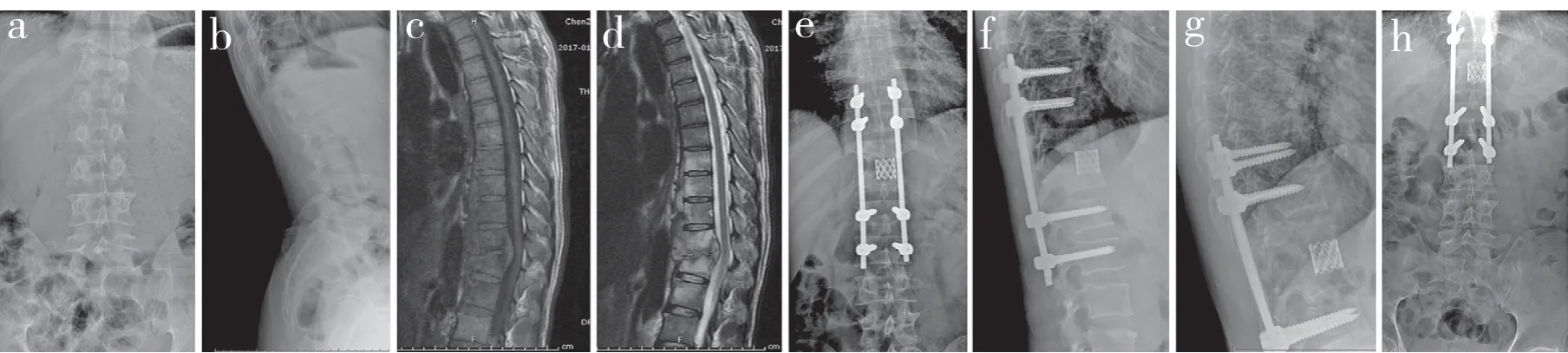
图1 A 组典型病例影像学资料Fig. 1 Imaging data of a typical case in group A

图2 B组典型病例影像学资料Fig. 2 Imaging data of a typical case in group B
2 组各有1 例术后出现伤口感染(均为前路切口处),予换药治疗1 ~ 2 周伤口愈合出院。末次随访影像资料显示所有患者均获得骨性融合。B 组1例于术后2年随访发现内固定松动,植骨融合良好,行内固定取出术。
3 讨 论
近年来,由于结核耐药菌种的增多、人口流动增加等原因,结核病发生率有所增高[7]。目前在抗结核药物治疗基础上施行外科干预治疗脊柱结核的疗效已获得越来越多同行的认可[8]。脊柱结核手术治疗的目的是清除病灶,重建脊柱的稳定性,恢复脊柱的生理曲度,解除脊髓及神经根的压迫[9-11]。传统外科治疗以单纯脓肿引流冲洗、病灶清除为主[12]。随着对脊柱稳定性认识的加深,人们发现在病灶清除的基础上加用植骨融合和内固定可使疗效得到显著提高[13]。目前病灶清除、神经减压、支撑植骨融合、内固定术已成为治疗脊柱结核的标准术式[14]。
不同入路术式各有其优缺点。单纯前路仅通过一个切口进行病灶清除及内固定,手术创伤较小,可在一定程度上矫正脊柱畸形,在手术时间上较其他术式有一定的优势;但经前路植骨及内固定时,若椎体骨质缺损大于椎体高度一半,患椎将无法置钉,只能延长固定节段,而多节段固定又将导致牢靠性下降[9,15]。因此,有学者认为,在畸形矫正及维持上,后路椎弓根螺钉内固定优于前路手术[13]。后路病灶清除植骨融合内固定在一个切口下实现病灶清除、神经减压、植骨融合内固定操作,具有较强的三维矫形及维持脊柱稳定性的能力,有利于植骨融合、维持脊柱长期稳定[16-17]。但结核病灶多位于前中柱,后路手术可能会破坏脊柱后柱结构,增加脊髓结核感染风险;此外,后路术野较小,可能影响病灶清除,且增加重要血管、神经损伤风险。
传统前后路联合术式存在手术时间长、创伤大、出血量多、手术复杂、风险高等问题[18]。有学者认为,应尽量避免在病灶内施行内固定,前路术式为病灶内固定,而后路术式为病灶外固定,避免内固定物直接暴露于病灶[19]。本研究组将后路经皮内固定技术运用于脊柱结核后路固定中,通过后路的有效固定联合前路病灶清除,发挥经皮置钉技术的特点,将微创固定技术引入传统前后路联合术式中治疗脊柱结核。本研究结果表明,A组患者术后早期VAS评分及ODI均优于B组。总结分析,后路经皮内固定联合前路病灶清除植骨融合术具有以下优势。①椎弓根螺钉内固定矫形能力强,可有效维持脊柱稳定性,减少脊柱失稳、结核复发或融合失败的风险。②经皮微创椎弓根螺钉置入技术可减少组织剥离,保护脊柱后柱结构,实现后路微创化操作。③后路内固定后再联合前路手术,只需要清除病灶不需要前路辅助内固定,前路手术的显露范围缩小,减少了前路固定的相关操作,如上下邻近椎间盘和节段血管的处理等,且能在直视下保证病灶清除彻底。
由于本研究中A 组患者未行后路减压治疗,为保证研究的科学性及可比性,B 组均选择未行后路减压病例,故缺乏前后路联合术式后路减压与否对疗效影响的对比。此外,本研究随访病例较少、随访时间较短,如能进行多中心、大样本及长期随访,并结合其他手术入路或手术方式综合对比,将能更为客观、科学地总结分析该术式的优势及适用性。
选择合适的手术入路及手术方式是治疗脊柱结核并减少复发的重要途径[20-21]。后路经皮内固定联合前路病灶清除植骨融合术治疗胸腰段脊柱结核具有出血少、创伤小等优势,在术后早期功能恢复及疼痛改善方面有明显优势,是一种安全、有效的治疗胸腰椎结核的微创术式。
