老年糖尿病患者饮食对骨质疏松症发生的影响
2020-04-01赵明月高永红
赵明月 高永红
作者单位:100076 北京航天总医院
骨质疏松症(Osteoporosis,OP)是一种与多因素相关的以骨量低下、骨微结构损坏、骨脆性增加,最终易发生骨折为特征的全身性骨病[1,2]。随着年龄增长,OP 患病风险增加,也是导致老年人致残率和死亡率升高的主要原因之一。糖尿病(Diabetes mellitus,DM)是最常见的老年性疾病之一,随着对糖尿病并发症研究的深入,糖尿病引起的骨质疏松症日益引起人们重视。OP 的发生与年龄、性别、营养、饮食习惯、体质指数、遗传因素、免疫因素等多种因素相关,而其中营养和饮食习惯是最容易控制从而达到防治效果的因素。控制饮食是DM 自然病程任何阶段预防和控制必不可少的措施,糖尿病饮食标准化治疗方案已在临床广泛推广。DM 饮食标准化治疗方案是否应根据OP 等并发症进行调整尚无定论,因此本研究选择我院2015年4月~2018年4月收治的240 例老年糖尿病患者为研究对象,探讨老年2 型糖尿病患者饮食对骨质疏松症发生的影响,现报道如下。
1 材料与方法
1.1 一般资料选取我院2015年4月~2018年4月收治的240 例老年2 型糖尿病患者作为研究对象,纳入标准:年龄>60 岁;根据1999年WHO 糖尿病诊断标准确诊为2 型糖尿病;肝肾功能指标均正常;无糖尿病酮症酸中毒等严重并发症;排除类风湿性疾病、甲状旁腺疾病等继发性骨质疏松者。骨质疏松症参照WHO 推荐的诊断标准,基于DXA 测量结果:骨密度值(Bone mineral density,BMD)等于或超过同性别、同种族健康成人的骨峰值2.5 个标准差为骨质疏松;同时伴有一处或多处脆性骨折为严重骨质疏松。将240 例患者随机分为标准组和创新组,各120 例。研究对象均已了解研究事宜,同意公开一般资料用作研究。本研究项目通过我院科学委员会与科室考核,核发正式文件,研究全程接受监督检查。
1.2 方法标准组患者接受标准化的糖尿病饮食管理模式,护理人员根据患者一般情况(标准体重和工作性质)计算每日总热量,按比例分配碳水化合物、脂肪、蛋白质等。创新组患者除上述饮食管理外,仍需考虑钙、磷、维生素D 等摄入量,接受调整钙磷比例均衡的糖尿病饮食管理模式,应用钙磷比例(1∶1)进行日常饮食管理。两组患者接受饮食管理期间均需要严禁烟酒,同时避免摄入过量的咖啡因饮料(茶、咖啡),每天进行适量的户外运动约30min。
1.3 观察指标①对两组患者进行1年的追踪随访,记录两组患者饮食干预后骨质疏松症的发生率。②比较两组患者体质指数、空腹血糖、糖化血红蛋白、血钙和血磷浓度变化,应用全自动血液分析仪进行检测;③应用双光能X 射线法测定骨密度水平。
1.4 统计学方法数据采用SPSS 19.0 统计学软件分析处理,计量资料采用均数±标准差表示,组间比较采用t检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者基线资料比较两组患者性别、年龄、病程、糖化血红蛋白(HbA1c)、骨密度基线值比较差异无统计学意义(P>0.05),具有可比性,见表1。
2.2 两组患者糖尿病性骨质疏松症发生率比较创新组患者19 例发生骨质疏松症,发生率为15.83%,低于标准组的59.17%(71 例),两组间差异具有统计学意义(χ2=9.6729,P<0.05)。
2.3 两组患者不同饮食模式干预前后各项指标比较经过不同饮食管理干预后,接受调整钙磷比例均衡糖尿病饮食患者的血钙、血磷及骨密度值均与干预前差异有统计学意义(P<0.05),且均高于标准糖尿病饮食组(P<0.05),而标准组患者干预前后血钙、血磷及骨密度值差异无统计学意义(P>0.05);血糖管理水平两组患者比较差异无统计学意义(P>0.05),见表2。
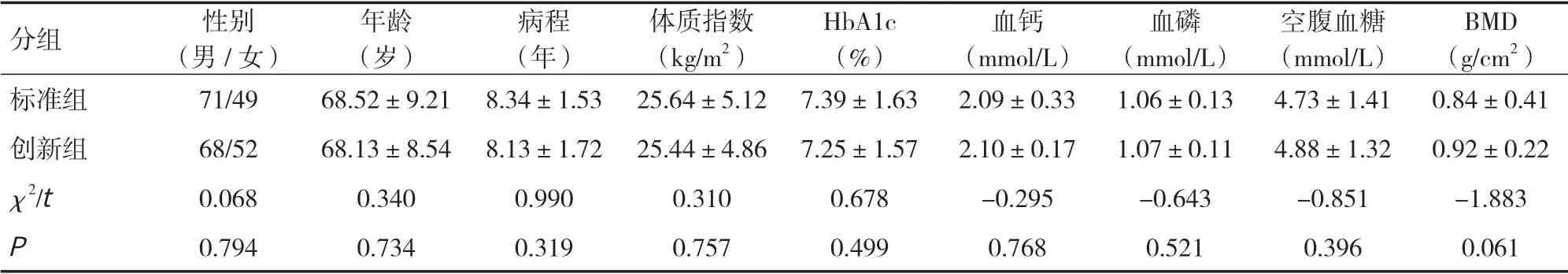
表1 两组患者基线资料比较
表2 两组患者不同饮食模式干预前后各项指标比较(±s)

表2 两组患者不同饮食模式干预前后各项指标比较(±s)
注:与干预前比较,#P<0.05;与标准组干预后比较,*P<0.05
分组 血钙(mmol/L) 血磷(mmol/L) BMD(g/cm2) 空腹血糖(mmol/L) HbA1c(%)干预前 干预后 干预前 干预后 干预前 干预后 干预前 干预后 干预前 干预后标准组 2.09±0.33 2.13±0.14 1.06±0.13 1.07±0.09 0.84±0.41 0.90±0.16 4.73±1.41 4.82±1.33 7.39±1.63 7.27±1.48创新组 2.10±0.17 2.41±0.16*# 1.07±0.11 1.18±0.05*# 0.92±0.22 1.28±0.18*# 4.88±1.32 4.63±1.14 7.25±1.57 7.28±1.23
3 讨论
糖尿病发病率逐年上升,各种急慢性并发症已经严重危害了患者的健康,而OP 是其中较常见的并发症之一,据统计1 型DM 患者的OP 发病率达48%~72%,2 型DM 患 者 的OP 发 病 率 达20% ~60%[3]。自从1948年Albright 首次提出DM 可 致骨改变以来,越来越多的学者开始研究DM 骨改变及其机制。目前研究表明,DM 导致OP 的形成机制主要包括以下几方面:①高血糖能够增强成骨细胞的生物矿化作用,增加RANKL、骨涎蛋白以及转录受体表达,降低矿物质量[4];而高血糖的渗性利尿作用导致尿钙、磷、镁丢失增多,继发性引起甲状旁腺功能亢进,使甲状旁腺激素分泌增多,激活破骨细胞,从而使骨钙动员,骨质脱钙,骨密度下降[5];②胰岛素缺乏可导致成骨细胞作用障碍和骨转换下降,骨基质含量减少,并且成骨细胞合成骨钙素(BGP)减少,骨形成减少,骨吸收增加;③胰岛素样生长因子-1(IGF-1)缺乏影响骨原细胞DNA 合成,影响成骨细胞的分化功能,减少骨胶原的形成和降低成骨细胞的活性,最终导致骨量形成减少;④DM能降低骨钙素水平[6],而骨钙素是骨组织细胞外基质中最丰富的非胶原蛋白,从而导致骨的矿化作用减弱。此外,骨钙素也可通过促进胰岛β 细胞增殖和分泌胰岛素,增强胰岛素敏感性而调节能量代谢[7];⑤DM能降低性激素水平,雌激素能抑制骨吸收,雌激素缺乏时骨吸收增强,可导致骨丢失。从以上各种机制中可以看出,糖尿病性骨质疏松主要特征是骨量的丢失,而骨量的形成除受先天遗传因素影响外,后天环境因素中的营养因素也占有重要地位。
近年来糖尿病饮食标准化治疗方案在临床广泛推广,但在制定饮食标准化治疗方案时,并未考虑到对OP 的影响。人体骨骼主要由钙和磷元素组成,若食物中钙磷比例不平衡,就会互相影响其吸收,最终影响骨骼生长发育。采取营养治疗措施的目的在于通过膳食途径达到防治骨质疏松症的目的。标准的糖尿病饮食中磷含量更加丰富,而血磷过高会抑制肠道钙的吸收,因此将钙磷摄入比控制在1∶1 范围内较为合适,在本研究中,创新组通过增加饮食中钙的摄入(每天至少300ml 奶制品,15~30min 的日照)维持钙磷比例达到1∶1。两组患者在不同饮食模式管理前血钙、血磷、骨密度水平等均无明显差异,而经过1年的饮食管理后,发现应用标准化糖尿病饮食管理方案患者的糖尿病性骨质疏松症发生率较高,患者整体骨密度水平较低,而应用钙磷比例均衡糖尿病饮食管理方案患者的血钙及骨密度值均较前有明显升高,可大幅降低老年糖尿病性骨质疏松症发生风险。
综上所述,老年2 型糖尿病患者的饮食管理与骨质疏松症关系密切,应用调整钙磷比例均衡的糖尿病饮食模式,可有效降低糖尿病性骨质疏松症的发生风险,便于提升老年糖尿病患者整体健康水平,但是调整钙磷比例均衡的饮食不易操作,具体的推广仍较难实行,有待于今后进一步研究探讨。
