坏死型视网膜母细胞瘤伴眼眶蜂窝织炎的MRI 表现
2020-03-14尹秋凤陈淑贤夏正荣慧桂汪登斌李玉华
尹秋凤 陈淑贤 冯 赟 夏正荣 郑 慧桂 婷 刘 明 汪登斌 李玉华
视网膜母细胞瘤(retinoblastoma)是最常见的儿童眼内恶性肿瘤,其发病率为1/(15000 ~20000),95%发病年龄<5 岁[1-2]。坏死型视网膜母细胞瘤合并眼眶蜂窝织炎(necrotic intraocular retinoblastoma associated with orbital cellulitis)发病率低,仅占视网膜母细胞患者的4.8%~5.4%[3],其在临床及影像表现与典型的视网膜母细胞瘤不同,易对该疾病误诊,目前国内尚未见文献报道,在国外文献报道仅有数篇。本文回顾性分析本院经病理证实的14 例视网膜母细胞瘤伴眼眶蜂窝织炎的MRI 表现,结合国外相关文献,旨在提高对本病的认识。
方 法
收集本院2015-2019 年539 例视网膜母细胞瘤患者影像资料,筛选其中经病理证实的14 例视网膜母细胞瘤伴眶内、眶周蜂窝织炎的MRI 资料进行分析。其中双眼视网母细胞瘤患者3 例(均单眼出现眼眶蜂窝织炎),单眼发病患者11 例,发病年龄2 ~60个月,平均发病年龄22.8 个月。临床均表现为白瞳症伴眼睛发红或眼睑肿胀。
所有患者均在我院行眼眶MRI 扫描,采用Ingenia 3.0T 磁共振扫描仪,应用标准头部线圈。扫描参数包括,横断位T1WI(TR/TE,450ms/8ms;层厚3mm,层间距0.3mm)及T2WI FS(TR/TE,3000ms/80ms;层厚3mm,层间距0.3mm),DWI(TR/TE,1382ms/67ms;b=0、1000s/mm2,层厚5mm,间距-3mm)。增强扫描采用T1WI 增强压脂(e-THRIVE)序列(TR/TE,5.4ms/2.4ms;FOV149mm×178mm×40mm, 层 厚0.8mm,间距0mm),并三维重建斜矢状位图像。对比剂均使用Gd-DTPA,剂量0.1mmol/kg,此外,所有视网膜母细胞患者行眼眶MRI 扫描后,均行头颅横断位增强序列扫描。对不能配合检查的患儿,给予5%水合氯醛溶液(0.5mg/kg)诱导其入睡。所有患者均给予地塞米松2mg 抗炎治疗2 ~3 天后,再行眼球摘除手术。
结 果
1.发病率
坏死型视网膜母细胞瘤伴眼眶蜂窝织炎,在我院就诊视网膜母细胞瘤中,发病率为2.6%(14/539)。
2.眼球MRI 特征 (图1,2)
14 例患眼中,眼球增大11 例(78.6%),青光眼5 例(36.4%),白内障10 例(71.4%),晶状体剥落10 例(71.4%),其中白内障伴晶状体剥落8 眼(57.1%)。
所有眼内病灶的平均最大长径为(19.75±3.69)mm,其中2 例累及前房。
14 例患眼中,所有眼内肿瘤灶T1WI 表现为等信号为主伴斑片高信号12 例、等信号2 例,T2WI均表现为混杂低信号为主;T1WI 增强后肿瘤灶无强化11 例、少许条索状强化3 例;病灶灶DWI 表现为高信号或部分高信号8 例、条索状混杂高信号3 例、低信号3 例,平均ADC 值为(0.974±0.263)×10-3mm2/s。我院206 例经典型视网膜母细胞瘤ADC 值测量平均值为(0.661±0.187)×10-3mm2/s。肿瘤坏死型与经典型视网膜母细胞瘤的ADC 值有明显统计学差异(P<0.01),肿瘤坏死型视网膜母细胞瘤ADC 值明显高于经典型。
眶内其他表现:所有病例均表现眼环明显均匀增厚、强化;视乳头向后突出呈双轨征5 例(35.7%);视神经增粗2 例,1 例伴视神经鞘膜强化;视神经周围鞘膜明显强化不伴视神经增粗者12 例,其中呈双轨状强化10 例;所有患眼均出现眶周斑片状、条片状强化影,伴眼睑明显肿胀。
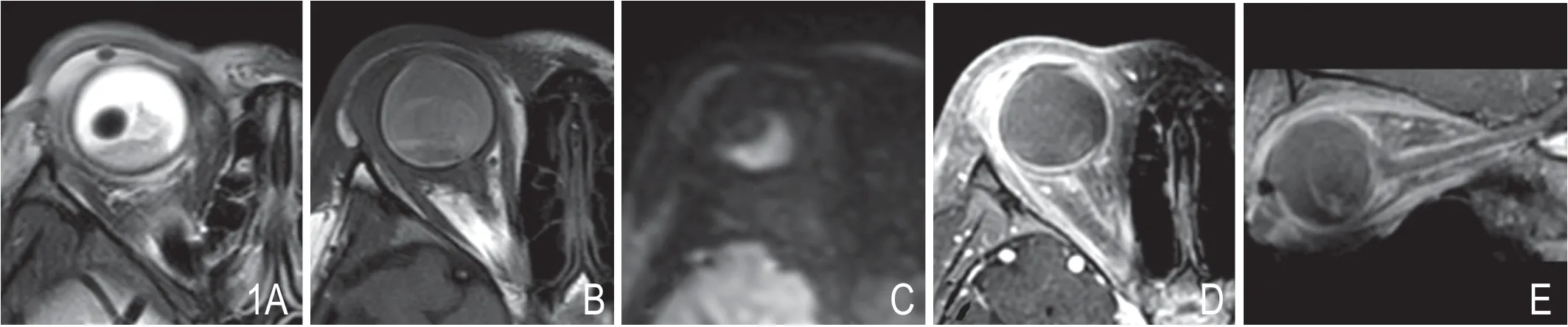
图1 女,5 岁,右眼坏死型视网膜母细胞瘤坏死伴眼眶蜂窝织炎。MRI 表现:右眼内后壁团块呈T1WI 等信号为主伴少许高信号、T2WI 稍低信号,DWI 呈高信号,增强后眼内肿瘤灶无强化,ADC:1.11×10-3mm2/s。晶状体脱位,球周、眶周脂肪间隙T2 信号增高伴强化,视神经周围鞘膜明显强化,呈双轨征。

图2 男,16 个月,左眼坏死型视网膜母细胞瘤伴眼眶蜂窝织炎,肿瘤侵犯并穿透筛板。MRI 表现:左眼内后壁团块呈T1WI 高信号为主、T2WI 等低信号,DWI 呈高信号,增强后眼内肿瘤灶无强化,ADC 值0.98×10-3mm2/s;眼环增厚伴强化,视乳头向后突出伴明显强化;眼睑增厚,眼周呈T2 高信号,增强可见强化。
3.病理表现
所有病例均表现为肿瘤大片变性坏死、钙化,其中肿瘤累及前房及睫状肌2 例(14.3%),累及脉络膜6 例(42.9%),侵犯并穿透筛板、浸润筛板后视神经6 例(42.9%),累及巩膜1 例(7.1%)。
4.视神经影像与病理对照
2 例视神经增粗,病理提示视神经侵犯;12 例仅表现视神经鞘膜明显强化不伴视神经增粗者中5 例出现筛板后视神经浸润,视神经鞘膜强化诊断筛板后视神经浸润灵敏度41.7%,特异度50%,视神经鞘膜强化预测筛板后视神经浸润的阳性预测值83.3%。
讨 论
视网膜母细胞瘤是儿童最常见的眼内恶性肿瘤[1-2],眼眶磁共振薄层增强技术及DWI 能更好诊断及鉴别诊断眼内肿瘤[3-4]。肿瘤坏死型视网膜母细胞瘤伴眼眶蜂窝织炎是视网膜母细胞瘤中较特殊且罕见的类型[5-8],有文献报道其发病率为4.8%~5.4%[5]。本组病例中,视网膜母细胞瘤伴眼眶蜂窝织炎在我院发病率为2.6%,较文献报道更低。视网膜母细胞瘤伴眼眶蜂窝织炎患者常合并有结膜炎、角膜水肿、虹膜炎、葡萄膜炎及眼内压增高等[3-5]。
视网膜母细胞瘤国际分类(ICRB)[1]将眼内肿瘤的分期与其风险因素、肿瘤浸润情况及伴随症状相结合,更好地评估肿瘤危险程度及判断其预后。视网膜母细胞瘤伴眼眶蜂窝织炎在ICRB 分类中归入高危组E 期,其发生眼外转移风险率较高,眼球周围炎症性表现可被误认为肿瘤突破巩膜侵犯眼球外及眼眶周围间隙,因此对此型患者诊断需更加谨慎。
坏死型视网膜母细胞瘤伴眼眶蜂窝织炎发病机制尚不明确,关于导致炎症发生的机制理论包括自体梗死和免疫病因学。前者认为由于肿瘤快速增大而血管供应不足,导致自体梗死,肿瘤广泛坏死和营养不良钙化[9];后者认为免疫机制/活化可诱发以钙化为特征的自发肿瘤消退和坏死。坏死性肿瘤产物向眼外扩散,可引起眼眶炎症[10]。肿瘤坏死引起眼内炎症,可能与新生血管性青光眼、前房积血和玻璃体出血有关,肿瘤细胞侵入视网膜下间隙和脉络膜,从而导致细胞毒性T 细胞浸润、葡萄膜渗出和眼眶蜂窝织炎[9-10]。
坏死型视网膜母细胞瘤伴眼眶蜂窝织炎在MRI图像上多表现为眼内肿瘤灶广泛坏死、钙化及出血信号。本组病例眼内病变T1WI 上绝大多数表现为等信号为主,而出血灶在T1WI 上呈斑片高信号,T2WI均表现为混杂低信号;由于肿瘤坏死,所有眼内病变均未见强化;与实性视网膜母细胞瘤相比,该类型病例DWI 信号不高,ADC 值较高,提示肿瘤坏死。
坏死型视网膜母细胞瘤伴眼眶蜂窝织炎患者可出现结膜炎、虹膜炎、葡萄膜炎及眼眶蜂窝织炎,在MRI 上表现虹膜、葡萄膜及眼球周围间隙显著强化。本组所有病例在MRI 均表现眼环明显均匀增厚、明显强化,提示葡萄膜炎症;同时大多数病例出现视神经鞘膜明显强化,是否与炎症细胞浸润有关尚未可知。眼眶蜂窝织炎在MRI 表现眼眶内球周间隙T2WI 不均匀高信号,增强后显著强化,伴眼睑明显肿胀。
坏死型视网膜母细胞瘤伴眼眶蜂窝织炎患者常伴有晶状体脱落或信号异常。白内障及晶状体脱落在视网膜母细胞瘤患者中是较罕见的,可能是眼内坏死肿瘤和炎症有关[5],本组患者中白内障或晶状体脱落发生率很高,71.4%出现白内障或晶状体脱落,57.1%白内障伴晶状体脱落。因此,晶状体信号异常改变或晶状体脱落可作为提示该病的间接征象之一。
视网膜母细胞瘤伴眼眶蜂窝织炎与高风险的组织病理学特征有关,包括肿瘤浸润视神经、突破至筛板外和浸润脉络膜等[9,11]。本组病例中出现不同程度肿瘤累及前房、睫状肌、浸润脉络膜、巩膜及视神经,其中42.9%穿透筛板、浸润筛板后视神经发生率较高。在眼眶MRI 中2 例视神经增粗可明确提示视神经侵犯,视神经鞘膜强化预测筛板后视神经浸润尽管灵敏度不够高,但其阳性预测值较高,因此对视网膜母细胞瘤患者出现视神经鞘膜显著强化征象者需引起重视。
综上所述,坏死型视网膜母细胞瘤伴眼眶蜂窝织炎发病率较低,其眼眶内表现及肿瘤影像特征与经典型不同,具有较特征的影像表现。坏死型视网膜母细胞瘤大多伴有眼眶蜂窝织炎,且筛板后视神经浸润发生率较高,需引起重视。
